Трахеостомия у детей

Показания к трахеостомии у детей возникают в следующих ситуациях: незрелость дыхательных путей, обструктивные врожденные аномалии, приобретенная обструкция, опухоли, травма.
Незрелость дыхательных путей проявляется в виде ларинго- и трахеомаляции, а также их сочетания. Клинически отмечаются инспираторный стридор, раздувание крыльев носа, втяжение межреберных мышц.
К другим причинам подобного состояния относятся врожденный паралич ых связок, связанный обычное поражением нервной системы, повреждение диафрагмального нерва в результате родовой травмы и рецидивирующее повреждение гортанного нерва, которое может возникать после лигирования открытого артериального протока.
Иногда трахеостомия бывает показана у пациентов с атрезией хоан и синдромом Пьера Робена.
Особую группу представляют пациенты с врожденным стенозом дыхательных путей или агенезией трахеи. При агенезии трахеи может понадобиться срочная трахеостомия, если дистальные отделы трахеи не поражены.
Есть несколько приобретенных видов патологии, при которых требуется трахеостомия. Это инфекции, нейромышечная недостаточность, хроническая аспирация и подсвязочный стеноз.
Хроническая дыхательная недостаточность, апноэ во время сна или нейромышечные проблемы, проявляющиеся дыхательными расстройствами, также требуют трахеостомии.
Показанной бывает трахеостомия и при длительной искусственной вентиляции легких после больших операций, а также после вмешательств по поводу ларинго-трахео-эзофагеальной расщелины или тяжелой травмы.
Иногда лечение опухолей, таких как тератома или саркома шеи, может потребовать трахеостомии. Однако и гемангиома или лимфангиома может сдавливать дыхательные пути на протяжении, что требует трахеостомии.
Ход операции
Трахеостомию у детей проводят под общим обезболиванием с интубацией в тех случаях, когда из-за тяжести состояния больной не реагирует на внутривенное введение наркотических препаратов.
Ребенка укладывают на операционном столе таким образом, чтобы и хирургу было удобно, и анестезиолог в любое время мог осуществлять любые манипуляции с интубационной трубкой, если это понадобится.
Анестезиолог или анестезист должен иметь возможность контролировать состояние дыхательных путей в то время, когда хирург манипулирует на трахее. Шея должна быть обнажена настолько, чтобы доступ к ней был абсолютно свободен. Для облегчения доступа к шее необходимо подложить под плечи валик.
Эндотрахеальную трубку укрепляют таким образом, чтобы анестезиолог мог ее легко удалить, когда понадобится. Если в желудке стоит зонд, он должен быть удален, чтобы не мешал манипуляциям с эндотрахеальной трубкой.
Когда ребенок уложен и подключен к мониторам, обрабатывают всю шею и отграничивают операционное поле (от нижней губы до сосков) таким образом, чтобы анестезиолог в любое время мог произвести необходимые манипуляции.
Разрез (лучше поперечный) производят по нижней складке шеи, на ширину одного пальца выше яремной вырезки.
Если разрез сделан низко, то можно «войти» в средостение, и тогда канюля трахеостомической трубки будет располагаться слишком низко в трахее.
Мы сначала делаем разрез скальпелем, а затем используем для разделения тканей игольчатый коагулятор, стараясь не прикасаться им к коже, чтобы не вызвать ожог.
Разрез продолжают через подкожную фасцию и подкожную мышцу шеи, очень тонкую у маленьких детей. Два ретрактора ставят в углы раны, что позволяет хорошо открыть операционное поле.
Затем, захватив двумя зажимами шейную фасцию с обеих сторон от средней линии, вскрывают ее вертикально. Разрез продолжают вниз к яремной вырезке и вверх к щитовидной железе.
Мышечные волокна сразу под передней шейной фасцией таким же путем разделяют по средней линии. Обычно вмешательство протекает практически бескровно или с очень небольшим «подсачиванием» крови. Иногда можно натолкнуться на мелкие сосуды, пересекающие среднюю линию, — их коагулируют.
После разделения мышц их разводят и приподнимают ретракторами, чтобы лучше открыть нижние отделы трахеи. Иногда необходимо освободить края мышц, чтобы поместить лопасть ретрактора и, соответственно, обеспечить наиболее удобное его положение.
Трахея должна быть хорошо видна. Если ее не видно, то следует пропальпировать трахею, чему помогает анестезиолог, двигая интубационную трубку.
До операции следует подобрать трахеостомическую канюлю. Ее наружный диаметр должен соответствовать диаметру трахеи. Если подготовленная трубка не подходит (меньшего диаметра), надо ее поменять на другую, с большим диаметром.
Претрахеальную фасцию рассекают каутером, коагулируя мельчайшие сосуды на поверхности трахеи по средней линии. После этого еще глубже вводят ретракторы с каждой стороны, чтобы хорошо обнажить трахею.
С обеих сторон от средней линии на трахею накладывают по шву нерассасывающейся мононитью 4/0. Каждым швом захватывают один или два кольца трахеи. Швы завязывают не у стенки трахеи, а у концов нити, длина которой должна быть 6—8 см.
В конце операции эти швы фиксируют пластырем к передней грудной стенке и используют, чтобы можно было легко подойти к трахее в случае необходимости, например, при смешении трахеостомической канюли.
Эти швы могут быть также использованы во время операции для раскрытия просвета трахеи и облегчения введения трахеостомической канюли.
Хирург должен убедиться, что эндотрахеальная трубка готова к удалению. Лезвием №11 делают вертикальный разрез через трахеальную стенку соответственно намеченной линии. Рассекают два или три трахеальных кольца (обычно 2, 3 и 4-е).
В редких случаях приходится рассекать перешеек щитовидной железы для того, чтобы правильно расположить трахеостому. Следует избегать поперечных разрезов трахеи и тем более иссечения колец, поскольку это приводит к ее деформации.
Необходимо иметь наготове отсос, чтобы аспирировать кровь или секрет из просвета трахеи во время операции.
Конец канюли смазывают водорастворимым масляным раствором, держат наготове над разрезом трахеи, чтобы ввести в трахею сразу после извлечения интубационной трубки.
Хирург просит анестезиолога подтянуть интубационную трубку и освободить просвет трахеи настолько, чтобы можно было ввести трахеостомическую канюлю и направить ее каудально к бифуркации трахеи.
Один из способов предотвратить неправильное положение канюли в трахее — ввести отсосный катетер через просвет трахеи за конец канюли. Отсосный катетер может быть введен в просвет трахеи первым, до введения канюли, и служить как проводник, по которому затем вводят канюлю. Этот способ может быть использован и после трахеостомии, когда происходит смешение канюли.
Если по какой-либо причине канюля не вводится свободно в просвет трахеи, ее необходимо удалить, а интубационную трубку продвинуть глубже разреза на трахее, чтобы избежать вентиляционных проблем. Это может случиться в том случае, когда неправильно определен диаметр трахеи и трахеостомическая канюля оказалась слишком большой. В подобной ситуации берут канюлю меньшего диаметра.
Как только канюля введена в трахею, удаляют обтуратор или отсосный катетер, после чего анестезиолог отсоединяет дыхательный аппарат от интубационной трубки, подсоединяет его к трахеостомической канюле и делает через канюлю несколько глубоких дыхательных движений, убеждаясь, что канюля стоит на месте и вентиляция эффективна.
Если окажется, что, несмотря на соответствующий размер канюли, она слишком длинна и упирается своим концом в бифуркацию, то под раструб трахеостомической трубки подкладывают марлевую салфетку (салфетки), приподнимая трубку над кожей, чтобы конец канюли не упирался в бифуркацию.
Как только удалось убедиться, что вентиляция эффективна, интубационную трубку удаляют полностью.
После подсоединения канюли к аппарату ИВЛ раструб трахеостомической трубки надежно укрепляют. Мы используем для этих целей не повязку вокруг шеи, а фиксирующие швы.
Каждое крыло фиксируем швом (шелк 3/0), которым сначала прошиваем кожу, затем проводим нить через верхний край крыла (середина расстояния между средней линией и концом крыла), затем через нижний край, затем снова через кожу. Когда этот шов завязан, то кожа обычно оказывается натянутой и закрывающей крыло. После завязывания швов оба крыла оказываются надежно фиксированными к коже.
Два шва, которые были ранее наложены на переднюю стенку трахеи, подвязывают к передней грудной стенке в таком положении, чтобы их концы были легко доступны в случае, когда может понадобиться срочное повторное введение канюли.
В конце тесьму, которая обычно прилагается к трахеостомической трубке, проводят через отверстия в крыльях, затем вокруг шеи и завязывают сзади для еще более прочной фиксации канюли. Завершают вмешательство подкладыванием под крылья трубки салфеток, смоченных антибиотиками и масляным раствором.
При наложении трахеостомы по экстренным показаниям ребенок после вмешательства должен находиться в отделении реанимации.
Заключение
Трахеостомия у детей технически несложное хирургическое вмешательство, но у детей могут встретиться очень серьезные трудности.
Канюля должна быть подобрана (по размерам) очень тщательно, чтобы после извлечения валика, на котором лежал пациент во время вмешательства, она не оказалась слишком длинной.
Иногда приходится заказывать специальную трахеостомическую трубку, особенно у пациентов с короткой широкой трахеей.
Наиболее частые проблемы в послеоперационном периоде связаны с окклюзией канюли или, что значительно хуже, с ее смещением. Именно поэтому мы накладываем швы на трахею с фиксацией их к грудной стенке. С помощью этих швов при смещении канюли ее можно легко ввести вновь или заменить на другую.
Меняют канюлю через 10 дней после трахеостомии (перед выпиской ребенка), убеждаясь, что канюля легко может быть заменена и, соответственно, чтобы минимизировать риск возникновения проблем, связанных с наличием трахеостомы, после выписки ребенка из стационара.
Пациентов с трахеостомой нужно очень тщательно наблюдать, поскольку с ростом может понадобиться смена канюли и, кроме того, чтобы уловить тот момент, когда в трахеостоме уже отпадет необходимость.
Деканюляцию, когда отпадает потребность в трахеостомии, производят в стационаре и после бронхоскопии (жестким или гибким бронхоскопом), которая позволяет убедиться в наличии достаточного просвета трахеи, отсутствии стенозирующей просвет грануляционной ткани и трахеомаляции.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Источник: http://surgeryzone.net/info/info-hirurgia/traxeostomiya-u-detej-2.html
Анечка и трахеостома

may_be_somedayНикогда не думала, что подобное коснется кого-либо из моих близких. Честно говоря, вообще не думала, потому что знать не знала, что за штука такая — трахеостома. Но довольно патетики, перейдем к делу.
Нашла интересный сайт, в нем все о детках с трахеостомой.
Куча историй со счастливым концом, много информации об уходе за ребенком с трахеостомой, о трудностях, с которыми придется столкнуться, о проблемах и их решении.Когда нам сказали, что Анечке поставят трубку в горло, мы с мужем кинулись искать всю доступную информацию о том, что же такое трахеостома.
Вот еще один полезный ресурс, девушка рассказывает о трахеостомах и всяких полезных штуках к ним. Обязательно почитайте!
Ну а вот что пишет всезнающая википедия:
Трахеостоми́я (лат. tracheostomia (от др.-греч. τραχεῖα — дыхательное горло и στóμα — отверстие, проход)) — хирургическая операция образования временного или стойкого соустья полости трахеи с окружающей средой (стома — свищ), осуществляемое путем введения в трахею канюли или подшиванием стенки трахеи к коже.
Трахеостомия выполняется чаще всего по жизненным показаниям, в плановом или срочном порядке. В экстренных случаях должна быть выполнена коникотомия, которую должен уметь сделать врач в любых условиях, любыми инструментами (иногда ими могут служить кухонный нож и носик от фарфорового чайника).Касательно последней фразы, помню, мне писала подруга-медик (Оля-мамик, я о тебе  ), указывая, что трахеостомия — операция не сложная, и ее можно провести на обычной кухне обычным ножиком. Узнав об этом, я немного успокоилась.Показанием к трахеостомии стала непроходимость дыхательных путей — недоразвитые челюсти, и, как следствие, пережатая гортань. Вердиктом челюстно-лицевых хирургов стало подозрение на генетические синдромы, один из которых — Тричера Колинза.
), указывая, что трахеостомия — операция не сложная, и ее можно провести на обычной кухне обычным ножиком. Узнав об этом, я немного успокоилась.Показанием к трахеостомии стала непроходимость дыхательных путей — недоразвитые челюсти, и, как следствие, пережатая гортань. Вердиктом челюстно-лицевых хирургов стало подозрение на генетические синдромы, один из которых — Тричера Колинза.
Синдром Тричера Коллинза является довольно-таки редкой аномалией развития, которая характеризуется недоразвитием костей и тканей в лицо. Заболевание может проявляться, как в слабой степени, так и в более тяжелой..
Большинство пациентов с синдромом Тричера Коллинза имеют слаборазвитые кости лица, в частности, скулы, очень маленькую челюсть и подбородок (микрогнатия). У некоторых пациентов можно даже наблюдать расщепление неба, так называемую волчью пасть.
В тяжелых случаях недоразвитие лицевых костей может создавать обструкцию дыхательных путей ребенка, вызывая потенциально опасные для жизни ребенка проблемы с дыханием.
В связи с этим, детям с синдромом Тричера Коллинза нередко выполняют операцию трахеотомию, при которой накладывается трахеостома и ребенок дышит через искусственно сформированный свищ в шее, минуя верхние дыхательные пути.
К сожалению, в источнике как с нас писали…Итак, день Х наступил. Хирурги таки решились на операцию, и девочка наша стала дышать сама. Долго в реанимации она не задержалась, ее спустили в ХОДДРВ, по звонку я приехала к ней в ДРКБ.Милая медсестра Екатерина забрала у меня документы, показала основные этапы ухода за ребенком и ушла заниматься своими делами. я, Аня и трахеостома остались наедине. Правда, в ПИТе (палата интенсивной терапии) все кроватки были заняты детками, возле которых тусовались бдительные мамочки, но у меня было ощущение полного одиночества на этой зеленой планете. Я и трахеостома грустно смотрели друг на друга, приближаться я попросту боялась.Одичавший за месяц в реанимации ребенок тоже не горел желанием довериться в мои немощные ручонки. Медицинский отсасыватель, куча пикающих приборов и длиннющий катетер, а так же пыхтящий ребенок — вот какое богатство свалилось на меня нежданно-негаданно.Честно — захотелось завыть и сбежать. Однако, Анютка улыбнулась во сне, и я поняла, что выбора у меня нет.В целом, уход за ребенком с трахеостомой мало чем отличается от ухода за ребенком обычным. Где-то сложно, где-то страшно, ну а кому сейчас легко?Санация — прочищение трахеостомы медицинским отсасывателем, — самая большая беда. Ребенок пришел из реанимации с двусторонним воспалением легких, и потому в самом начале мокроты было ужасно много. Я потела и тряслась, аня дергалась, медсестра напоминала о необходимости санировать чаще, еще чаще, еще!.. Я никак не могла уловить периодчность санации, потела еще больше и тряслась при слове «катетер». Периодически из трубочки отсасывались кровянистые выделения, так я чуть в обморок не падала.Через несколько дней первичную, громоздкую трубочку поменяли на небольшую, плоскую трахеостому. если первая на добрый сантиметр возвышалась над уровнем кожи, то эта — совсем плоская. Привыкали мы к ней еще несколько дней. В один далеко не прекрасный вечер трахеостома после срыгивания забилась, Анютка просто перестала дышать прямо у меня на руках.Надо сказать, что в ДРКБ не работают случайные люди. У меня сложилось впечатление, что реаниматологи попросту телепортировались к месту событий, сработали очень четко. да я и сама не растерялась, и рядом оказалась девочка, которая без лишних вопросов позвала медсестру… Бог есть, и он уберег моего ребенка.На сегодня у нас стоит трахеостомическая трубка фирмы Portex №3,5 с коннектором. Менять ее сказали раз в месяц, для этого мы будем приезжать в Казань.Для ухода и санации нужен отсасыватель, я его еще только выбираю. если честно, растеряна, потому что выбор огромен, а я-то и не в курсе, что лучше, а что так себе. Так что продолжение следует…may_be_somedayВсе наши диагнозы непросты. Когда врачи поставили нас в известность о трахео- и гастростомии, мы уже были готовы на все, лишь бы дочка жила, лишь бы дышала и получала хоть какое-то питание.
Аня стала носителем гастростомы 17 декабря 2013 года. Про гастростомию я узнала от подруги на форуме (Юстиночка! :-* ), от неё же — про зондовое питание. Знать — одно, видеть — совсем другое.
Я не могла себе представить, как это может быть, чтобы у малюсенького человечка в живом, теплом животике торчал шланг (причем такого веселенького цыплячьего цвета), через который можно весьма неплохо питаться.
Приезжаю я в ХДРВ. Медсестра показывает мне этот самый шланг, затем — 20-кубовый шприц. Смысл кормежки: разводим смесь, набираем ее в шприц, вставляем его в наконечник трубочки, медленно, как если бы деть сосал смесь из трубочки, давим на поршень, вливая еду в желудок младенца. Вроде бы все просто.
в самый первый раз я представила себе жутко голодного ребенка. Анбтка срыгнула, естественно.Затем я начала подстраиваться под нее, методом проб и ошибок вычислив оптимальное время введения смеси.Анютка уже поняла, что с полным желудочком живется намного комфортнее, чем с пустым, и ко времени кормления вела себя, как обычный голодный ребенок.
Ну, знаете, «ЕДА-ЕДА-ЕДА» в глазах, а еще энергичное томошение крохотными ручками и ножками.Первоначальный объем смеси был 20 мл, Педиатр рассчитала схему, что вот будем мы молодцы, будем увеличивать ежедневно объем на десятку, на 70 мл выпишут нас домой.Оптимисты, блин.За каждый миллилитр пришлось бороться.
Малюсенький Анечкин желудочек после реанимации абсолютно не желал растягиваться под увеличивающееся количество еды. Конечно, большую часть питательных веществ Аня получала из внутривенных вливаний, но ведь это не могло продолжаться вечно!Увеличение на один миллилитр был для меня победой.
Тем временем наша красавица стала прибавлять в весе, нас отключили от системы, убрали катетер и ждали, ждали выписки домой. Дома нас поджидали папа, старшие детки и бабушки с дедушкой.Тут-то и случился тот самый срыв. Помнится, случилось это на Старый новый Год: срыгивания, повышение температуры, новые приступы удушья.
Я научилась бегать, как спринтер, орать на бегу, прочищать канюлю по ходу дела, и не терять присутствия духа… в общем, ужас-ужас.Желудок перестал принимать еду. Раз за разом попытки накормить приводили к обильным срыгиваниям.
И, если нормальному ребенку подобное еще может, что называется, сойти с рук (ну, всякое бывает, желудочек слабенький, это перерастается), то наш случай — особенный. Аномальное развитие челюстей, носоглотки, трахеи и пр. ведет к тому, что смесь попадает в верхние дыхательные пути, а оттуда прямо в легкие.
Анютку перевели на капельное кормление: смесь поступает в желудок при помощи медленного вливания через гастростомическую трубку. На сегодня объем — 60 мл. Врачи торопятся снять ее с капельницы и опять вводить шприцем смесь, но организм крохи упрямее — все выходит обратно, провоцируя очередной приступ удушья.  В чем дело — пока толком никто сказать не может.
В чем дело — пока толком никто сказать не может.
Page 3
?
|
may_be_somedayОбычному ребенку при выписке из роддома нужны кроватка, коляска, пачка пеленок, марганцовка и зеленка. Грубо говоря уж. Новоиспеченные родители и их родственники и близкие носятся по магазинам, сшибая полки. «А вот еще красивое боди…» — говорит продавец, а обезумевшие товарищи, которые нарадоваться не могут прибавлению в семействе, уже рвут из рук это самое боди. Дайте две, а лучше четыре, и неважно, что деточку в эту штуку впихнуть будет невозможно, да и вырастет она из него через три дня, и расцветка девочковая, а в семье-то пацан… Разницы нет, купим всего и побольше. О как.
Медики, разумеется, не дают какой-либо информации об оформлении документов, а мы, «новорожденные» родители, большей частью общаемся именно с ними. А ведь покупкой распашонок не ограничиваются хлопоты по устройству в новом мире едва родившегося малыша.В роддоме выдают медицинское свидетельство о рождении ребенка, выписку о состоянии мамы, выписку о состоянии детки, а так же два талона родового сертификата. Одна часть остается на добрую память мамочке, вторая, вместе с выпиской на ребенка, передастся в детскую консультацию.А дальше — готовим паспорта обоих родителей, свидетельство о браке, домовую книгу — это все понадобится нам в нелегком квесте по оформлению ребенка в этой жизни… ну, во всех инстанциях уж.1. ЗАГС. Здесь ребенку дадут главный (до 14 лет точно) документ, удостоверяющий его нахождение на этой зеленой планете — свидетельство о рождении.2. Паспортный стол. Тут детку пропишут вместе с одним из родителей. С кем прописывают — тот и идет.3. Место работы одного из родителей/соцзащита. Единовременное пособие дают именно тут. Список документов тоже там возьмете.4. ОМС. Страховой медицинский полис. Нужен везде, до года дите все время должны осматривать врачи, а без полиса, сами понимаете, не будут они этого делать.5. Пенсионный фонд. СНИЛС — без него ну вот совсем никуда.6. Налоговая. ИНН — без него тоже никуда.7. Место работы мамы/соцзащита. Пособие по уходу за ребенком до полутора лет. Многодетные семьи имеют право на оформление льготы по своей, собственно, многодетности. В нашем регионе делают скидку на оплату ЖКХ, дают сто рублей на лекарства. Если есть школьники, еще дорожные могут выплатить. :)Дальше приступим к покупкам. О чем должны задуматься родные, когда мама и малыш возвращаются с роддома Вот список необходимого на первое время:1. Кроватка. Не тратьтесь на колыбельку, лучше отнесите эти деньги в церковь или купите мамочке новое платье. Просто кроватка. Подумайте о матраце — он должен быть хорошим.2. Два комплекта постельного белья, бортики. Не покупайте балдахин, купите мамочке платье, в конце концов.3. Коляска. Тут важно учесть, что хорошее транспортное средство для вашего дитятки должно быть снабжено следующим: перекидной ручкой, пленкой-дождевиком, москитной сеткой, сумкой-переноской, сумкой для памперсов (мы, мамы, любим такие фишки), большими колесами. Еще хорошо бы, чтоб этот монстрик был не шибко тяжелым.4. Клеенка. Продается в аптеке. Для вас же не откровение, что ребенок писается?5. Теплые фланелевые пеленки — хотя бы 10 штук. Вы не будете пеленать дите, это теперь не модно. Но конструкция в кроватку будет выглядеть так — матрац-простыня-клеенка-пеленка. Иначе ребенок все вам зас… простите, зальет.  6. Марганцовка, зеленка, ножнички для младенцев, мочалка, ватные палочки, средство для купания, ВАННОЧКА, ковшик, детский крем, крем под подгузник, присыпка, бепантен, банное полотенце. Не спрашивайте, просто идите и купите.7. Одежка. На первое время хватит 4 распашонки/кофточки и 4 пары ползунков, 3 пары носочков и 3 — варежек-царапок. О, и чепчики, не забудьте, 3-4 чепчика!8. Одеяло и конверт. 9. Комплект на выписку.10. Шары, цветы, растяжку «Поздравляем с Новорожденным (ой)», шампанское, фейерверк, бенгальские огни.11. Новое платье для мамочки.Наш список дополнился:12. Медицинский отсасыватель13. Ультрафиолетовая/кварцевая лампа14. Увлажнитель воздуха15. Мешок медикаментов16. Трахеостомические трубки17. Гастростомическая трубка на уровне кожи (еще не доставили). Пунктов 9-11 у нас вообще еще не бывало, ибо не выписались мы из больницы. Но это временно, все будет.
6. Марганцовка, зеленка, ножнички для младенцев, мочалка, ватные палочки, средство для купания, ВАННОЧКА, ковшик, детский крем, крем под подгузник, присыпка, бепантен, банное полотенце. Не спрашивайте, просто идите и купите.7. Одежка. На первое время хватит 4 распашонки/кофточки и 4 пары ползунков, 3 пары носочков и 3 — варежек-царапок. О, и чепчики, не забудьте, 3-4 чепчика!8. Одеяло и конверт. 9. Комплект на выписку.10. Шары, цветы, растяжку «Поздравляем с Новорожденным (ой)», шампанское, фейерверк, бенгальские огни.11. Новое платье для мамочки.Наш список дополнился:12. Медицинский отсасыватель13. Ультрафиолетовая/кварцевая лампа14. Увлажнитель воздуха15. Мешок медикаментов16. Трахеостомические трубки17. Гастростомическая трубка на уровне кожи (еще не доставили). Пунктов 9-11 у нас вообще еще не бывало, ибо не выписались мы из больницы. Но это временно, все будет.
Источник: https://may-be-someday.livejournal.com/1203.html
Анестезия при проведении трахеостомии у детей
Выбор обезболивания зависит от возраста ребенка, степени нарушения дыхания и обстановки, в которой производят трахеостомию. Чаще применяют местное обезболивание 0,5% раствором новокаина, иногда пользуются наркозом.
При необходимости экстренной трахеостомии у детей по витальным показаниям (инородное тело, обтурирующее вход в гортань) оперируют без анестезии (А.И. Фельдман, С.И. Вульфсон, 1964; К.П. Сарылова, Ц.М. Тумаркин, 1966; Г.А. Баиров, 1967, и др.).
Для облегчения дыхания ребенка во время операции рекомендуется предварительная интубация трахеи (Weseman, 1960) или введение в дыхательное горло тонкой бронхоскопической трубки (К.П. Сарылова, Ц.М. Тумаркин, 1966).
Техника трахеостомии у детей
Положение ребенка: на спине, с валиком под лопатками и разогнутой шеей.
Оперативный доступ до перешейка щитовидной железы осуществляется по стандартной методике.
При проведении верхней трахеостомии у ребенка перешеек оттягивают крючком вниз, при нижней трахеостомии перешеек оттягивают вверх, а вилочковую железу — вниз. При этом обнажается трахея.
Фиксируя ее однозубыми крючками, производят продольное рассечение двух — трех колец по средней линии; при этом скальпель направляют снизу вверх. Отверстие в дыхательном горле расширяют трахеорасширителем и вводят канюлю, размер которой соразмеряют с величиной трахеи.
Трахеостомическую канюлю тотчас фиксируют заранее вдетыми в щиток марлевыми тесемками (А.И. Фельдман, С.И. Вульфсон, 1964; Г.А. Баиров, 1967).
В случаях, когда трахеостомию у ребенка производят для извлечения инородного тела путем нижней трахеобронхоскопии, отверстие в трахее сразу после операции может быть зашито отдельными шелковыми швами, проведенными через надхрящницу по Т.П. Краснобаеву (Г. А. Баиров, 1967).
Поскольку в медицинской литературе подробно освещены правила ухода за больными с трахеостомой, здесь следует лишь подчеркнуть, что уход за ребенком, имеющим трахеостому, должен быть особенно тщательным и скрупулезным.
Нарушение свободной проходимости канюли, а также нарушение правил асептики у детей грозят еще более тяжелыми осложнениями, чем у взрослых (А.И. Титова, 1957; Bradham, Paul, 1959, и др.).
Деканюляция производится после стихания патологического процесса в гортани (если трахеостомия у ребенка применялась по классическим показаниям) или после восстановления глотательного и кашлевого рефлексов, нормализации центральных и периферических расстройств дыхания.
В отдельных случаях у детей возникают трудности при деканюляции. Извлечение канюли при этом сопровождается расстройствами дыхания, вплоть до асфиксии.
Причиной этого нередко является привыкание ребенка к ношению канюли, так называемая психологическая зависимость от трахеостомы, сопровождающаяся нейрогенным спазмом ой щели при деканюляции.
Однако, по данным ряда ученых (В.К. Трутнева, Lewis и Ludman), помимо нейрогенных факторов, могут возникнуть и другие причины, затрудняющие деканюляцию:
- разрастание грануляционной ткани и полипоидных масс в области трахеостомы,
- размягчение хрящей трахеи (трахеомаляция) от длительного соприкосновения с канюлей с последующим спадением трахеи в фазе вдоха,
- смещение передней стенки трахеи кзади непосредственно над канюлей с сужением просвета,
- нарушение рефлекторной иннервации ой щели и т. д.
Правильный выбор момента для трахеостомии у детей (главное — до развития тяжелой дыхательной недостаточности), тщательное выполнение операции, нетравматичность вмешательства, правильный подбор канюли по диаметру и длине, соблюдение асептики при операции и уходе за больным сводят к минимуму те факторы, которые в дальнейшем затрудняют деканюляцию.
Источник: http://NewVrach.ru/traxeostomiya-u-detej.html
Трахеостома у ребёнка с особенностями развития
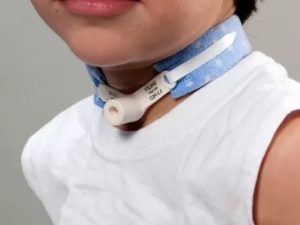
Трахеостома представляет собой канал, который соединяет просвет трахеи с окружающей средой. Выходное отверстие располагается на поверхности кожи чуть ниже щитовидного хряща. Таким образом, к примеру, при отёке гортани дыхательные пути остаются открытыми.
Зачем устанавливается трахеостома детям с особенностями развития?
В основном трахеостома устанавливается детям с тяжёлой психоневрологической патологией, которые часто переносят различные серьёзные заболевания респираторного тракта (пневмонии), при опухолевых образованиях дыхательных путей, травматических повреждениях гортани, глотки, когда невозможно поступление воздуха к лёгким, при наличии инородного тела дыхательных путей и в некоторых иных ситуациях.
На данный момент по европейским протоколам оказания помощи детям-инвалидам с психофизическими нарушениями, находящимися на постоянном постельном режиме при наличии частых эпизодов респираторных заболеваний и проблем с дыханием, как раз-таки и показана установка трахеостомы.
Как устанавливается трахеостома у ребёнка?
Мы не будем здесь подробно расписывать методику операции, но расскажем кратко об этом процессе. Производится доступ через кожу к трахее, формируется канал и в этот канал вставляется трахеостомическая трубка.
Трахеостомические трубки бывают разных размеров для использования у людей разных комплекций и возрастов. После всех манипуляций трубка закрепляется марлевыми завязками или же иными креплениями, предусмотренными изготовителем трубки.
Уход за трубкой
Конечно, после оперативного вмешательства имеется открытая раневая поверхность, которая должна обрабатываться антисептическими растворами 1-2 раза в день и перевязываться. В основном перевязки необходимы в стационаре. Ежели они требуются и после выписки, врач подробно объясняет родителям ребёнка правила обработки и её кратность в сутки.
За трахеостомической трубкой в домашних условиях требуется постоянный уход, поскольку трубка может закупориваться слизистым или гнойным отделяемым из дыхательных путей ребёнка. Для этого требуется медицинский отсасыватель, при помощи которого можно эффективно удалять излишки отделяемого.
Стоит помнить, что проводить процедуру санации трахеостомы необходимо со знанием дела, поскольку инородное тело в трахее, а трубка электроотсоса является именно инородным телом, может приводить и приводит к рефлекторному спазму дыхательных путей (гортань, мелкие бронхи, бронхиолы).
Как правильно санировать (очищать) трахеостомическую трубку обычно учит специалист. В основном это делается при выписке из стационара домой.
Проблемы с установленной трахеостомой
Одной из самых распространённых проблем детей с трахеостомой это сухой воздух, который ребёнок постоянно вдыхает. Именно поэтому родителям необходимо приобрести увлажнитель воздуха с мощностью не менее 500 мл в час. Сухой воздух приводит к загустеванию слизи в трахее и бронхах, что приводит к нарушению её отхождения и опасности закупорки трубки.
Исходя из практического опыта, хоть и не очень большого, можно сказать, что увлажнение воздуха играет положительную роль. Если включать аппарат на 500 мл/ч в течение 2 часов с перерывом на 30-40 минут в комнате площадью 23 кв.
м и при температуре комфорта 20-22 С, «лежачий» ребёнок с трахеостомической трубкой чувствует себя значительно лучше, чем без увлажнения.
Таким образом, увлажнение воздуха обязательное условие, ведь вдыхаемый ребёнком воздух минует носовую полость, глотку, гортань — все органы и структуры, которые способствуют его увлажнению.
Кроме сухого воздуха, опасностью для ребёнка становятся микроорганизмы, которые беспрепятственно попадают сразу на слизистую оболочку трахеи и могут вызвать трахеит, бронхит или пневмонию. В связи с этим в комнате должна быть чистота, помещение должно регулярно проветриваться.
Не стоит забывать и о таком факте, как способность ребёнка с психофизическими нарушениями самостоятельно вытянуть трубку из трахеостомического канала, закрыть пальцем или ладонью отверстие трубки, что может привести к удушью и смерти.
При нормальном уходе одна трубка может находиться без замены на новую достаточно долгое время.
Случаи из практики
На нашем веку было трое детей с установленными дыхательными трубками. Двое из них на данный момент живут и почти здравствуют (конечно, несколько в ином понимании этого слова), а третий ребёнок некоторое время назад умер.
Умершая девочка имела в своём арсенале болезней очень тяжёлую патологию не только психического, но и соматического характера.
У неё были частые респираторные заболевания с приступами удушья, затруднения дыхания, поэтому она практически постоянно пребывала в стационарах города. В конце концов, ей была установлена трахеостома.
Однако данная мера не была достаточно эффективна и девочка вскоре умерла.
Двое других детей и по сей день живут, страдают неимоверно. У одного из них через трубку выходит много мокроты. Иногда трубка забивается и её приходится промывать, капать в неё физиологический раствор для разжижения слизи. Стоит отметить, что данный ребёнок несколько стабилизировался и количество респираторных заболеваний уменьшилось.
Есть случай, когда тяжёлому ребёнку во время обострения заболевания дыхательного тракта, решили установить трахеостому, опять-таки в соответствии с европейским протоколом, но не сделали этого. Сейчас ребёнок абсолютно нормально живёт и без трубки, самостоятельно дышит и, слава Богу, пока не болеет.
Таким образом, к каждому особенному ребёнку с тяжёлой психофизической патологией обязателен индивидуальный подход, впрочем, как и к любому другому обычному пациенту, потому что у каждого даже одно и то же заболевание протекает по-разному.
Заключительное слово
Конечно, трахеостомирование это выход для «лежачего» особенного ребёнка, который постоянно страдает от обострений хронической легочной патологии.
Однако не стоит забывать и о чувствах и возможностях ребёнка, которые притупляются и сужаются.
Ребёнок будет чувствовать себя некомфортно и плохо, потому что дыхание таким способом абсолютно нефизиологично и не предусмотрено природой, однако на подобные меры приходится идти, дабы продлить жизнь ребёнка не неопределённый срок.
Как правильно поступить в сложившейся ситуации диктует на данный момент закон, поэтому на сегодняшний день с маленькими «лежачими» пациентами с хронической психофизической патологией не церемонятся и трахеостомируют, хотя во многих случаях можно обойтись и без этого. Как поступить в той или иной ситуации решает врач, но родитель или законный опекун имеет право дать согласие или отказаться от процедуры, поэтому при адекватном сотрудничестве двух сторон страдания ребёнка могут быть минимальными.
Источник: http://www.childrenspace.by/meditsina/item/58-trakheostoma-u-rebjonka-s-osobennostyami-razvitiya.html
Причины трахеостомии у детей
Причины трахеостомии у детей
Люди, не знакомые близко с темой «трахеостомии у детей» зачастую ошибочно полагают, что трахеостомию выполняют всем детям при идентичных диагнозах. Но это ошибочное мнение.
Существует множество диагнозов и совершенно различных причин для выполнения трахеостомии в педиатрии.
В целом, все диагнозы и заболевания, при которых выполняется трахеостомия детям, принято разделать на четыре основные подгруппы:
- #врожденные и приобретенные патологии верхних дыхательных путей;
- #необходимость в длительной ИВЛ (искусственной вентиляции легких) по различным причинам;
- #различные заболевания ЦНС (центральной нервной системы) у детей;
- #кислородная зависимость по причине различных заболеваний нижних дыхательных путей, а именно бронхов и легких;
Патологии верхних дыхательных путей у детей;
Наиболее распространенной причиной трахеостомии у детей являются различные врожденные и приобретенные патологии верхних дыхательных путей. Патологии верхних дыхательных путей у детей приводят к частичной либо полной непроходимости в определенной области, в том числе: носовые проходы, носоглотка, ротоглотка, надгортанник, гортань и трахея.
В результате сужения дыхательного просвета на определенном участке, у ребенка появляется стридор, шумное затрудненное дыхание. Важно помнить о том, что стридор — это не диагноз, а лишь термин, означающий шумное дыхание и объединяющий множество различных патологий.
Если у вашего ребенка появился стридор, в незамедлительном порядке обратитесь за медицинской помощью.
Самые распространенные патологии развития верхних дыхательных путей у детей:
- Атрезия хоан
- Расщелина неба
- Микрогнатия
- Ларингомаляция
- Паралич ых связок
- Гранулема гортани
- Киста гортани
- Респираторный рецидивирующий папилломатоз гортани
- Расщелина гортани
- Трахеопищеводный свищ
- Подсвязочный стеноз гортани
- Стеноз трахеи
- Сосудистое кольцо
- Трахеомаляция
В большинстве случаев, врожденные патологии развития требуют хирургического лечения для восстановления нормального просвета для дыхания.
Лечебная программа в каждом случае индивидуальна и зависит от диагноза, по причине которого у ребенка стоит трахеостома, от возраста ребенка и степени сложности заболевания.
В большинстве случаев, программу лечения и деканюляцию выполняют в возрасте 1-2 года, выполняя от одной до нескольких эндоскопических процедур.
В более тяжелых случаях, таких как «сосудистое кольцо», либо паралич ых связок, полная непроходимость дыхательного просвета, для дальнейшей деканюляции и дыхания без трахеостомы, может потребоваться полосная операция по реконструкции гортани. В большинстве случаев, когда трахеостома стоит по причине патологий верхних дыхательных путей, лечение и деканюляцию можно проводить уже в раннем возрасте, в первые годы жизни.
Продленная ИВЛ — одна из причин трахеостомии у детей
В силу различных диагнозов, могут возникать показания к продленной ИВЛ у детей. Причинами продленной ИВЛ среди у детей могут быть:
•Кровоизлияние в мозг;•Хроническое обструктивное заболевание легких;•Синдром врожденной центральной гиповентиляции;•Бронхолегочная дисплазия;•Диафрагмальная грыжа;•Синдром Арнольда Киари;•Прогрессивные неврологические расстройства;•Травмы спинного мозга верхнего отдела ;
•Черепно-мозговые травмы и другие патологии.
Трахеостомия в подобных случаях нонаправлена на улучшение механической вентиляции, питания и обеспечение комфорта для пациента. Трахеостомия у пациентов, находящихся на продленной ИВЛ дает возможность обеспечить пациенту подвижность и является более удобным и комфортным вариантом ИВЛ для медицинского персонала или семьи пациента в плане ежедневного ухода за пациентом.
В отличии от случаев, когда трахеостома выполняется в связи с патологиями верхних дыхательных путей, где лечение нацелено на дальнейшую деканюляцию, лечение детей, находящихся на продленной ИВЛ зачастую нацелено в основном на повышение уровня комфортности пациента и заключается в симптоматической терапии.
Трахеостома в лечении детей с заболеваниями центральной нервной системы
Различные неврологические заболевания в ряде случаев требуют выполнения трахеостомии у детей. Причины и диагнозы включают в себя:
- Атаксия Фридрейха;
- Мышечная дистрофия;
- Различные формы миопатии;
- Спинально- мышечная атрофия;
- Псевдобульбарные нарушения (нарушения глотания) у детей;
Лечение данной группы заболеваний- это сложный процесс, требующий привлечения разнопрофильных специалистов, включая в большинстве случаев педиатров, лор врачей, неврологов, пульмонологов, генетиков и других узких специалистов. Деканюляция данной группы детей не всегда возможна и зависит от общего состояния здоровья ребенка, и прогрессирования основного заболевания.
Трахеостома в лечении детей, нуждающихся в длительной кислородной терапии (кислородная зависимость у детей)
В ряде случаев, дети нуждаются в кислородной терапии. Это может быть по причине различных заболеваний, включая роды на ранних сроках (глубокая недоношенность и незрелость легких), различные виды заболеваний нижних дыхательных путей, в том числе бронхо-легочная дисплазия (БДЛ) и т.д.
Трахеостома позволяет сделать долгосрочную кислородную терапию более удобной для ребенка и его семьи )либо для персонала, ухаживающего за ребенком).
Аналогично группе пациентов, нуждающихся в продленнйо ИВЛ, кислородная терапия с использованием трахеостомии, позволяет детям быть мобильными, подвижными обеспечивает комфорт как пациенту, так и его близким, ухаживающим за ребенком.
Дети, нуждающиеся в долгосрочной терапии, могут жить, практически, абсолютно полноценной жизнью, благодаря использованию трахеостомы: ребенка можно вывозить на прогулки, ребенок может общаться, питаться через рот и жить дома, вне больничных стен, в окружении родных и близких людей.
Многие дети, прошедшие лечение с кислородной терапией, в будущем могут быть успешно деканюлированы. Лечебный план в подобных случаях не всегда включает хирургические вмешательства, а зачастую зависит от зрелости легких и степени тяжести бронхо-легочной дисплазии. Как правило, по мере взросления, дети крепнут и успешно деканюлируются в первые годы жизни.
- Общая информация о трахеостомии (читать далее)
- Что такое трахеостома?
Причины трахеостомии у детей — вы находитесь на этой странице
- Медицинское оборудование и расходные материалы, необходимые для ухода за трахеостомой у ребенка;
- Необходимые навыки для ухода за трахеостомой;
- ЧАВо (часто задаваемые вопросы на тему «трахеостомия у детей»)
- Жизнь с трахеостомой;
Источник: https://tacadc.org/tracheostomy/tracheostomy2/







