Особенности лечения и реабилитации после операции по удалению парапроктита
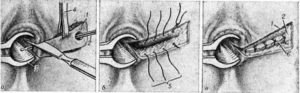
Гнойно-воспалительный процесс тканей прямой кишки по окружности приводит к образованию анального свища, сильным болям, когда требуется проведение операции по иссечению патологии, очищению полости от гнойного содержимого. Заболевания с острым (хроническим) течением носит название парапроктит, лечение после операции может продолжаться долго, оно трудоемкое и комплексное.
Большинство пациентов — это люди от 20 до 60 лет, у ребенка данная патология диагностируется редко.
Разработкой терапевтических методик занимается лечащий специалист на основании проведенных исследований, полученных результатов анализов.
Нередко бывает, что заживление раны после устранения парапроктита приобретает затяжной характер, поэтому пациентам предстоит длительная реабилитация сначала в стационаре, затем в домашних условиях в виде повседневных перевязок, отработок раневых участков антибактериальными средствами для ускорения заживления, регенерации поврежденных тканей.
Причины и симптомы парапроктита
Заболевание вен в подкожных слоях, слизистой оболочке, жировой клетчатке, околомышечной ткани или прямой кишке развивается на фоне провоцирующих факторов:
- частые стрессы,
- злоупотребление вредными привычками (курение, алкоголь),
- сидячий малоподвижный образ жизни,
- заболевания кишечника,
- расстройства пищеварительной системы,
- неправильное питание,
- поражение инфекцией,
- расстройство ЖКТ,
- патологические проявления в прямой кишке,
- ношение узкого стесненного нижнего белья,
- переохлаждение в межсезонье.
Как выглядит парапроктит
Чаще парапроктит диагностируется у пожилых людей, когда лечение заболеваний прямой кишки не проводилось смолоду. Заболевание привело к осложнениям, оперативному вмешательству. Возможно, в организме остались остаточные инфекционные явления с преобразованием в свищ или наблюдаются спайки в малом тазу, прямой кишке. Основные симптомы парапроктита:
- острая жгучая боль внизу живота, вокруг ануса,
- невысокая температура,
- головокружение,
- упадок сил,
- ухудшение аппетита,
- симптомы отравления,
- болезненность при дефекации,
- гиперемия, болезненность сфинктера,
- постоянная сонливость, апатия.
Парапроктит в хронической форме приобретает рецидивирующее течение. Обострения сменяются ремиссией заболевания.
Только своевременно проведенная радикальная операция по иссечению гнойных, некротических участков в прямой кишке поможет приостановить прогрессирование парапроктита, улучшить общее самочувствие пациентов, поэтому визит в поликлинику при первых подозрениях — обязателен.
Диагностика и методы лечения парапроктита
В области проктологии заболевание располагается под кодом 61 по МКБ-10. Первичное диагностирование парапроктита начинается с пальпации лечащим врачом (проктологом) прямой кишки. При ректальном обследовании женщинам предстоит пройти дополнительно консультацию у гинеколога, мужчинам – у уролога. Основной метод диагностики заболевания – ректоскопия.
Диагностическая ректоскопия при парапроктите
После постановки диагноза врачом будет назначен приемлемый вид хирургического вмешательства по удалению парапроктита, возможно совместно с анальными пазухами и железами, вовлеченными в патологический процесс.
С учетом стадии заболевания, общего самочувствия и возраста пациентов проводится:
- сфинктеротомия, когда приходится вскрывать абсцесс и извлекать гнойное содержимое в анальных железах,
- лазерное лигирование с полным иссечением свища, незначительным смещением слизистой оболочки в сторону.
Возможно частичное или полное вскрытие свищевого парапроктита, подшивание сфинктера с последующей установкой дренажа. Далее пациентам предстоит длительный курс реабилитации после заболевания:
- постельный режим в первые 2-3 суток,
- проведение перевязок с обработкой пораженных участков антисептиками (мази для наружного применения),
- постановка очистительных клизм, пока не нормализуется перистальтика кишечника.
Послеоперационный период: лечение заболевания
Парапроктит после устранения требует проведения лечебного курса и в послеоперационный период. Первые 7 дней пациенты остаются лежать в больнице под строгим наблюдением специалистов. На 7-8 день больной может быть выписан из больницы, но в последующем проходит лечение парапроктита уже в амбулаторных условиях.
Продолжительность послеоперационного периода напрямую будет зависеть от сложности операции.
Масляные клизмы от парапроктита
Важно нормализовать стул, поэтому первые 3-4 дня после операции вводятся очистительные клизмы с добавлением вазелинового масла, эмульсионных мазей в составе с интерфероном, прополисом (50%) во избежание осложнений заболевания, присоединения вторичной инфекции. Далее назначаются:
- слабительные средства для закрепления стула,
- перевязки, тампоны для обработки швов вплоть до полного заживления поврежденных участков в заднем проходе,
- обработка швов антисептиками (Бетадин, Диоксидин, Хлоргексидин, Фузимет, Левомеколь),
- ванночки с травяными настоями,
- витаминные, иммуностимулирующие препараты,
- обезболивающие средства,
- очищающие клизмы в случае длительного отсутствия восстановления стула в послеоперационный период,
- физиопроцедуры,
- микроволновое излучение с лечебным курсом в 5-14 дней.
Важно направить реабилитационный период на ускорение регенерации тканей, заживление эрозивных участков парапроктита. В среднем курс восстановления при парапроктите составляет 3-4 недели. Но сколько заживает свищ после удаления и обработки, зависит от сложности проведенной операции, обширности пораженного участка.
Если ректальный свищ долго не заживает или наблюдаются бактериальные осложнения парапроктита, то дополнительно назначаются антибиотики (инъекции, таблетки).
Подавление воспалительных процессов поле парапроктита антибиотиками
В послеоперационный период крайне важно учитывать все рекомендации, предписания врача:
- исключить из рациона газообразующие, соленые, сладкие блюда,
- проводить клизмы для полного восстановления перистальтики кишечника,
- делать ежедневные перевязки с использованием антисептических мазей для заживления ран и трещин,
- проходить физиопроцедуры, ультрафиолетовое облучение,
- соблюдать стерильность в домашних условиях после выписки из больницы для быстрого затягивания ран.
Заболевание чревато осложнениями, серьезными последствиями. Парапроктит даже в послеоперационный период нередко приводит к выделению гноя, боли и дискомфорту. В первые дни перевязки проводятся под присмотром врача, чтобы условия были максимально стерильные. После выписки из больницы проводить обработки до полного заживления швов придется пациентам дома.
Важно проводить обработку ран вплоть до полного их затягивания, до тех пор, пока гной перестанет выходить. В случае ректального сильного кровотечения нужно в срочном порядке показаться врачам. Главное после удаления абсцесса либо свища – не допустить повторного развития заболевания.
Диетическое питание после выполненной операции
Соблюдение диеты в послеоперационный период по удалению парапроктита – обязательное условие. Как правильно питаться? Необходимо:
- исключить из рациона продукты, способные вызвать метеоризм, спазмы в кишечнике,
- пополнять организм жидкостью, в первые 2-3 суток после операции пить негазированную воду небольшими глотками,
- сделать прием пищи легкоусвояемым из бульонов, жидких супов, каш на пару, овощей в протертом виде,
- всячески воспрепятствовать запорам, поэтому вводить продукты в питание осторожно и понемногу (кефир, йогурт, сок из моркови, компот из сухофруктов).
Диета должна стать неотъемлемой частью жизни для пациентов с парапроктитом и переживших операцию на прямой кишке.
Продукты правильного питания при парапроктите
Профилактика парапроктита
Меры профилактики и предупреждения просты. Избежать развития парапроктита, значит:
- избегать сидячего образа жизни,
- следить за питанием, устранить перекусы на бегу всухомятку,
- пить больше жидкости не менее 2,5 л в день,
- больше двигаться, ходить пешком,
- избегать переохлаждения организма,
- вовремя лечить инфекционные заболевания,
- не игнорировать первые признаки дискомфорта в области малого таза и обращаться к врачам на начальном этапе,
- меньше налегать на жирные, сладкие, жареные блюда.
Если же пришлось пережить операцию по устранению парапроктита, то основное профилактическое условие – своевременный уход за ранами после вскрытия свища, проведение перевязок с антисептическими препаратами (Хлоргексидин) трижды в день.
Полезны теплые сидячие ванночки с добавлением лечебных трав после опорожнения кишечника.
Появление крови или других выделений из ран не должно пугать пациентов в первые 6-7 дней после операции. Но восстановительный период может длиться до 3 месяцев с довольно продолжительным заживанием рубцов. В первые месяцы стоит отказаться от посещения бассейна, подъема тяжести, спортивных занятий активных движений.
Главное не допустить обострения парапроктита и предотвратить образование свища в анальном отверстии вновь. Бывает, что в период после оперативного вмешательства возникают спазмы в животе и промежностях, серозные выделения, повышение местной температуры, проблемы с мочеиспусканием, запоры, признаки метеоризма. Это может свидетельствовать о рецидиве заболевания.
Появление тревожных симптомов парапроктита нельзя игнорировать. Нужно вновь посетить проктолога. Не исключено повторное проведение операции. Надеяться, что все придет в норму, прибегая к сомнительным методам народной медицины, нельзя. Это опасно и может вызвать серьезные осложнения.
Больше о заболевании можно узнать из видеоролика:
Рекомендации по соблюдению правил послеоперационного периода в следующем видео:
(1 5,00 из 5)
Загрузка…
Источник: https://MedBoli.ru/gemorroj/drugie-zabolevaniya/osobennosti-lecheniya-i-reabilitatsii-posle-operatsii-po-udaleniyu-paraproktita
Почему после операции развивается недержание кала и как справиться с данной проблемой
Недержание кала в послеоперационный период встречается довольно часто. Такое осложнение возникает в результате нарушения работы мышечных тканей. В результате, прямая кишка не способна удерживать частично либо полностью каловые массы, находящиеся в толстом кишечнике больного. Страдать от такой проблемы могут как женщины, так и мужчины вне зависимости от возраста.
Механизм удерживания кала
При нормальном состоянии здоровья произвольной дефекации не происходит. Сфинктер способен удерживать содержимое кишечника, несмотря на состояние каловых масс. Они могут быть жидкими, твердыми или в газообразном состоянии.
Испражнение кишечника не происходит также и при изменении положения тела, при значительных физических нагрузках, кашле или во время смеха.
Для удержания стула без особых усилий со стороны человека в организме взаимодействуют головной и спинной мозг, мышечные ткани сфинктера, нервные волокна и рецепторы прямой кишки.
В нормальном состоянии произвольной дефекации не происходит
Недержание кала у взрослых развивается при нарушении структуры мышц или же из-за нарушения нервно-рефлекторных связей. Сбой работы одного из факторов может стать причиной выделения кала без желания человека. Это явление мешает вести привычный образ жизни и в буквальном смысле не оставляет человеку возможности покинуть пределы дома.
Недержание кала у женщин и мужчин: причины и лечение
Основной причиной произвольной дефекации является выпадение наружного сфинктера, вследствие чего при прохождении каловых масс по кишечнику сфинктер не сможет выполнять удерживающую функцию. При этом сохраняется позыв к дефекации.
Другими причинами послеоперационного недержания кала являются:
- нарушение работы внутреннего сфинктера. Неконтролируемая дефекация происходит только в том случае, когда больной не способен осознанно дать команду своему организму об удержании каловых масс. Такая ситуация может возникнуть во время сна, при сильном стрессе и эмоциональном потрясении;
- повреждение рецепторного аппарата дистального отрезка прямой кишки. Данный вид нарушений обуславливает отсутствие у человека позывов к дефекации. Больной не чувствует наличие содержимого в кишечнике и необходимости посетить уборную из-за восприятия только при помощи перианальной кожи;
- нарушение работы нервной системы. При достаточно серьезном поражении наружный и внутренний сфинктеры перестают взаимодействовать.
Недержание может возникать по ряду причин
В зависимости от обстоятельств, повлекших за собой развитие недержания, различают несколько разновидностей проблемы.
| Разновидность | Описание причины появления |
| Послеродовое | Частая проблема после родов, которые проходили с некоторыми осложнениями. Причиной послеродового недержания каловых масс становится крупный плод, длительное родоразрешение с осложнениями. |
| Послеоперационное | Перенесенная хирургия на прямой кишке подразумевает хирургическое вмешательство по отношению к дистальному участку прямой кишки и промежности. Во время операции из-за осложнений или врачебной халатности может произойти повреждение мышечных волокон, из-за чего они перестают должным образом выполнять запирательную функцию. Даже минимальное повреждение спровоцирует проблемы с удержанием каловых масс. |
| Функциональное | Данный вид нарушения встречается реже. Он возникает из-за нарушения нервной или периферической систем. Возможно и наличие врожденных патологий в развитии, например, недостаточность анального сфинктера. |
Свищ заднего прохода доставляет немалый дискомфорт человеку, поэтому многие решаются на их оперативное удаление. При проведении такой операции существует высокий риск повреждения сфинктера, поэтому стоит удостовериться, что врач-хирург является опытным специалистом.
Если пациент перенес несколько серьезных операций, проблема недержания кала может возникнуть из-за сильнейшего рубцового процесса. Подобное осложнение грозит длительным лечением с применением лекарственных препаратов, соблюдением диеты с выполнением лечебной гимнастики по тренировке мышц.
Диагностика состояния пациента
Недержание кала и газов является серьезным поводом обратиться за помощью к специалистам.
На первом приеме врач проводит осмотр пациента, определяет, после чего появилась проблема и ставит предварительный диагноз. Как правило, таким диагнозом является недостаточность анального жома.
Чтобы подтвердить его и, возможно, обнаружить наличие сопутствующих заболеваний назначается комплексное обследование. Потребуется проведение:
- УЗИ прямой кишки. Обследование при помощи ультразвука помогает выявить причину недержания кала;
- обследование на наличие внутренних рубцов. Если в анамнезе пациента упоминалось о проведении оперативного вмешательства, то следует оценить состояние рубцовых тканей и их протяженность. Для этого проводится осмотр стенок анального канала;
- проведение дилатометрии. Оценка эластичности и протяженности сфинктера;
- оценка состояния мышц тазового дна;
- проведение функциональных исследований. Помогают оценить состояние запирательного аппарата прямой кишки;
- проведение сфинктерометрии. Исследование необходимо для качественной оценки сократительной функции сфинктера заднего прохода;
- оценка состояния мышц при помощи электромиографии. Для данного исследования используется три электрода: ректальный, игольчатый и накожный. При помощи первого проводится оценка функционирования наружного и внутреннего сфинктеров. Используя игольчатый электрод, определяют границы мышечной ткани и мышц, принимающих участие в непосредственном подъеме заднего прохода. Последний накожный электрод помогает оценить состояние промежности и ягодичной мышцы.
Диагонстика и осмотр проктолога обязателен
Такое комплексное обследование позволяет врачу составить полную картину о состоянии кишечника и тазового дна после перенесенной операции. Женщинам помимо перечисленных исследований рекомендуется также провести осмотр влагалища ,чтобы удостовериться в отсутствии воспалительных процессов.
Недержание кала после операции на прямой кишке
Для устранения проблемы недержания применяются два вида лечения: консервативное и хирургическое. Выбор того или иного метода лечения должен основываться на полученных результатах анализов пациента. В данном вопросе лучше всего прислушаться к своему лечащему врачу.
Консервативные методы лечения
Консервативный метод терапии эффективен в случаях, когда состояние пациента не слишком тяжелое. Лечение включает в себя следующие мероприятия:
- электростимуляция анальных мышц. Проводится при помощи специальных электродов, через которые на анальные мышцы направляются короткие электроимпульсы низкого напряжения. Благодаря такой стимуляции повышается мышечный тонус анальных мышц. Они становятся более крепкими, сильными и натренированными. Стимуляция мышц промежности происходит аналогичным образом;
- выполнение лечебной гимнастики. При помощи специального комплекса упражнений улучшается способность мышц сокращаться. Также человек учится контролировать собственные мышцы и сокращать их по своему желанию. Регулярное выполнение таких тренировок помогает поддерживать результаты, достигнутые во время электростимуляции;
- прием лекарственных препаратов. Назначаемые специалистами лекарства помогают усилить возбудимость и проводимость рецепторов, а также простимулировать нервно-мышечные синапсы в области прямой кишки.
Лечебная гимнастика улучшит способность мышц сокращаться
Лечение недержания кала консервативными методами дает отличные результаты при условии своевременного обращения больного за квалифицированной помощью. Однако не всегда можно избежать операции. Иногда она становится единственным шансом на выздоровление человека.
Хирургическое лечение
Данный вид лечения применяется при выявлении у пациента органической слабости сфинктера и отсутствия каких-либо нарушений в работе ЦНС. Благодаря оперативному вмешательству удается устранить следующие проблемы:
- убрать рубцы;
- предотвратить процесс распространения рубцов;
- устранить дефекты сфинктера;
- исправить деформации стенок прямой кишки.
Хирургический метод используется при органической слабости сфинктера пациента
В случаях, когда у больного выпадает прямая кишка, и имеются воспаленные геморроидальные узлы, врачи настаивают на комбинированной схеме лечения. Проводится хирургическое вмешательство, после которого применяются консервативные методы, способствующие закреплению и поддержанию результатов операции.
В каких случаях оперативное вмешательство запрещено
Проведение операции в некоторых ситуациях не только не улучшить самочувствие пациента, но и значительно ухудшит его состояние. Хирургическое вмешательство запрещено при наличии у больного следующих патологий:
- нарушение работы рецепторов и проводящих путей;
- заболевания ЦНС;
- поражение периферической системы.
Каждый случай индивидуален, поэтому подход к лечению должен подбираться для каждого пациента
Подход к каждому пациенту должен быть индивидуальным. Так как проводимые операции отличаются по характеру и степени вмешательства, специалист должен детально изучить состояние больного и учесть все факторы, оказывающие на него воздействие.
Выбор метода лечения зависит от того, насколько запущенным является состояние пациента.
Чем дольше человек откладывал визит к специалисту, тем сильнее успею атрофироваться мышцы, что грозит более продолжительным лечением и развитием сопутствующих проблем.
Лечение недержания кала у пожилых женщин
Назвать точную причину развития недержания кала у женщин преклонного возраста достаточно сложно. Зачастую в анамнезе присутствуют естественные роды более одного раза с затяжным и трудным родоразрешением.
Устранение проблемы произвольной дефекации в преклонном возрасте является весьма затруднительной задачей. Тренировки мышц, выполнение упражнений и биостимуляция в некоторых случаях бывают трудноосуществимы. Даже минимальное оперативное вмешательство в пожилом возрасте может быть опасным, поэтому врачи часто не рискуют прибегать к хирургическому методу.
Немного улучшить состояние пациента можно при помощи курса лекарственных препаратов. Для минимизации дискомфорта пожилого человека, а также тех, кто присматривает за больным можно попробовать выработать определенный ритм дефекации.
Например, после приема пищи идти в уборную и дождаться, когда произойдет дефекация. Такой метод способствует привязке процесса опорожнения кишечника ко времени после завтрака.
Организм привыкнет к такому ритму, благодаря чему количество неожиданных дефекаций уменьшиться.
Источник: http://proctol.ru/symptoms-and-syndromes/other-symptoms/nederzhanie-kala.html
Осложнения острого и хронического парапроктита после операции
Парапроктит считается распространенным заболеванием. Основными симптомами недуга являются воспалительный процесс, боль внизу живота, головная боль, уплотнение. Диагностировав парапроктит, лечение заключается в применении хирургических методов. Но основное лечение на этом не прекращается, необходимо восстановление.
Парапроктит после операции
Во-первых, нужно прислушиваться к рекомендациям врача после проведения операции. Действие анестезии проходит после того, как пациент проснулся. Рана может вызывать чувство дискомфорта, боль. Если боль очень сильная, врач назначает обезболивающие препараты. Как выглядит послеоперационная рана можно увидеть на фото.
Многие задаются вопросом, сколько времени должно пройти после проведения операции, чтобы можно было кушать и пить. Пить и есть можно через несколько часов после проведения вмешательства. Должна соблюдаться диета, ведь пища не должна быть тяжелой. Она заключается в запрете на жаренные и соленые блюда, исключите острую пищу, продукты, вызывающие газообразование.
Рана после вмешательства нуждается в повязке, которую можно снять на следующий день. При этом пациент может испытывать боль. Если стул через 2-3 дня не восстановился, доктор может назначить очистительную клизму.
Точно ответить на вопрос, сколько пациент будет находиться в стационаре затруднительно. Срок может колебаться от нескольких дней до пары недель.
Сколько потребуется времени зависит от сложности вмешательства и состояния пациента.
Послеоперационное лечение острого парапроктита
Послеоперационное лечение острого парапроктита заключается в соблюдении следующих мер:
- Ежедневно рану перевязывают, применяя при этом антисептические препараты и антибактериальные мази. Нельзя допускать, чтобы рубец стал шире. Метилурацил способствует тому, что рана быстрее заживает, но может остаться шрам. Во время каждой перевязки доктор внимательно следит за тем как заживает рана, как бы немного «раскрывает» ее для того, чтобы она заживала снизу. Эта процедура может вызвать боль, тогда назначаются обезболивающие лекарственные препараты.
- Физиотерапевтические процедуры. Врач выбирает сам процедуру для каждого пациента. Курс лечения от 5-ти дней до 2-ух недель.
Послеоперационное лечение хронического парапроктита
Лечение хронического парапроктита обычно плановое, поэтому осложнения встречаются гораздо реже. Реабилитация в послеоперационный период схожа с лечением после проведения вмешательства при остром парапроктите и заключается в следующем:
- Перевязки делают ежедневно с применением антисептиков и антибактериальных лекарственных препаратов.
- Если в ране после проведения операции сильный воспалительный процесс, врач может назначить антибиотики.
- Соблюдение диеты, а также, если стул не восстановился, врач может назначить слабительные препараты или очистительную клизму. Диета заключается в употреблении продуктов, способствующих нормализации стула и его размягчению. Ограничение употребления сырых овощей и фруктов.
Лечение в домашних условиях
Даже после того, как пациента выписали из стационара, лечение на этом не останавливается, ведь пациент нуждается в том, чтобы уход за раной был ежедневным. Во-первых, перевязки необходимо и дальше продолжать. Как правильно делать перевязки можно посмотреть на фото.
Уход за раной не отличается сложностью, но требует стерильности. Для того, чтобы самостоятельно сделать перевязку, потребуется бинт или марля, которые нужно сложить в несколько раз, антисептический препарат и мази, не допускающие развитие бактерий.
Марлю смачивают раствором антисептика и очищают рану, которая должна подсохнуть перед тем, как начать обработку антибактериальной мазью. Повязка накладывается сверху раны. После каждого опорожнения кишечника желательно промывать рубец антисептиками.
Кровь после проведения операции, которая сочится из раны, это нормальное явление. А вот если началось кровотечение – немедленно обратитесь к врачу.
Диета после операции
Диету индивидуально для каждого больного подбирает лечащий врач. Она предусматривает полное отсутствие острой, кислой и соленой пищи в ежедневном рационе. Из фруктов можно есть только печеные яблоки.
Основная пища после операции это:
- рисовая или манная каша, приготовленная на воде
- котлеты на пару
- отварные рыба или мясо
- омлет из яичных белков
Очень важно пить больше жидкости. Больной должен выпивать не менее 5-ти стаканов воды в день. На все интересующие вопросы «сколько нужно соблюдать диету» или «сколько времени потребуется для заживления раны» лучше искать ответы у лечащего врача, а не в Интернете.
Рецидивирующий парапроктит
У некоторых пациентов после уже перенесенной острой формы заболевания, через определенный временной промежуток может наступить рецидив парапроктита. После того, как свищ зажил, между периодами обострения пациенты не чувствуют никакого дискомфорта.
Однако у некоторых пациентов в месте, где раньше был свищ, остаются инфильтраты, которые могут не выдавать себя болевыми ощущениями или чувством дискомфорта. В том, месте, где раньше был свищ, может вновь начаться повторный воспалительный процесс.
Обострение может наступить даже после того, как произошло полное заживление раны, а при хронической форме парапроктита — если есть свищ. Перед процессом обострения отделение гноя становится меньше или же может прекратиться вовсе. Свищ может даже покрыться корочкой, больной может подумать, что свищ начал заживать.
Но в том месте, где раньше был свищ, увеличивается уплотнение. Больного начинает беспокоить сильная боль. И эта боль с каждый разом нарастает. Больной жалуется на отсутствие аппетита и сна, повышается температура тела. После того, как гнойник прорвался, обострение проходит.
Для того, чтобы не допустить рецидива заболевания, нужно стараться не переохлаждаться, правильно питаться, нормализировать работу желудочно-кишечного тракта, укреплять иммунитет и не поднимать тяжелые предметы.
Осложнения при отказе от лечения
Если неправильно или несвоевременно начать лечить парапроктит, последствия могут быть неутешительны.
Осложнения, с которыми может столкнуться больной – незарастающий гнойный свищ, воспалительный процесс, недержание газов или кала, летальный исход.
Для того, чтобы не спровоцировать осложнения, необходим комплексный подход к лечению. А соблюдение профилактических мер поможет предотвратить нежелательные последствия.
Осложнения острого парапроктита: самопроизвольный прорыв гнойника, распространение воспалительных явлений на соседние органы и пр
Острый процесс характеризуется подъемом температуры тела, болью в прямой кишке разной интенсивности, чаще боль сильная, резкая. Поэтому в большинстве случаев заболевший человек все-таки обращается к врачу сразу. В противном случае могут быть последствия парапроктита, иногда необратимые:
- Самопроизвольный прорыв гнойника. Если гнойник прорвется на кожу, это будет наиболее благоприятный исход: тогда парапроктит пройдет самостоятельно, но такое случается редко. Хотя и в такой ситуации останется и первичный очаг воспаления, и гнойный ход. В других случаях гнойник может прорваться в соседнее клетчаточное пространство, прямую кишку, влагалище. Тогда гной попадет в эти органы и произойдет их инфицирование. Кроме того, между параректальной клетчаткой и соответствующим органом возникнет свищевой ход, устранить который будет довольно трудно.
- Распространение воспалительных явлений на соседние органы, их гнойный распад. Такое осложнение является необратимым и может привести к инвалидизации больного человека. Воспалительные явления могут распространиться на матку, влагалище, предстательную железу, прямую кишку, даже мочеточники и уретру. Произойдут необратимые деформации этих органов, в запущенных случаях единственным лечением будет их удаление. В редких случаях, у больных людей пожилого возраста, с тяжелыми сопутствующими заболеваниями инфекция может перейти в брюшную полость, может развиться перитонит. В этом случае необходимо экстренное хирургическое вмешательство, иначе вероятен смертельный исход.
Даже в случае своевременного лечения могут возникнуть осложнения парапроктита после операции. В целом, обычно при правильном подходе к лечению: удалении не только гнойника, но и гнойного хода, а также пораженной анальной крипты и анальных желез, острый парапроктит проходит без каких-либо последствий. Но в некоторых случаях все же процесс может перейти в хронический:
- Тяжелые сопутствующие заболевания
- Длительный период болезни, не своевременное обращение к врачу
- Признаки тяжелой интоксикации
Если же операция будет проведена не полно по каким-то причинам, т.е. будет только вскрыт и очищен гнойник, но не удалены крипты и железы, из которых распространилась инфекция, то очаг воспаления останется в организме. Это может привести к следующему:
- Рецидив острого парапроктита
- Развитие хронического парапроктита, т.е. свища прямой кишки
Последствия хронического парапроктита
Исход заболевания хронического зависит от многих факторов:
- Своевременности обращения к врачу при обострении, усилении признаков и симптомов
- Правильности выбора метода лечения
- Наличия сопутствующих заболеваний
- Степени воспалительного процесса, распространенностью свища, наличия гнойных полостей и затеков
Стоит отметить, что лечение хронического парапроктита – прерогатива врачей-проктологов, т.к. требует специальных знаний и опыта. Итак, какие же могут быть осложнения, если больной человек не обращается к врачу:
- Распространение свищевого хода, образование множества ответвлений, полостей, что осложняет лечение
- Тяжелые деформации анального канала прямой кишки вплоть до развития недостаточности сфинктера, недержания кала
- При длительном наличии периодически обостряющегося хронического парапроктита возможно развитие рака (если свищ существует 5 и более лет)
После операции по лечению хронического парапроктита также возможно развитие следующих осложнений:
- Рецидив (т.е. повторное развитие свища)
- Недостаточность анального сфинктера (особенно это вероятно после пластических операций – с низведением прямокишечного лоскута или с ушиванием сфинктера)
Источник: https://mgkb01.ru/oslozhneniya-ostrogo-i-hronicheskogo-paraproktita-posle-operacii/
Реабилитация больного парапроктитом после операции

Парапроктит — это острый воспалительный процесс, затрагивающий околопрямокишечную клетчатку.
Наиболее частой причиной данного заболевания служит проникновение патогенных микроорганизмов через трещины прямой кишки; реже эта патология может возникать при переносе инфекции из другого очага гематогенным или лимфогенным путями. Основным методом терапии этой болезни является хирургическое вмешательство.
Лечение парапроктита после операции подразумевает как немедикаментозные (соблюдение режима и диеты), так и медикаментозные (применение антибактериальных и антисептических средств) методы. Об этом и многом другом и пойдет речь в нашей статье.
Лечение в послеоперационном периоде
Обычно парапроктит после операции лечится при помощи ежедневной обработки раны, перевязок с применением антибактериальных и противовоспалительных мазей, витаминных и иммуномодулирующих средств. Нередко назначается и физиотерапевтическое лечение. Применяются различные методики восстановления – о них речь пойдет ниже.
Физиотерапия
Физиотерапевтический метод лечения направлен на устранение болевого синдрома, ускорение регенерации тканей, а также на предупреждение рецидива заболевания. В послеоперационном периоде пациентам могут назначить:
- облучение ультрафиолетом;
- магнитотерапию;
- ультравысокие частоты;
- микроволны.
Один из вышеперечисленных методов проводится в стационаре длительностью 10 минут, курс лечения — 5-14 дней.
Физиотерапевтические процедуры проводятся только после снижения острого воспалительного процесса.
Перевязки
Повязки с наложением мазей в постоперационном периоде снимают воспалительный процесс в тканях, предупреждают повторное попадание инфекции в рану.
Первая перевязка проводится по истечении 24 часов после операции. Перед наложением повязки рана обрабатывается антисептическими растворами, такими как Йодопирон, Хлоргексидин.
Далее накладывается повязка: при остром парапроктите – сухая асептическая, а при хронической форме заболевания – с применением антибактериальных мазей (Фузимет, Левомеколь). Для ускорения заживления раны применяют мазь Метилурацил.
Перевязки осуществляются ежедневно, при этом лечащий врач оценивает состояние послеоперационной раны: при рационально проводимых процедурах не должно возникать признаков вторичного инфицирования (гиперемия, отек, повышение местной температуры) и расхождения швов.
Медикаменты
Острый парапроктит не является показанием к системному применению антибактериальных препаратов. Обычно при помощи антибиотиков лечится хроническая форма заболевания, но к их назначению могут быть и другие показания:
- сопутствующие заболевания;
- признаки интоксикации организма;
- распространение инфекции на соседние ткани;
- длительно незаживающая рана;
- рецидивы заболевания.
Обычно назначают пенициллины широкого спектра действия (Аммоксициллин, Амоксиклав). При наличии анаэробной инфекции применяют Метронидазол.
Также в качестве общего лечения назначают витамины группы A, E , C и иммуномодуляторы (Имупрет, Имудон). Для купирования болевого синдрома применяют обезболивающие препараты (Анальгин, Кеторолак). Нередко в первые сутки после операции у пациентов может подниматься температура тела – в таком случае применяются жаропонижающие средства (Фенбуфен, Нурофен).
В качестве местного лечения применяют ректальные свечи (Анузол), теплые ванночки с противовоспалительными и антисептическими травами (ромашка, шалфей).
Важную роль в восстановлении организма в послеоперационном периоде играет активное ведение пациентов. Режим, соблюдаемый больным, зависит от формы заболевания:
- При парапроктите, имевшем острую форму, назначается активный режим: вставать с постели можно на вторые сутки после операции. Во избежание раннего позыва на дефекацию возможны некоторые ограничения, но больному разрешается ходить по палате, коридору.
- После хронического парапроктита в целом режим активный, но зависит от объема операции: если хирургическое вмешательство проводилось с ушиванием сфинктера анального отверстия, постельный режим продлевается до недели.
Раннее начало активного режима нормализует гемодинамические показатели, предупреждает застойные процессы в легких, повышает тонус организма, ускоряет регенерацию раны.
Особенности питания
Диета при парапроктите подразумевает следующие аспекты:
- употребление легкоусвояемой пищи;
- употребление продуктов, нормализующих стул;
- исключение продуктов, повышающих газообразование;
- соблюдение питьевого режима – употребление не менее 2 литров жидкости в день;
- исключение острых, соленых, копченых блюд;
- питание должно осуществляться не менее 5 раз в день малыми порциями;
- предпочтительнее отваривать, запекать, готовить пищу на пару;
- также рекомендуется снизить количество продуктов, которые не подвергаются полному перевариванию в кишечнике.
| Продукты | Разрешенные | Запрещенные |
| Бульоны | Овощной | Крепкий мясной |
| Овощи | Свекла, морковь, шпинат, огурцы, редис, зеленый лук | Свежая капуста, бобовые (фасоль, горох) |
| Питье | Фруктовые и ягодные соки, компоты из сухофруктов, кисломолочные напитки | Крепкий чай, кофе; спиртные, газированные напитки |
| Крупы | Гречневая, пшеничная, ячневая, кукурузная | Рисовая, манная; овсяные хлопья |
| Хлеб | Черный хлеб | Хлеб из белой муки и другие мучные изделия (плюшки, булочки) |
| Мясо | Курица, кролик, индейка | Свинина |
| Рыба | Треска, камбала, хек | Сельдь, лосось, тунец |
Во избежание запоров пища, разрешенная при парапроктите, должна вводиться в рацион постепенно, начиная с малого количества.
Как долго длится заживление?
Многие пациенты интересуются, сколько заживает раневая поверхность после операции. Сроки зависят от объема вмешательства и, в среднем, составляют 21-28 дней. В этот период рекомендуется отказаться от активного образа жизни, избегать подъема тяжестей, походов в бассейн. Заживление раны должно контролироваться врачом — хирургом или проктологом.
Для предупреждения попадания инфекции в рану, которая может увеличить сроки ее заживления, необходима правильная обработка: сначала следует промыть раневую поверхность раствором антисептика, затем наложить мазь и закрыть рану асептической повязкой. После каждого акта дефекации постоперационный рубец также рекомендуется обрабатывать.
После операции возможна частичная слабость анального сфинктера. Это может приводить к недержанию стула и газов. Для устранения данной проблемы применяется специальная гимнастика.
Почему рана не заживает?
Если по истечении месяца рана не заживает, необходимо незамедлительно обратиться к лечащему врачу для устранения проблемы.
Основными причинами этого осложнения являются:
- нерациональная обработка раны и наложение повязок;
- постоянное повреждение раневой поверхности при слишком тщательной ее обработке;
- неправильный подбор и нерегулярное применение антибактериальных препаратов;
- вторичное инфицирование раны эндогенным путем из очагов инфекции в организме (чаще всего – хронические формы тонзиллита, гайморита, холецистита);
Реже бывают случаи, когда оперативное вмешательство не дает положительного эффекта. Обычно это происходит при хронической форме парапроктита с наличием незарастающего свища. При таком исходе пациенту показана повторная операция, которая проводится не менее чем через год.
Прогноз и профилактика
Профилактика парапроктита направлена на предотвращение повторного возникновения заболевания и подразумевает следующие правила:
- предупреждение расстройств пищеварения (диареи, запора);
- соблюдение специализированной диеты;
- своевременное лечение хронических очагов инфекции;
- рациональная терапия других болезней прямой кишки и анального отверстия;
- ведение активного образа жизни;
- исключение вредных привычек.
В целом прогнозы при своевременном лечении данной патологии являются благоприятными. Но длительно существующие свищи нередко приводят к распространению процесса на седалищный нерв с возникновением ишиоректального парапроктита, тазово-прямокишечную клетчатку (ретроректальная форма) и другие органы и ткани. В таких случаях лечение усложняется, и прогноз становится сомнительным.
Источник: https://easymed-nn.ru/zabolevaniya/vospalenie-slizistoy/lechenie-paraproktita-posle-operacii.html







