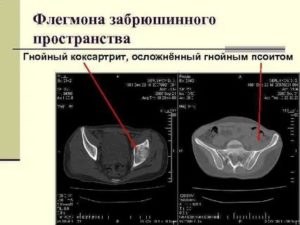
ПСОИТ
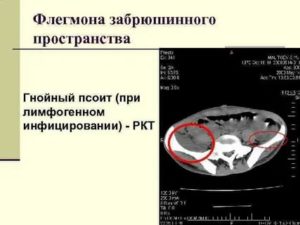
ПСОИТ (psoitis; греч, psoa поясничная мышца + -itis) — воспаление подвздошно-поясничной мышцы. П. бывает, как правило, односторонним. Чаще развивается в детском и юношеском возрасте.
Этиология и патогенез
Гноеродная микрофлора может проникать в подвздошно-поясничную мышцу различными путями — лимфогенным, гематогенным и за счет перехода из соседних гнойных очагов.
Наиболее часто возбудители инфекции проникают лимфогенным путем, что объясняется значительным развитием лимф, сосудов вокруг подвздошно-поясничной мышцы, которые широко анастомозируют с лимф, сосудами органов малого таза и нижних конечностей. Поэтому П.
нередко возникает при воспалительных процессах в органах малого таза (параметрите, аднексите и др.) и в нижних конечностях (рожистом воспалении, флегмоне, абсцессе и др.).
Лимф, узлы, расположенные в рыхлой забрюшинной клетчатке между задней поверхностью подвздошной мышцы и подвздошной костью, связаны с паховыми лимф, узлами; этим объясняется частое развитие П. при гнойном воспалении паховых лимф, узлов.
Гематогенный путь проникновения возбудителей инфекции в подвздошно-поясничную мышцу встречается при сепсисе и гнойных процессах любой локализации.
Возникновению лимфогенного и гематогенного П. способствует травма, перенапряжение мышцы, сопровождающиеся кровоизлиянием и образованием гематомы, что особенно характерно для больных, страдающих нарушениями свертывающей системы крови и повышенной кровоточивостью (гемофилия и др.).
Переход воспаления на мышцу из соседних гнойных очагов встречается при остеомиелите тазовых костей и позвоночника, паранефрите, пара-колите, ретроцекальном абсцессе при остром аппендиците и др. Особую форму представляет П., развивающийся при остеомиелите нижних грудных и поясничных позвонков.
В этом случае гной разрушает переднюю продольную связку позвоночника и проникает в клетчатку, окружающую подвздошно-поясничную мышцу (перипсоит), образуя вокруг нее гнойные затеки (см. Затеки), а затем проникает и в толщу мышцы. Редко гнойный П.
развивается вследствие прорыва абсцесса легкого через диафрагму в забрюшинное пространство с последующим распространением гнойного процесса на пояснично-подвздошную мышцу.
Различают серозный, серозно-гнойный и гнойный псоит. Серозный П. является начальной стадией заболевания и без надлежащего лечения переходит в серозно-гнойный. Чаще всего серозный П.
возникает как реактивное воспаление при наличии гнойных процессов вблизи подвздошно-поясничной мышцы. Серозно-гнойный П. отличается наличием серозно-гнойного экссудата и мелких абсцессов в толще мышцы.
При прогрессировании процесса воспаление распространяется на окружающую клетчатку, возникает парапсоит.
Наиболее тяжелая форма П.— гнойное воспаление мышцы с ее расплавлением и образованием абсцесса (псоасабсцесс). Иногда возникают огромные абсцессы, ограниченные фасциальным влагалищем мышцы, содержа-, щие несколько литров гнойной жидкости.
При осложненном течении гнойный процесс может распространяться по межтканевым пространствам, образуя (гл.
образом за счет гнойно-некротического поражения клетчатки) затек прежде всего в подвздошную ямку вплоть до паховой связки, который принимает характер обширной флегмоны (флегмона-затек по Войно-Ясенецкому). Затек может распространяться в забрюшинное пространство (см.
), через поясничные треугольники Пти и Лесгафта—Гринфельта (см. Поясничная область) соответственно в малый таз и поясничную область; через мышечную лакуну он может проникать на переднюю поверхность бедра.
Клиническая картина
Характерны боли на стороне поражения в поясничной и подвздошной области, отдающие в бедро и усиливающиеся при ходьбе, а также сгибательная контрактура бедра (псоас-симптом), к-рая в начальной стадии заболевания выражена слабо, а затем усиливается: у лежащего больного бедро притянуто к животу, конечность согнута в коленном суставе, приведена и несколько ротирована кнаружи; приведение бедра безболезненно, но при попытке разогнуть бедро возникает резкая боль. При пальпации в области поясничных треугольников Пти и Лесгафта—Гринфельта отмечается болезненность. При глубокой пальпации в боковой области живота определяется болезненное уплотнение по ходу подвздошно-поясничной мышцы. В более поздних стадиях можно пальпировать веретенообразной формы плотный инфильтрат без четких границ, располагающийся забрюшинно кнаружи от поясничного отдела позвоночника, а иногда распространяющийся под паховую связку и на бедро, до уровня малого вертела. В стадии абсцедирования инфильтрат увеличивается и приобретает шаровидную форму, отмечается флюктуация (см. Зыбление). При прорыве гноя в забрюшинное пространство за пределы подвздошно-поясничной мышцы возникает припухлость и зыбление в поясничной области. Затек проявляется болезненной припухлостью и флюктуацией на передней поверхности бедра кнаружи от сосудистого пучка.
Из общих симптомов при гнойном П. отмечаются головная боль, слабость, истощающая лихорадка гектического типа с ознобами и обильным потоотделением; в крови — лейкоцитоз со сдвигом лейкоцитарной формулы влево, ускорение РОЭ.
При П. часто наблюдается образование различных затеков. При переходе процесса в забрюшинное пространство псоас-абсцесс может сообщаться с забрюшинными гнойниками небольшими каналами, трудно обнаруживаемыми во время операции. К тяжелым осложнениям относится сепсис (см.).
Диагноз
Диагноз ставят на основании наличия воспалительного инфильтрата, сгибательной контрактуры бедра и общих симптомов острого гнойного процесса.
В поздних стадиях, при развитии абсцесса и гнойных затеков П. приходится дифференцировать с пионефрозом, паранефритом, осумкованными абсцессами брюшной полости, нагноившимся аппендикулярным инфильтратом, остеомиелитом подвздошной кости, воспалением тазобедренного сустава и туберкулезным спондилитом. В отличие от П. паранефритам.), пионефроз (см.) и аппендикулярный инфильтрат (см.
Аппендицит) не сопровождаются сгибательной контрактурой бедра и имеют характерную локализацию процесса. При поражении тазобедренного сустава (см. Коксит) отмечается резкая болезненность при любом движении в суставе (тогда как приведение бедра при П. безболезненно), инфильтрат в области подвздошно-поясничной мышцы отсутствует. Дифференциальная диагностика П.
и туберкулезного спондилита особенно затруднена при наличии холодных забрюшинных абсцессов (см. Натечник). В отличие от П. туберкулезный спондилит (см.) протекает хронически, с субфебрильной температурой, резкая болезненность отмечается при надавливании в области пораженных позвонков. Решающее значение для дифференциальной диагностики имеет рентгенол.
исследование позвоночника, тазобедренного сустава и костей таза.
Лечение
В начальных стадиях П. применяют антибактериальную терапию (антибиотики, сульфаниламидные препараты) и общеукрепляющее лечение. Раннее применение массивных доз антибиотиков широкого спектра действия обычно предотвращает прогрессирование заболевания и способствует обратному развитию воспалительного процесса.
При образовании псоас-абсцесса показано срочное вскрытие гнойника, к-рое производят под наркозом внебрюшинным косым разрезом, проведенным на 1 см выше и параллельно наружной части паховой связки.
После рассечения кожи, подкожной клетчатки и апоневроза наружной косой мышцы живота тупо разделяют волокна внутренней косой и поперечной мышц живота, осторожно отодвигая листок брюшины. Вскрывают гнойную полость, при этом выделяется значительное количество густого гноя.
Полость гнойника тщательно обследуют пальцем, выявляя и раскрывая сообщающиеся абсцессы и гнойные затеки. В полость вводят резиновые трубки, применяя при необходимости аспирационное дренирование (см.). При наличии затеков на бедре производят контр апертуры (см.) в области скарповского треугольника (см.
Бедренный треугольник) кнутри от портняжной мышцы. При распространении гнойного процесса в забрюшинное пространство проводят дополнительные разрезы в поясничной области.
Библиография: Войно-Ясенецкий В. Ф. Очерки гнойной хирургии, Л., 1956; Михайлец П. В. К вопросу о лечении воспаления забрюшинной клетчатки, Здравоохр. Белоруссии, № 2, с. 32, 1959; Попкиров Ст. Гнойносептическая хирургия, пер. с болг., София, 1976; Старков А. В. Анатомия фасций и клетчатки малого таза, М., 1912.
Д. Ф. Скрипниченко.
Источник: https://xn--90aw5c.xn--c1avg/index.php/%D0%9F%D0%A1%D0%9E%D0%98%D0%A2
Воспаление мышцы (миозит) ноги: симптомы и лечение икроножной мышцы и бедра | Ревматолог
Термин «продуло» знаком не понаслышке каждому из нас, так как хотя бы раз в жизни мы испытывали пронизывающую, острую боль в мышцах.
Сваливая все на сквозняки и холодный ветер, мы не совсем правы, потому что миозит (именно так называется воспаление мышц) возникает по многим причинам. Диагностировать заболевание не трудно, а вот лечить иногда бывает сложно, особенно в запущенных случаях.
Миозит мышц ноги отличается коварным течением, вплоть до ограничения движений. Симптомы, характер течения и методы терапии миозита ног — об этом наша статья.
Причины воспаления мышц
Чаще всего воспаление мышцы вызывают вирусные инфекции, бактериальные и грибковые заболевания реже становятся причиной этой патологии.
Спровоцировать выраженный воспалительный процесс могут системные патологии, например, ревматоидный артрит. Очень часто миозит развивается как реакция на воздействие токсичных веществ — например, при длительном злоупотреблении алкоголем. Бывает и так, что он вызван системным аутоиммунным заболеванием, хотя такие случаи на практике встречаются редко.
Кроме того, воспаление мышцы ноги выше колена или ниже, которое протекает в легкой и средней степени тяжести, может быть спровоцировано сильными мышечными судорогами, переохлаждением, травмами, слишком интенсивными физическими нагрузками (например, при чрезмерно активных занятиях это случается у людей с нетренированными мышцами).
Иногда воспаление мышц может происходить из-за длительной нагрузки, связанной с особенностями профессиональной деятельности (у людей, которые весь день проводят на ногах).
Профилактика
Профилактические мероприятия с целью недопущения развития миозита заключаются в следующих действиях:
- чередование физической нагрузки с полноценным отдыхом;
- постоянное наблюдение за собственной осанкой;
- закалка организма;
- прерывание длительного пребывания в неудобном положении, проведение разминки;
- исключение сидячего образа жизни;
- введение в режим дня ежедневных прогулок на свежем воздухе;
- избегание переохлаждения.
Основные симптомы
Множество проблем может доставить воспаление мышц ноги. Симптомы и лечение этого недуга поэтому стоит рассмотреть особенно подробно.
В данном случае речь идет о локальном миозите, поскольку он поражает только мышцы нижних конечностей, чаще всего голени. Это заболевание может развиваться в острой или хронической форме.
Начинается оно всегда остро, а затем при отсутствии адекватного лечения может переходить в хроническую стадию.
Симптомы при воспалении мышц ноги наблюдаются следующие:
- ноющая боль, чаще всего она усиливается при движении и пальпации;
- мышечная слабость;
- в некоторых случаях — покраснение кожи;
- локальная отечность — если воспаление вызвано травмой или гнойным поражением;
- признаки общей интоксикации — головная боль, небольшое повышение температуры и т.д.
Острые миозиты возникают внезапно, практически сразу после действия таких факторов как травмы, перенапряжение мышц, переохлаждение. Исключение составляют инфекционные и токсические миозиты — они развиваются постепенно, проявляются выраженными клиническими симптомами, для многих случаев характерно так называемое первичное хроническое течение.
Если же острая форма со временем переходит в хроническую, то тут уже заболевание протекает волнообразно. Болевой синдром появляется при обострении или при продолжительных нагрузках.
У некоторых пациентов есть метеозависимость, то есть при изменении погоды воспаление обостряется. Также возникает мышечная слабость.
В некоторых случаях возможно незначительное ограничение движения в суставах, находящихся рядом с очагом воспаления.
Виды воспалительных процессов
Воспаление мышцы икры ноги может быть вызвано разными причинами. В зависимости от этого различают следующие виды заболевания.
Заболевание миозит достаточно хорошо изучено. В медицине болезнь классифицируют по различным показателям. Основными формами патологии являются:
- полимиозит;
- дерматомиозит;
- острый миозит;
- хронический миозит.
Первая разновидность характеризуется поражением целой мышцы или группы мышц ног. Воспалительный процесс протекает медленно и часто бессимптомно, поэтому диагностировать полимиозит на ранних стадиях удается редко.
Вторая разновидность чаще всего поражает молодых женщин. Причины возникновения этой формы патологии до конца не изучены. Чаще всего болезнь вызвана генетической предрасположенностью или вирусной инфекцией в организме. При дерматомиозите на пораженном участке появляются красные высыпания, общее состояние больного ухудшается.
В зависимости от причин, которые вызвали воспаление, различают следующие виды миозита:
- травматический;
- инфекционный;
- простудный;
- гнойный;
- токсический;
- паразитарный.
Травматический миозит мышц голени и бедра часто возникает у профессиональных спортсменов. К воспалению приводят различные травмы, порезы и ранения с сильным кровоизлиянием. Через несколько дней сгусток крови твердеет, травмируя мягкие ткани и вызывая их воспаление.
Инфекционный вид патологии развивается после перенесения болезней, возбудителем которых являлся вирус. Когда болезнетворные бактерии поражают кишечник, они по крови достигают и мышц. Однако бактерии могут попасть в организм и через открытые раны и порезы. Простудные заболевания нередко являются пусковым механизмом для возникновения миозита. Воспаление может появиться, если застудить ноги.
Гнойный вид является осложнением заболевания. Для него характерно сопровождение болезни гнойными образованиями и омертвением мягких тканей в области воспаления. Возникает этот вид заболевания из-за недостаточной обработки раны или использования нестерильных игл и шприцов.
Токсический вид вызывают ядовитые вещества. Токсины могут попадать в организм извне или скапливаться непосредственно в нем. Некоторые виды червей-паразитов способны вызывать воспалительный процесс в мышцах, перемещаясь по организму. К таким паразитам относятся свиной и бычий цепень, трихинеллы и др.
Лечение миозита
Если диагностировано воспаление мышц ног, лечение должно носить комплексный характер. Конкретные меры при этом в значительной степени зависят от причины миозита.
То есть иногда достаточно обратиться только к терапевту, но если есть травма или если имела место чрезмерная физическая нагрузка, лечением должен заниматься травматолог. При бактериальной природе миозита, возможно, придется обратиться к инфекционисту. А если анализы покажут наличие паразитов — то к паразитологу.
Поэтому ответить на вопрос, как лечить воспаление мышц ног, однозначно нельзя. Все зависит от природы заболевания.
Например, при бактериальной инфекции медикаментозное лечение обязательно включает антибиотикотерапию, а при паразитарной инфекции могут быть назначены антигельминтные препараты. Если же воспалительный процесс развивается как следствие аутоиммунного заболевания, то пациенту прописывают курс глюкокортикоидов или иммуносупрессоров.
Тем не менее большинство пациентов интересует только одно — как снять воспаление мышц ног побыстрее. Для этих целей применяют миорелаксанты и НПВП (нестероидные противовоспалительные препараты).
Из миорелаксантов хорошо себя зарекомендовал «Мидокалм» (или «Толперизон»). Он снижает мышечный тонус, подавляет рефлекторную активность спинного мозга и при этом оказывает обезболивающее и сосудорасширяющее действие.
«Мидокалм» можно принимать в таблетированной форме (трижды в день по 150 мг), но при тяжелом течении заболевания рекомендуется вводить его в виде внутримышечных или внутривенных инъекций (последние — на физиологическом растворе). «Мидокалм» из всех препаратов своей группы обладает важнейшим преимуществом — у него нет седативного эффекта, он не вызывает сонливости и мышечной слабости.
Важную роль играет выбор безопасного нестероидного противовоспалительного препарата. Некоторые врачи при этом рекомендуют назначать «Ацеклофенак» (или «Аэртал»).
Принцип действия у препарата такой же, как у других НПВП, но в то же время он подавляет синтез определенных веществ, что позволяет быстрее снимать воспаление.
«Аэртал» выпускают в виде таблеток для перорального приема, их пьют дважды в день по одной штуке, без привязки к приему пищи.
В принципе, побочные эффекты у него такие же, как у других НПВП — нарушения работы органов ЖКТ и повышение артериального давления, но он реже вызывает такие нежелательные реакции.
При острой форме воспаления или при обострении хронического миозита пациентам прописан строгий постельный режим как минимум в течение недели, а в дальнейшем — ограничение физических нагрузок.
Если температура повышается, могут назначать отдельно жаропонижающие средства. Но очень часто с этой задачей справляются все те же НПВП — например, «Ибупрофен».
Источник: https://stom46.ru/myshcy/vospalenie-myshc-stopy.html
Псоит
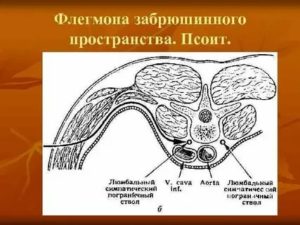
Псоит – воспаление подвздошно-поясничной мышцы. Вовлекаются в патологический процесс воспаления малая и большая подвздошная мышца и поясничные мышцы. В основном заболевание вторичной природы. Возникает в случае, если воспаление переходит с позвоночного столба или из окружающей клетчатки органов (например, с почек, желчного пузыря или поджелудочной железы).
Бактериальная инфекция может проникнуть в подвздошно-поясничную мышцу гематогенным или лимфогенным путем.
Гематогенным путем, это значит происходит инфицирование из порезов, гнойных ранок, обожженной кожи, инфицированных ссадин, а также при наличии тромбофлебита, осложненных родов.
К воспалению может присоединиться гнойный процесс. Например, с соседних больных органов (гнойного аппендицита, паранефрита).
Предрасполагающими факторами могут быть и различные травмы (открытая или закрытая с присоединением инфекций) подвздошно-поясничной мышцы вследствие образования гематом или кровоизлияний. Так происходит после растяжений, сильного перенапряжения мышечных тканей или разрывов. Такое состояние наиболее характерно для пациентов, болеющих гемофилией, имеющих нарушения свертываемости крови.
Более 38% заболеваний, способствующих развитию псоита, остаются не выясненными.
Развитию болезни (переходу воспалительного процесса на мышцу) способствует воспалительный процесс таких органов и частей тела:
- область брюшной стенки;
- область нижних конечностей;
- аппендикс;
- остеомиелит костей, таза, нижних грудных или поясничных позвонков;
- воспаление мочеполовых органов (например, аднексит, острый простатит);
- заболевания кишечника;
- рожистое воспаление;
- воспаление в желчном пузыре или поджелудочной железе;
- заболевания органов грудной полости;
- воспалительный процесс в промежности, на ягодицах;
- осложнения паранефрита или параколита;
- сепсис.
Гнойный процесс клетчатки может возникать из-за распространения лимфогенными путями бактериальной инфекции. Такие процессы называют аденофлегмонами.
Виды и формы заболевания
Псоит подразделяется на:
- гнойный (тяжелое состояние с расплавлением мышцы, возникновением абсцесса);
- серозно-гнойный (в мышцах наблюдается серозно-гнойный выпот);
- серозный (это начальная стадия заболевания).
В толще мышц при серозно-гнойном псоите возможно развитие мелких абсцессов, что чревато различными осложнениями для здоровья пациента. Если своевременно не заняться комплексным лечением, происходит быстрое распространение воспалительного процесса на окружающую клетчатку. Такое заболевание носит название парапсоит.
Гнойный псоит – состояние очень тяжелое. Абсцессы могут быть настолько сильными и мощными, что гнойного выпота может образовываться до 2 литров.
Если течение гнойного псоита осложненное, может появиться затек в подвздошную ямку, иногда гной доходит до самой паховой связки. Образуется обширная флегмона.
Но на этом процесс не заканчивается, затек продолжается, гной затекает в забрюшинное пространство, малый таз, поясничную область. Далее – на переднюю часть бедра.
Такое состояние характеризуется сильными болями на стороне поражения. Резкая боль начинает усиливаться при малейшей попытке разогнуть бедро, при пальпации поясницы.
Клиника и симптомы
Во время осмотра и глубокой пальпации могут отмечаться следующие симптомы и состояния:
- болезненное уплотнение (особенно по ходу подвздошно-поясничной мышцы);
- веретенообразной формы плотный инфильтрат (на поздних стадиях заболевания);
- увеличение инфильтрата до шаровидной формы (в стадии абсцедирования);
- болезненная припухлость передней части бедра;
- болезненное состояние;
- повышение общей температуры тела;
- лихорадка с ознобом;
- боли в поясничной области;
- обильное потоотделение;
- воспалительная контрактура бедра;
- тупая боль в подвздошной ямке.
Уже на ранних сроках заболевания появляется боль при попытке разогнуть ногу. На пораженной мышце появляется припухлость, чуть позже такая припухлость твердеет, приобретая веретенообразную или шаровидную форму. При пальпации малого вертела отмечается боль, которая со временем нарастает и усиливается.
Обязательно необходима дифференциальная диагностика с такими заболеваниями, как:
- остеомиелит подвздошных костей, поясничных и грудных позвонков;
- коксит;
- гнойный паранефрит;
- осумкованный абсцесс брюшной полости;
- туберкулезный спондилит;
- натечный абсцесс (при туберкулезе позвоночного столба);
- деструктивный аппендицит.
Внимание! При запущенном состоянии, если начнутся затеки, увеличиваются симптомы и диагностирование становится более сложным.
При малейших болях, повышении температуры и других характерных симптомах важно своевременное обращение за медицинской помощью.
Под воздействием патологического процесса строение мышцы может меняться, а при длительно сохраняющемся воспалительном процессе мышцы становятся очень слабыми, теряется мышечный тонус, становиться на ногу почти невозможно.
Диагностика
Устанавливается диагноз на основании клинической картины, выраженных признаков и жалоб пациента, лабораторных и инструментальных исследований.
Назначается:
- Общий и биохимический анализ крови (определение уровня СОЭ и лейкоцитов).
- Рентгенография таза, позвоночного столба, брюшной полости.
- Ультразвуковое исследование.
- Измерение общей температуры тела.
- Компьютерная томография.
Зачастую в крови таких больных определяется лейкоцитоз. Лейкоциты имеют токсическую зернистость. СОЭ высокое. Происходит сдвиг лейкоцитарной формулы влево.
При дифференциальной диагностике важно учитывать локализацию гнойника.
Осложнения
Всевозрастающее разрушение фасций приводит к гнойному затеку на бедро. Если происходит прорыв длительно существующих гнойников, гной может попасть в плевральную и брюшинную полости, бронхи, кишки. Это состояние грозит обширным гнойным перитонитом, генерализованным сепсисом.
Исход
При своевременном хирургическом лечении гнойного или серозно-гнойного псоита исход благоприятный и функциональных нарушений не происходит.
Галина Владимировна
Источник: http://comp-doctor.ru/sid/psoitis.php
Псоас-абсцесс: причины, симптомы, диагностика и лечение
Абсцессами вообще называются воспалительные процессы с выделением гноя. Их природа, по большей части, инфекционная.
Возбудитель инфекции попадает в толщу ткани, защитные силы организма реагируют на него «отрядами» лейкоцитов. В результате борьбы между этими клетками и чужеродными агентами образуется гной.
Фактически эта масса — тела мертвых лейкоцитов и погибших в схватке бактерий и вирусов.
Если схема развития абсцесса схожа во многих случаях, то локации развития этого воспалительного процесса могут быть самыми различными. Соответственно, осложнения, причины воспаления, методы его диагностики и лечения тоже будут различаться. Одной из таких разновидностей и является псоас-абсцесс. Его особенности мы разберем далее.
Что это такое?
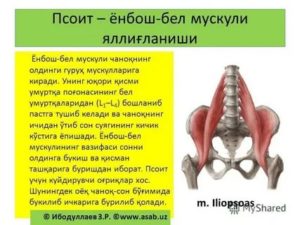
Псоас-абсцесс — это воспалительный гнойный процесс, который происходит в толще подвздошно-поясничной мышцы. Что это? Данная мышца состоит из нескольких составляющих:
- Большая поясничная мышца.
- Малая поясничная мышца.
- Подвздошная мышца.
Ее прямое предназначение в следующем: соединяет позвоночник и тазовые кости с бедренными. Мышца также участвует в сгибании позвоночника и ног в тазобедренном суставе.
Почему псоас-абсцесс? От латинского названия подвздошно-поясничной мышцы — m. iliopsoas. Соответственно, по определенным причинам в ней будет развиваться воспаление, осложняющееся гнойными выделениями.
Псоас-абсцесс в МКБ-10
В Международном классификаторе болезней данный абсцесс обозначен кодом М60.0 — «Инфекционный миозит». Это заболевание мышц (М60-63), болезнь мягких тканей (М60-79), а также патологии соединительных тканей и костно-мышечной системы (М00-М99).
Псоас-абсцесс в МКБ-10 является разновидностью инфекции глубинны слоев мягких тканей. Помимо него, в группе М60.0 выделяется пиомиозит (острая первичная бактериальная инфекция скелетной мускулатуры). Псоас-абсцесс назван в классификаторе абсцессом большой поясничной мышцы. Также он определяется как инфекция мышечных футляров.
Отличия от пиомиозита
При пиомиозите основной возбудитель — золотистый стафилококк. Но может присутствовать и смешанная микрофлора. Что касается абсцесса поясничной мышцы, тут специфического возбудителя нет.
Есть еще одно важное различие между составляющими группу М60.0 по МКБ-10. Псоас-абсцесс по своей природе выступает вторичной инфекцией. По сути, он будет следствием воспалительного процесса (или воспалившихся гематом) в соседних тканях. Пиомиозит же — это первичный воспалительный процесс, который может развиться в поврежденной мышце.
Абсцессы в забрюшинном пространстве
Можно выделить несколько видов воспалительных процессов:
- Абсцесс забрюшинного переднего пространства. Это панкреатические и околокишечные абсцессы. Первые — следствие деструктивного панкреатита или панкреонекроза. Вторые развиваются при перфорации 12-перстной, ободочной кишки в результате язвы, опухоли или ранения.
- Абсцесс забрюшинного заднего пространства. Это абсцессы околопочечного пространства, что могут развиться при деструктивном аппендиците, пионефрозе, травмах околопочечной клетчатки. Также выделяются поддиафрагмальные абсцессы. Они развиваются при разлитом перитоните, прободении аппендицита, а также открытых и закрытых ранения брюшной полости.
- Псоас-абсцесс. Гнойники в данном случае могут достигать больших размеров и вызывать расплавление большой поясничной мышцы.
Причины заболевания
Как показывает медицинская статистика, чаще всего такое воспаление развивается у пациентов старше 30 лет. Самая распространенная его причина — золотистый стафилококк. В некоторых случаях возбудителями могут оказаться кишечные и синегнойные палочки, гемолитические стрептококки.
Таковы основные причины псоас-абсцесса. Инфекция в данном случае распространяется из первичного очага-источника в подвздошно-поясничную мышцу. Соответственно, возбудители поступают к ней по лимфатическим и кровеносным сосудам.
Источники инфекции
Почему нередко развивается псоас-абсцесс после операции? Чтобы ответить на вопрос, представим основные источники инфекции в данном случае:
- Воспалительные процессы, развивающиеся в позвоночнике. В частности, остеомиелит, спондилодисцит.
- Развитие воспаления в окружающей мышцу жировой подкожной клетчатке.
- Воспалительные процессы в ближайших к мышце внутренних органах — поджелудочной железе, почках, аппендикулярном отростке (поэтому псоас-абсцесс нередко является последствием аппендицита).
- Туберкулез.
- Сильная травма самой мышцы, которая привела к образованию в ней гематомы, что в дальнейшем воспалилась.
- Проведение медицинских манипуляций на позвоночнике и окружающих его мягких тканях.
Заболевание дополнительно опасно тем, что скопления гноя не статичны. Они могут распространиться и в окружающую жировую клетчатку, и в органы малого таза.
Распространение абсцесса
Мы уже упоминали, что поясничная мышца присоединяет к бедру нижний участок позвоночника. Что позволяет ей участвовать в сгибании позвоночника и бедра. Если рассмотреть анатомический атлас, мы увидим, что данная мышца будет прикрепляться сбоку к позвоночнику, к телам позвонкам и ряду поперечных отростков.
Такое ее расположение и объясняет пути распространения воспалительного процесса. Инфекции позвоночника, которые развиваются в телах позвонков или дисковых промежутках, часто распространяются на соседствующие с ними позвонки. Отсюда гной может истекать вдоль пояснично-повздошной мышцы, вовлекая ее в воспалительный процесс.
Другой путь распространения на мышцу инфекции из брюшной полости. Что касается гноя, он может течь по подвздошно-поясничной мышце уже к паху.
Нельзя не отметить, что псоас-абсцесс может быть вторичным заболеванием, которое развивается после болезни Крона, колоректального рака или же дивертикулеза. Также параспинальный процесс, затрагивающий и поясничную мышцу, может быть следствием остеомиелита.
Как мы уже отмечали, одной из распространенных причин псоас-абсцесса можно назвать и туберкулез. В некоторых случаях воспаление подвздошно-поясничной мышцы будет следствием разрыва, вскрытия абсцесса внутренних органов. Например, почек, поджелудочной железы.
Симптомы заболевания
Представим основные симптомы псоас-абсцесса:
- Боль в нижней половине живота.
- Ощущение дискомфорта в области паха, а также передней части бедра.
- Боль в нижней части спины.
- При разгибании ноги в области тазобедренного сустава чувствуется боль.
- Высокая температура тела, озноб, лихорадка.
Человек будет жаловаться на постоянную боль в левой или правой половине нижней части живота. Болевой синдром может ощущаться в них и одновременно. Нередко появляется дискомфорт в передней части бедра.
При определенном распространении инфекции он переходит и в область паха. Это ощущается, как напряжение мышцы в зоне бедра. Что касается паха, больной будет отмечать будто бы скопление какого-то вещества.
При ходьбе также может чувствоваться боль, которая отдает уже в область спины. Лихорадка, высокая температура — это общие признаки активного воспалительного процесса в организме.
Состояние опасно тем, что клиническая картина в большинстве случаев является стертой. Особенно на фоне приема пациентом нестероидных противовоспалительных лекарств, которыми человек пытается заглушить боль. Пациент может длительно наблюдаться у невролога, в то время как причина болевого синдрома определена неверно.
Диагностические мероприятия
Чтобы найти причину болевого синдрома в данном случае, нужно провести не одну диагностическую процедуру. Так, диагностика псоас-абсцесса должна включать в себя следующее:
- МСКТ (компьютерная томография). Данная процедура помогает судить о распространенности воспалительного процесса. А также о его взаимоотношениях с близлежащими тканями и внутренними органами. Однако этот метод имеет и недостаток — дополнительная лучевая нагрузка на обследуемого.
- МРТ (магнитно-резонансная томография). Для этого метода характерны все плюсы, за которые выделяют компьютерную томографию. Собственным достоинством МРТ является то, что с помощью этой методики возможно определить начальные воспалительные процессы в мышце. То есть, той стадии, которая предшествует гнойной. Еще один важный плюс — при этом виде диагностики отсутствует лучевая нагрузка на пациента. Но недостаток МРТ в том, что при данной процедуре пациент должен сохранять в течение длительного времени неподвижное состояние. Что не так просто людям с острым болевым синдромом. Кроме того, к проведению МРТ существует целый ряд противопоказаний.
- УЗИ (ультразвуковое исследование органов брюшной полости). С помощью данной процедуры тоже возможно выявить гнойно-воспалительные процессы, затронувшие подвздошно-поясничную мышцу, а также их объем. Но в сравнении с вышеобозначенными это менее точный метод. Тем не менее звуковое обследование практически всегда позволяет найти источник распространения инфекции, масштабность проистекающего воспалительного процесса, а также оценить, насколько он затронул соседние органы и ткани.
Оперативное лечение
Лечение псоас-абсцессов оперативное. То есть проводится операция по хирургическому вскрытию гнойника. Одно лишь консервативное лечение тут невозможно по той причине, что с его помощью не получится вывести гной, прочистить мышцу и близлежащие к ней ткани и органы от омертвевших клеток.
Полость промывают от гнойной материи, после чего ее обрабатывают специальными препаратами-антисептиками. Устанавливаются специальные дренажи. В случае с псоас-абсцессом реабилитация после операции будет включать в себя прием антибиотиков, выписанных доктором.
Если характеризовать операцию в общем, то это вскрытие и дренирование сформировавшего абсцесса. Его вскрывают двумя способами: лоботомическим или же через брюшную переднюю стенку с правой или левой стороны. Это зависит от локализации воспаления на уровне гребней подвздошных костей. Брюшину отслаивают к средней линии.
Консервативное лечение
Медикаментозное лечение в данном случае продолжает хирургическое. Это специальная антибактериальная терапия, подобранная с учетом типа возбудителя, вызвавшего воспалительный процесс.
Что касается современного медикаментозного лечения псоас-абсцессов, то больному выписываются лекарства со следующими активными веществами:
- Ихтаммол.
- Цефепим.
- Амикацин.
- Тобрамицин.
- Пефлоксацин.
- Ампициллин.
- Ципрофлоксацин.
- Имипенем.
- Цефпиром.
- Ломефлоксацин.
- Тикарциллин.
Если говорить о прогнозах, то тут они в целом положительны. При условии, что было назначено полноценное адекватное лечение, а абсцесс был обнаружен на начальной стадии развития, когда воспаление не распространилось на иные важные органы и системы. В этом случае комплекс из хирургической и консервативной терапии ведет к полному выздоровлению пациента.
Псоас-абсцесс — достаточно тяжелое состояние, при котором воспалительный гнойный процесс развивается в большой поясничной мышце. Он не лечится с помощью лекарств — требуется срочное хирургическое вмешательство, а лишь затем поддерживающая антибактериальная терапия.
Источник: https://FB.ru/article/475220/psoas-abstsess-prichinyi-simptomyi-diagnostika-i-lechenie







