Симптомы и лечение синегнойной инфекции
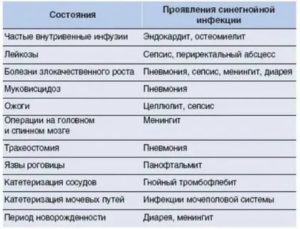
Это острое инфекционное заболевание, вызываемое микробами рода Pseudomonas, протекающее с поражением желудочно-кишечного тракта, дыхательной системы, ЦНС, других органов и систем. Из этой статьи вы узнаете о том, почему возникает синегнойная инфекция у детей — пути передачи, лечение, симптомы, возбудитель, профилактика, фото заболевания.
Синегнойная палочка (Pseudomonas aeruginosa) относится к семейству Pseudomonadaceae, роду Pseudomonas, который включает 6 видов (P. aeruginosa, P. putida, P. aurantiaca, P. cepacia, P. maltophilia, P. testosteroni), различающихся по О-антигенной специфичности и межвидовым серологическим связям.
P. aeruginosa — грамотрицательная, подвижная палочка, облигатный аэроб. Обычно не имеет капсулы и не образует спор.
Быстро растет на обычных питательных средах, на агаре формирует мягкие радужные колонии, имеющие желто-зеленую флюоресцирующую окраску. Бактерии имеют О- и Н-антигены, капсульные антигены слизи 4-х групп (Si, S2, S3, S4).
По соматическому О-антигену различают 13 серогрупп, по жгутиковому Н-антигену — около 60 сероваров.
Патогенные свойства синегнойной палочки обусловлены комплексом токсинов и активных ферментов.
- Описаны экзотоксины А, В, С;
- Имеются — эндотоксин, поражающий сосуды;
- Эндогемолизин, вызывающий гемолиз эритроцитов и некроз клеток печени;
- Лейкоцидин — фермент, вызывающий лизис лейкоцитов;
- Коллагеназа, эластаза и др.
Возбудитель синегнойной инфекции продуцирует гликокаликс (слизеподобную капсулу), вероятно, имеющий отношение к патогенности и защищающий микроорганизм от фагоцитоза.
Лечение синегнойной инфекции у ребенка должно быть начато незамедлительно. Синегнойная палочка слабо чувствительна к широко применяемым антисептикам и антибиотикам.
Эпидемиология
Синегнойную инфекцию можно подхватить от людей и животных, больных и носителей. Особенно опасны больные с нагноившимися ранами, пневмонией.
Механизмы передачи: фекально-оральный, капельный, контактный. Пути передачи синегнойной инфекции — контактно-бытовой (преимущественно), воздушно-капельный и пищевой. Факторы передачи — мясные и молочные продукты, молоко.
Синегнойная палочка широко распространена в природе: почве, воде открытых водоемов после ее загрязнения фекально-бытовыми сточными водами. Возбудитель обнаруживают в желудочно-кишечном тракте человека, многих животных и птиц.
Нередко синегнойную палочку выделяют с поверхностей губок и щеток для мытья рук, мыла, дверных ручек, водопроводных кранов, поверхностей кроватей, весов для взвешивания детей, столов для пеленания, кувезов для новорожденных, со смывов рук медицинского персонала.
Возможна обсемененность медицинской аппаратуры: электроотсосов, дыхательных и наркозных аппаратов.
Синегнойная инфекция у детей — внутрибольничная инфекция хирургических, ожоговых, педиатрических и акушерских стационаров, в которых возможны эпидемические вспышки вследствие нарушения правил санитарно-противоэпидемического режима. Однако чаще регистрируются спорадические заболевания.
Симптомы синегнойной инфекции появляются у ребенка в 10 раз чаще, чем у взрослых. Особенно восприимчивы новорожденные, недоношенные, малыши первых месяцев жизни. У детей старшего возраста инфекция возникает редко и только на фоне предрасполагающих факторов: ожогов, хронических гнойных инфекций, применения лечебных средств, снижающих естественную резистентность организма к инфекциям.
Сезонность не выражена. Лечение ребенка от синегнойной инфекции проводят в любое время года.
Патогенез
Входными воротами являются желудочно-кишечный тракт, кожа, пупочная ранка, конъюнктива, дыхательные и мочевыводящие пути. Инфекция развивается при значительном снижении резистентности макроорганизма.
Синегнойная палочка поражает различные органы и системы, в том числе кожу, подкожную клетчатку, желудочно-кишечный тракт, мочевые пути, легкие, мозговые оболочки, кости, глаза, уши и др. Локализация патологического процесса зависит в первую очередь от входных ворот инфекции.
В детском возрасте чаще поражаются кожа, пупочный канатик и желудочно-кишечный тракт; у пожилых больных первичный очаг, как правило, локализуется в мочевых путях. Поражение желудочно-кишечного тракта может развиваться первично или вторично при заносе возбудителя из других очагов инфекции (например, при сепсисе, пневмонии).
Последний вариант реализуется почти исключительно у грудничков первого полугодия жизни, с глубокой недоношенностью, гипотрофией 2-3 степени.
В патогенезе синегнойной инфекции ведущая роль принадлежит токсинам, оказывающим как местное, так и общее действие.
Значительную роль играют также инвазивные свойства синегнойной палочки, которые способствуют быстрому развитию бактериемии.
Гематогенная диссеминация возбудителя характеризуется появлением многочисленных вторичных очагов в коже, сердечной мышце, легких, почках и мозговых оболочках.
Патоморфология
При поражении желудочно-кишечного тракта выявляют воспалительные изменения в кишечнике различной степени выраженности — от легких катаральных до массивных язвенно-некротических.
В тяжелых случаях обнаруживают перфорацию кишки с развитием фибринозного перитонита и кровотечения.
Особенно глубокие изменения развиваются при сочетании синегнойной палочки со стафилококком и другими условно-патогенными возбудителями.
Симптомы появления инфекции
Инкубационный период длится от нескольких часов до 2-5 дней.
Поражение желудочно-кишечного тракта у ребят старшего возраста и взрослых обычно протекает как пищевая токсикоинфекция (гастрит, гастроэнтерит). Характерно острое начало. Появляются такие симптомы синегнойной инфекции: рвота съеденной пищей, боли в эпигастральной области или вокруг пупка.
Симптомы интоксикации выражены незначительно. Температура тела субфебрильная или нормальная. Стул кашицеобразный или жидкий до 4-8 раз в сутки, с небольшой примесью слизи и зелени. Состояние больных нормализуется на 2 — 3-й день заболевания. Могут развиться симптомы аппендицита, холецистита.
У малышей раннего возраста чаще развиваются энтероколит и гастроэнтероколит. Болезнь начинается остро или постепенно и проявляется ухудшением общего состояния, повышением температуры тела до 38 — 39° С, срыгиваниями или рвотой и частым жидким стулом до 5-6 раз в сутки (реже до 10-20).
Испражнения зловонные, с большим количеством слизи, зелени, могут наблюдаться прожилки крови. В тяжелых случаях развивается кишечное кровотечение. При пальпации живота определяется урчание, вздутие и болезненность тонкой кишки. Признаки дистального колита отсутствуют.
Ведущими симптомами являются выраженная интоксикация и постепенно прогрессирующий эксикоз. Возможно вялотекущее, длительное течение с частыми обострениями.
При этом обычно сохраняется субфебрильная температура тела, симптомы интоксикации, вздутие живота и урчание при его пальпации, снижается масса тела больного. Выздоровление наступает через 2-4 нед.
Осложнения синегнойной инфекции
Поражение респираторного тракта, обусловленное синегнойной палочкой, может развиться как первично, так и вторично. Предрасполагающими и инфицирующими факторами являются эндотрахеальная интубация, искусственная вентиляция легких.
Нередко синегнойную инфекцию выявляют у больных с бронхоэктазами, хроническим бронхитом, муковисцидозом, а также с затяжными инфекциями, по поводу которых применялись курсы антибактериальной терапии.
Воспаление легких, вызванное синегнойной палочкой, возможно в любом возрасте, но чаще отмечается у детей до 2-х лет. Для пневмонии характерно затяжное течение, развитие деструкции легких.
- Синегнойная палочка нередко является причиной воспаления мочевыводящих путей. Распространение синегнойной инфекции может проводится как гематогенным, так и восходящим путем. Клинические симптомы неотличимы от подобной патологии, вызванной другими микроорганизмами.
- Поражение нервной системы (менингит, менингоэниефалит) чаще возникает вторично в связи с заносом возбудителя из других очагов инфекции при сепсисе. Возможно и первичное развитие менингита: синегнойная палочка проникает в субарахноидальное пространство при люмбальной пункции, спинальной анестезии, травмах головы. Специфических клинических симптомов гнойный менингит, вызванный P. aeruginosa, не имеет. Характерны изменения ликвора — мутный, сливкообразной консистенции, с сине-зелеными хлопьями, высоким содержанием белка и нейтрофильным плеоцитозом. Заболевание протекает тяжело и в большинстве случаев заканчивается летальным исходом.
- Поражение кожи и подкожной клетчатки чаще возникает после травм, в местах хирургических и ожоговых ран, варикозных язв и др.
- Остеомиелит синегнойной этиологии встречается редко — при ранах, возникших в результате прокола (особенно в области ногтевых фаланг на стопе), при введении наркотиков.
- Поражение уха. Наиболее частой формой является наружный отит, распространенный в регионах с тропическим климатом. Он характеризуется хроническим серозно-кровянистым и гнойным отделяемым из наружного слухового канала, болями в ухе. Возможно развитие симптомов среднего отита и мастоидита.
- Поражение глаз чаще развивается после травматического повреждения, а также из-за загрязнения контактных линз или раствора для их обработки. Обычно наблюдается изъязвление роговой оболочки, однако возможно развитие панофтальмита и деструкции глазного яблока. Синегнойная инфекция у детей раннего возраста может протекать в виде гнойного конъюнктивита.
- Поражение сердечно-сосудистой системы. В редких случаях синегнойная палочка вызывает эндокардит, преимущественно на протезированных клапанах или здоровых сердечных клапанах у больных с ожогами и инъекционных наркоманов. Последствиями эндокардита часто являются метастатические абсцессы в костях, суставах, мозге, надпочечниках, легких.
- Симптомы синегнойного сепсиса наблюдаются обычно у ослабленных, недоношенных новорожденных и детей с врожденными дефектами, у больных со злокачественными новообразованиями, у пожилых пациентов, подвергшихся хирургическим или инструментальным вмешательствам на желчных протоках или мочевых путях. Клинические проявления и симптомы болезни не отличимы от сепсиса другой этиологии. В пользу синегнойной природы инфекции свидетельствуют: гангренозная эктима (округлые уплотненные участки кожи красно-черного цвета диаметром до 1 см с изъязвлением в центре и зоной эритемы вокруг, расположенные в подмышечной и аногенитальной областях) и выделение зеленой мочи (за счет окраски ее вердогемоглобином).
- Новорожденные наиболее восприимчивы к синегнойной инфекции. Они составляют группу риска и легко инфицируются госпитальными штаммами возбудителя. В дальнейшем они могут длительное время (более года) оставаться носителями синегнойной палочки, что является причиной развития вспышек острых кишечных инфекций в детских учреждениях.
- Наиболее часто встречается поражение кишечника, которое, как правило, протекает в тяжелой форме. Тяжесть состояния больных определяется токсикозом, который трудно поддается терапии и имеет длительный, упорный характер. Часто и быстро развивается эксикоз II- III степени; парез кишечника с динамической непроходимостью. Возможно развитие в тонкой и толстой кишке язвенно-некротического процесса с перфорацией и кровотечением. Может развиться сепсис.
Диагностика
Опорно-диагностические признаки синегнойной инфекции:
- характерный эпиданамнез;
- часто внутрибольничный характер заболеваний;
- преимущественное развитие у малышей раннего возраста с неблагоприятным преморбидным фоном;
- полиорганнские поражения (кожа, подкожная клетчатка, мочевыводящие пути, желудочно-кишечный тракт, ЦНС и др.)
Лабораторная диагностика
Решающее значение в диагностике имеет бактериологическое исследование — высев синегнойной палочки из гноя, фекалий, рвотных масс, мокроты, крови, а также серологические методы — нарастание титра специфических антител в динамике болезни в РА с аутоштаммом или РПГА с эритроцитарным О-групповым диагностикумом.
Лечение
Этиотропное лечение синегнойной инфекции у детей: препаратами выбора являются карбокси- и уреидопенициллины (карбенициллин, тикарциллин, пиперациллин, мезлоциллин), цефалоспорины III и IV поколений (цефоперазон, цефтазидим, цефтизоксим, цефепим) и аминогликозиды II-III поколений (гентамицин, тобрамицин, амикацин, нетилмицин).
При легкой форме кишечной инфекции назначают для лечения полимиксин М сульфат и нитрофураны; при сепсисе, пневмонии показано сочетание пенициллинов, цефалоспоринов с аминогликозидами.
Препаратами резерва являются монобактамы (азтреонам), карбапенемы (тиенам, меропенем), фторхинолоны (ципрофлоксацин, ломефлоксацин, руфлоксацин и др.). Эффективным средством в борьбе с синегнойной инфекцией является гипериммунная антисинегнойная донорская плазма.
Лечение включает стимулирующие средства (иммуноглобулин, метилурацил), пробиотики, бактериофаги (пиоционеус, пиобактериофаг, интестибактериофаг) и ферментные препараты.
Прогноз лечения. При тяжелой кишечной инфекции, менингите, пневмонии, сепсисе летальность достигает 75% и более.
Профилактика синегнойной инфекции заключается в тщательном соблюдении противоэпидемического режима, особенно в госпитальных условиях, с использованием для дезинфекции современных антисептиков и их регулярной сменой.
Источник: https://www.medmoon.ru/rebenok/sinegnojnaya_infektsiya_u_detei.html
Pseudomonas aeruginosa в моче
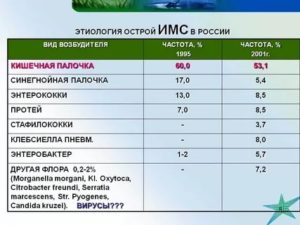
Синегнойная палочка («pseudomonas aeruginosa») вызывает острую синегнойную инфекцию. Показательным для обнаружения считается анализ мочи на наличие синегнойной палочки.
Синегнойная палочка имеет патогенный характер и вызывает болезни различных систем организма. Чаще заражению подвергаются люди с пониженным иммунитетом, лица пожилого возраста и дети.
Поэтому своевременное обнаружение бактерии в моче является крайне важным.
Синегнойная палочка в мочевыводящих органах и моче
Бактерия возбуждает различные заболевания мочевыводящей системы, попадая в организм по причине:
- хирургических вмешательств;
- обследования, требующего использования инструментов;
- применения вспомогательных средств, например, мочевого катетера.
Патологическими причинами ускоренного размножения микроба считаются:
- мочекаменное заболевание;
- дефект созревания органов мочеполовой системы (врожденная патология).
Синегнойная палочка приводит примерно к 35% всех заболеваний, наблюдающихся в мочевыводящей системе организма. Инфекция может развиваться не один месяц и год, имея хронический характер.
Она разносится путем кровотока из мочевой системы. Но может, наоборот, через кровь попасть в мочеполовые органы из других частей тела.
Инфекционно-воспалительный процесс может возникать в пересаженных органах, например, в почках.
Симптомы заражения
Синегнойная инфекция может проявлятся болями внизу живота.
Синегнойная палочка является причиной развития болезней в мочевыводящей системе, схожих с другими заболеваниями, возбудителями которых послужили иные бактерии.
Для микроорганизма свойственно вызывать воспаления, протекающие длительное время с неоднократными обострениями: цистит, пиелонефрит, уретрит. Одним из признаков синегнойной инфекции считается образование язв на поверхности мочевого пузыря, мочеточника или почечных лоханок.
Видимыми симптомами воспаления, вызванного инфекцией, считаются:
- режущие боли внизу живота;
- частые опорожнения, сопровождающиеся жжением;
- поясничные боли (тянущие);
- повышение температуры;
- обнаружение синегнойной палочки в моче.
Синегнойная палочка у ребенка
Дети более подвержены заражению, чем взрослые. Количество случаев инфекционных заболеваний этого типа у детей в 10 раз больше. В группе риска находятся груднички, не достигшие 1-го года.
Путем заражения в этой группе служит пупочная ранка. Но путь попадания может быть как восходящим, так и из других зараженных систем через кровоток.
Попадая в органы мочевыводящей системы, микроорганизм вызывает такие же воспалительные процессы, как и у взрослых (цистит, пиелонефрит, уретрит).
Как и во взрослом организме, у ребенка синегнойная палочка вызывает длительное заболевание. Не исключен переход в хроническую форму.
Одним из симптомов развития инфекции считается появление мочи, имеющей зеленоватый оттенок, так как в первую очередь поражаются именно мочевыводящие пути.
Ребенок может быть носителем палочки долгое время без видимых симптомов. Но это повышает риск распространения бактерии на членов семьи и других детей.
Анализ мочи
Для подтверждения наличия палочки в организме рекомендуется провести бактериологическое обследование крови, мочи, ногтей, слизи с носа или других биоматериалов, которые позволят выявить причину инфекционного воспаления. Материал для анализа зависит от системы поражения бактерией и места проявления недуга. Для проверки в мочевыводящих органах используется исследование мочи пациента. Женщинам показан мазок из влагалища и шейки матки.
Анализ мочи поможет определить наличие палочки в организме человека.
Проходить обследование и сдавать мочу на анализ желательно до начала употребления каких-либо антибиотиков, направленных против лечения инфекции, так как это может повлиять на результат.
Одновременно с проверкой мочи, в которой можно обнаружить синегнойную палочку, пациент подвергается антибиотикограмме. В ходе этого обследования проверяется чувствительность патогена на определенный набор антибактериальных препаратов.
Это позволит правильно выбрать терапевтическую тактику.
Лечение инфекции у ребенка и взрослого, вызванной синегнойной палочкой
После обнаружения инфекции в моче, пациенту требуется госпитализации. Больному важно находиться под постоянным присмотром лечащего врача, чтобы избежать возможного шока, который может возникнуть в качестве реакции организма, пораженного бактерией, на препараты.
Для начала пациенту внутривенно вводятся антибактериальные лекарства, к которым организмы синегнойной палочки проявляют чувствительность. После проверки эти же антибиотики вводят уже внутримышечными инъекциями. Минимальный курс лечения составляет 7 дней.
После этого по решению врача возможно прекращение введения антибиотиков или же переход от инъекций к терапии в таблетках.
Одновременно с использованием основных лекарственных средств, больному проводят промывания зараженных полостей, используя жидкости, имеющие антисептическое свойство.
При инфекциях мочевыводящей системы, выполняется спринцевание мочевого пузыря при помощи катетера, вводимого внутрь.
Детям при лечении назначаются средства для укрепления и повышения иммунитета, так как антибиотики пагубно влияют на детскую иммунную систему, подвергая ребенка еще большей опасности повторного заражения.
Опасность заражения синегнойной палочкой
Опасность синегнойной инфекции состоит в 2-х факторах:
- малая чувствительность патогена или ее отсутствие к антибактериальным препаратам;
- длительное протекание болезни, которое переходит в хроническую форму.
Инфицирование зачастую протекает тяжело. Если развились серьезные последствия в виде воспалений в мочевыводящих путях и других органах, нередки случаи смерти пациентов даже при вовремя начатом лечении.
Проблема в том, что бактерия способна «убивать» эритроциты и лейкоциты в крови зараженного человека, чем существенно снижает его иммунную защиту, повышая восприимчивость организма к другим инфекциям.
Источник: https://etopochki.ru/analizy-mochi/inoe/sinegnojnaya-palochka-v-moche.html
Синегнойная палочка в кишечнике: симптомы заражения, методы лечения и профилактики

Синегнойная палочка (псевдомонада) – это подвижная бактерия, которая имеет палочковидную форму. Она является одной из наиболее подвижных среди микроорганизмов.
Удивительна её способность долгое время выживать в экстремальных условиях окружающей среды, но при этом еще иметь хорошую устойчивость к воздействию большинства антибиотиков!
Поэтому производить лечение народными средствами синегнойной палочки так же затруднительно, как и традиционными методами, но все-таки возможно.
Данный вид бактерии доставляет много хлопот поликлиникам, больницам и бассейнам. Приняв во внимание, что эти учреждения каждый день посещают сотни и тысячи людей, становится понятно, почему синегнойную палочку называют бичом этих мест.
Главные симптомы инфицирования синегнойной палочкой
Ниже мы приведем признаки заболеваний, которые вызывает Pseudomonas aeruginosa, если лечение антибиотиками еще не производилось.
В случае, если человек уже получил необходимую терапию, клиническая картина – симптомы, чаще всего очень смазанные, и выражены нечетко.
Синегнойная инфекция ЛОР-органов
Если псевдомонада «обосновалась» в зеве, различают следующие симптомы:
- боль в горле, что усиливается при глотании;
- повышение температуры тела;
- покраснение и отечность миндалин;
- трещины на губах.
Если же синегнойная инфекция развилась в горле, появляются такие признаки:
- кашель, зачастую сухой, что возникает после дискомфорта или першения в горле, усиливающийся при горизонтальном положении;
- повышение температуры тела;
- общая слабость;
- быстрая утомляемость.
Если синегнойная палочка «обосновалась» в носу, в большинстве случаев это приводит к развитию продолжительного насморка, ощущению сильной заложенности носа, ухудшению обоняния, периодической болью в голове, но чаще с одной ее стороны, ближе ко лбу.
Синегнойная палочка в ухе может спровоцировать наружный отит, что проявляется таким образом:
- боль в ухе;
- появление из него густого желто-зелено-кровянистого отделяемого;
- ухудшение слуха;
- повышение температуры тела.
Для консультации с ЛОР-врачом будет достаточно одних лишь только выделений с гноем из уха.
Самолечение в этом случае очень опасно, поскольку наружный отит в результате инфицирования синегнойной палочкой способен достаточно быстро прогрессировать, способствуя воспалению среднего уха, накоплению гноя в пазухах сосцевидного отростка.
Но самое опасное — может привести к воспалению мозговых оболочек.
Инфицирование синегнойной палочкой пищеварительной системы
Если даже небольшое количество псевдомонад оказалось в кишечнике, есть большая вероятность развития симптомов инфекционного гастроэнтероколита. Это:
- в самом начале рвота только съеденной пищей, ощутимая боль «под ложечкой»;
- далее боль переходит к области пупка и стает все более разлитой;
- возникает слабость;
- пропадает аппетит;
- появляется сильная тошнота;
- температура тела поднимается до невысоких показателей (до 38 может не доходить);
- стул довольно-таки частый: до 7 раз в день, зеленоватый, кашицеобразный;
- может также появиться кровяные примеси в кале в форме прожилок или, при тяжелом течении, кишечного кровотечения;
- все болезненные ощущения заканчиваются за 3-4 сутки без терапии, но инфекция уже переходит в хроническое состояние, реже в бессимптомное носительство.
Если такое состояние возникло у ВИЧ-инфицированного человека, или того, кто перенес операцию по трансплантации органа, кто проходит лечение гормонами-глюкокортикоидами или не так давно прошел курс лучевой или химиотерапии, может появиться грамотрицательный синегнойный сепсис.
Синегнойное инфицирование мочевыводящей системы
Целый ряд заболеваний – цистит, пиелонефрит, уретрит – диагностируются по наличию синегнойной палочки в моче.
В большинстве случаев инфекция восходящим путем проходит в мочевые пути, а уже оттуда возбудитель можно обнаружить в крови, и поэтому разносится в другие органы.
- с низким иммунитетом;
- те, кто имеют различные аномалии в развитии мочеполовых органов;
- имеющие почечно-каменную болезнь;
- люди, которые катетеризируют свой мочевой пузырь (к примеру, при аденоме простаты).
Агрессивная синегнойная инфекция может пребывать также и на ногтях. Бактерия может разместиться между ногтевой ложей и ногтевой пластинкой или между искусственной и натуральной ногтевыми пластинами.
Влага создает благоприятную почву для роста и размножения этой бактерии. В результате воздействия синегнойной палочки ногтевая пластина становится мягче и темнеет, а инфекция пробирается во все более глубокие ткани. При этом может отмечаться отслоение всей ногтевой пластинки.
При какой температуре погибает синегнойная палочка? Бактерия активнее всего растет и размножается при температуре 37 градусов по Цельсию, но даже при очень высоких температурах (до 42°C) она продолжает существовать. При температуре 43°C псевдомонада погибает.
«Оружие» синегнойной палочки
Синегнойная палочка «наносит сильный удар» по человеческому организму благодаря тому, что:
- Она может передвигаться с помощью жгутиков.
- Вырабатывает сильный токсин в качестве продукта собственной жизнедеятельности до своей гибели.
- Продуцирует определенные вещества, которые поражают клетки печени, «лопают» эритроциты, убивают лейкоциты, воздействует на иммунные клетки, которые предназначены бороться с различными инфекциями.
- Синтезирует вещества, что убивают иные бактерии — «конкуренты» на месте попадания.
- «Прилипает» друг к другу и к поверхностям, покрываясь своеобразной «биопленкой», которая нечувствительна к антисептикам, антибиотикам и дезинфектантам. Поэтому псевдомонадные колонии обитают на катетерах, интубационных трубах, гемодиализной и дыхательной аппаратуре.
- Продуцирует энзимы, которые расщепляют белки, поэтому синегнойная палочка в месте скопления в большом количестве вызывает гибель.
Как передается синегнойная палочка
Существуют следующие способы передачи:
- воздушно-капельным путем (при чихании, кашле, разговоре);
- пищевой (через плохо обработанное мясо, молоко или воду);
- контактный способ (через предметы быта, двери, инструменты, полотенца, краны).
Попасть инфекция может:
- через пораненную кожу;
- через глаза;
- через слизистую оболочку внутренних органов: бронхов, мочевого пузыря, мочеиспускательного канала, трахеи;
- через ЖКТ – когда в него попадает инфицированная бактериями пища.
Но чаще всего псевдомонада переносится из собственного организма человека, из дыхательных путей или же из кишечника, где она находится в норме.
Заразить синегнойной палочкой может:
- человек, который кашляет и является носителем палочки;
- если человек болеет синегнойным стоматитом (заболевание слизистой рта), тогда он является распространителем псевдомонады при чихании или разговоре;
- носитель бактерии (просто здоровый человек), если псевдомонада находится в носоглотке;
- в том случае, когда приготовлением пищи занимается человек с гнойными ранами на руках или на неприкрытых участках тела;
- основной путь заражения – при проведении манипуляций в больничном заведении.
Важное напоминание: вызвать болезнь бактерия может в том случае, если:
- она попадает в организм в большом количестве;
- ее занесли в места , где должна быть абсолютная стерильность;
- когда она попадает на поврежденную кожу или слизистые оболочки, имеющие контакт с окружающей средой (нос, губы, рот, конъюнктива, носоглотка, мочевыводящий канал, гениталии, анус);
- при пониженном местном иммунитете кожи или слизистой оболочки;
- при сниженных защитных силах организма.
Синегнойная палочка очень хорошо «закрепляется» в слизистых оболочках, к примеру, если человек получил даже небольшую ее дозу, а после этого посетил бассейн, сходил в баню или сауну, она продолжает свою жизнедеятельность в человеческом организме.
Кто состоит в группе риска заражения
Синегнойная палочка особенно опасна для:
- пожилых людей старше 60 лет;
- новорожденных детей до трех месяцев жизни;
- людей с ослабленным иммунитетом;
- страдающих муковисцидозом;
- нуждающихся в проведении гемодиализа;
- страдающих сахарным диабетом;
- ВИЧ-инфицированных;
- получивших ожоги;
- больных лейкозом;
- людей, которые перенесли трансплантацию органов;
- людей, продолжительно применяющие гормональные препараты (к примеру, для лечения красной волчанки, ревматоидного артрита или других системных заболеваний);
- имеющих пороки в развитии мочеполовой системы;
- больных хроническим бронхитом;
- вынужденных длительно пребывать в стационаре.
У ребенка инфицирование синегнойной палочкой протекает значительно тяжелее, нежели у взрослых.
Всё дело состоит в еще неокрепшем детском организме. Помимо этого, синегнойная палочка способна вызвать опаснейшие заболевания, с которыми ребенку будет предельно сложно бороться.
Специалисты различают несколько особенностей протекания данной инфекции у малышей:
- дети болеют таким недугом в десять раз больше, чем у взрослого;
- в большинстве случаев недуг возникает у недоношенных детей и малышей в первые месяцы их жизни;
- в детском организме бактерия может находится очень долго, в следствие чего инфицированные дети представляют большую опасность для других ребят;
- у детей школьного возраста такая инфекция развивается крайне редко;
- чаще всего псевдомонада попадает в детский организм через кожу, пупочный канатик и ЖКТ;
- сложнее всего у детей протекает инфицирование ЖКТ. Это объяснимо сильным обезвоживанием и другими токсическими проявлениями.
Как избавиться от синегнойной палочки? Лечение синегнойного инфицирования начинается только лишь после подтверждения диагноза доктором.
Инкубационный период синегнойной палочки может длиться от нескольких часов до пары-тройки дней.
Для того, чтобы определить наличие синегнойной инфекции в человеческом организме, врачи берут посев из больного места и анализ крови (на обнаружение антигенов этой бактерии).
В случаев подтверждения наличия синегнойной палочки врач назначает комплексное лечение, которое включает в себя:
- Антибиотики. Доктора избирают препарат, при этом учитывая чувствительность бактерии к определённому средству, форму недуга, тяжесть заболевания и другие особенности человека. При лечении детей врач обязан заменить антибиотик, в случае, если он не дает никакого заметного результата в течении пяти суток применения.
- Бактериофаги. В этом случае тоже необходимо определить чувствительность возбудителя к конкретному бактериофагу. Лечение такого рода направлено именно на борьбу с инфекцией, которая локализируется практически в любом месте.
- Вакцина. Лечение вакциной формирует иммунитет против конкретного микроба. Запомните, что вакцину ни в коем случае нельзя вводить в организм ребёнка (возраст человека должен быть не меньше 18 лет);
- Пребиотики и пробиотики. Такие средства предназначены для лечения различных заболеваний ЖКТ и восстановление здоровой микрофлоры в кишечнике. Пребиотики разрешается вводить в организм даже грудного ребёнка.
- Общеукрепляющее лечение. Под этим подразумевается специальная диета, исключающая жирные, жареные и острые продукты. Помимо этого, больной должен регулярно принимать витамины. В особенности это важно для ребёнка, поскольку его иммунитет ещё не окреп.
Источник: https://storm24.media/news/90967
Синегнойная палочка в урине

Обнаруженная в моче синегнойная палочка означает, что инфекционный патоген проник в мочевые пути. Симптоматика инфицирования зависит от локализации, т. к.
бактерия способна поражать не только мочеполовую систему, но и дыхательные пути, кости и суставы, кожу, уши, пищевой тракт и другие ткани или органы.
Особенностью синегнойной инфекции является то, что она тяжело поддается стандартной противобактериальной терапии.
Что это такое?
Синегнойная палочка (pseudomonas aeruginosa) — разновидность патогенных грамотрицательных бактерий.
Эта палочковидная бактерия — оппортунистический патоген, встречающийся в природной среде, а также в составе естественной микрофлоры человеческого организма. Передвигается микроорганизм при помощи одного полярного жгутика, и имеет минимальные требования к питанию и выносит самые разнообразные физические условия.
Диапазон температур, в которых развивается бактерия, колеблется от 4 до 42 °C. Патогенное воздействие обусловлено вырабатыванием экзотоксинов А и S, вызывающих глубокие воспалительные процессы, и продуктами жизнедеятельности микроорганизмов.
Бактерии способны создавать биопленки в областях, которые они заражают, что делает инфекцию намного выносливей для лечения и более устойчивой к антибиотикам.
Причины заражения
Заразиться этой бактерией очень легко, находясь на стационарном лечении.
Синегнойная палочка редко вызывает заболевание у здорового человека с сильным иммунитетом, но очень опасна для тех, у кого иммунитет ослаблен.
Инфицирование обычно происходит у больных во время лечения в стационарной клинике, когда иммунная система не в состоянии защититься от заражения. Особенно опасна инфекция для недостаточно окрепшего детского организма.
Поэтому заболевание у ребенка протекает тяжелее, чем у взрослого человека.
В больничных условиях бактерии могут находиться в дезинфицирующих средствах, респираторном оборудовании, продуктах питания, раковинах, кранах, туалетах и т. д. Передача происходит от пациента к пациенту, от медицинских работников, от контакта с загрязненными резервуарами. Этот микроорганизм — виновник 20% внутристационарных инфекций.
Симптомы инфицирования
Синегнойная палочка является частой причиной уроинфекции (пиелонефрита, цистита, уретрита и др.), заражение которой происходит в урологических отделениях при катетеризации, из-за контрольно-измерительной аппаратуры, при хирургических операциях на мочеточниках, почках или мочевике.
Заболевание может длиться долго (хронически) или проявляться острыми вспышками. Хроническая инфекция может быть бессимптомной и выявиться только в моче, взятой на бактериоскопический анализ у больных, которым требуется постоянная катетеризация мочевого пузыря.
Присутствие синегнойной палочки в мочеполовых путях сопровождается следующими признаками:
Проявлением обсеменения палочкой может стать наличие пены в урине.
- сильное желание часто мочиться;
- болезненное мочеиспускание;
- неприятный запах мочи;
- пенистая или кровавая урина;
- изменение цвета мочи;
- боль в пояснице;
- лихорадка.
Анализы мочи
Если в моче обнаружены признаки инфекции (повышенные лейкоциты), то следует сделать специальный анализ на синегнойную палочку. Для исследования отбирается утренняя моча.
Материал высевается в емкость с плотной питательной средой, в которую добавлены антибиотики для подавления других присутствующих бактерий, это поможет выявить типичные только для синегнойной палочки свойства. Лечение начинается если анализ показывает более 105 КОЕ/мл.
Для выяснения чувствительности палочки к определенной группе лекарств применяется метод дисков. Для этого на поверхность посева кладут специальные диски, инфильтрированные антибиотиком.
Лечение инфекции
Продолжительность лечения определяется врачом индивидуально для каждого пациента и проводится стационарно. Антибиотики — основное лекарство для устранения синегнойной инфекции.
Терапия начинается только после выяснения устойчивости микроорганизма к определенным препаратам. При инфицировании мочевых путей в качестве дополнительного местного лечения назначаются инстилляции с помощью катетеризации.
Так как обычно причиной заражения бактерией является ослабленный иммунитет, то лечение дополняется иммунотерапией.
Препараты при синегнойной палочке в моче
Наиболее результативные лекарства, применяемые при лечении:
Для лечения больных могут назначить Диоксидин.
- полипептидные антибиотики — «Колистин», «Бацитрацин», «Полимиксин В»;
- аминогликозиды — «Гентамицин», «Тобрамицин», «Нетилмицин», «Зиомицин»;
- цефалоспорины и пенициллины — «Карбенициллин», «Цефоперазон», «Мезлоциллин», «Тикарциллин», «Пиперациллин» и другие бета-лактамные антибиотики;
- «Диоксидин» — противобактериальное средство с широкого действия.
Народная медицина
Народные средства применяются в комплексе с традиционной медициной и строго под наблюдением врача.
- Отвар из листьев осины. Измельчить сухие листья растения — 2 ст. ложки, залить стаканом воды и варить на медленном огне в течение 20 мин. После этого отвар накрыть теплой шерстяной тканью и настаивать 1 час. Принимать по 2 ст. л. перед едой.
- Отвар из ягод калины. Залить 1 ст. ложку ягод крутым кипятком и томить на водяной бане 15—20 мин. Отвар процедить и хорошо отжать оставшуюся гущу. Перед употреблением разбавить кипяченой водой (2 стакана) и принимать 4 раза в сутки по 0,5 стакана.
Как предупредить инфекцию?
Медицинскому персоналу стационарных поликлиник важно регулярно проходить обследование, чтобы вовремя выявить возбудителя, и тщательно проводить асептическую и стерильную обработку медицинского оборудования.
Тяжелобольные пациенты должны быть изолированы. Первичная профилактика заключается в постоянном поддержании иммунной системы и всего здоровья в целом.
Соблюдение правил личной гигиены и правильное питание помогут избежать инфицирования синегнойной палочкой.
Источник: http://ProUrinu.ru/analizy/mikroby/sinegnojnaya-palochka-v-moche.html







