Синюшная кожа на животе
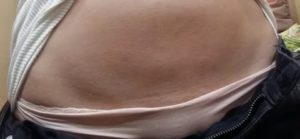
Цианоз кожи или слизистых оболочек – это синюшность кожных покровов или слизистых, возникающая в ответ на повышение уровня несоединенного с кислородом гемоглобина (дезоксигемоглобина) в крови.
Появление такой окраски обусловлено изменением цвета крови, которая при низком содержании кислорода приобретает темный цвет.
Наиболее заметно подобное изменение цвета на слизистых или на наиболее тонких участках кожного покрова (кончиках пальцев рук, ушах, лице, шее).
Цианоз не является отдельным заболеванием. Этот симптом может возникать при различных недугах и чаще провоцируется именно патологиями сердечно-сосудистой или дыхательной системы.
В некоторых случаях его появление может сигнализировать о критическом состоянии и необходимости оказания неотложной помощи, а в других – указывать на развитие или прогрессирование острого или хронического заболевания, нуждающегося в лечении.
Единственным вариантом физиологической нормы при появлении синюшности кожных покровов является ее возникновение при продолжительном нахождении на большой высоте. В таких ситуациях цвет кожи изменяется из-за защитной реакции организма. Этот процесс не опасен для здоровья, устраняется самостоятельно и не нуждается в терапии.
В этой статье мы ознакомим вас с основными причинами появления, разновидностями, проявлениями, способами лечения цианоза кожи и слизистых оболочек. Эта информация поможет вовремя заподозрить неполадки в организме, и вы сможете принять необходимые меры по восстановлению здоровья.
Причины
Цианоз кожи и слизистых часто наблюдается при заболеваниях сердца и сосудов, когда кровь не может в полном объеме доставляться к клеткам органов и тканей.
Такое нарушение кровообращения приводит к развитию гипоксии и в кожных покровах. В результате слизистые и кожа приобретают синюшный оттенок.
Предшествовать возникновению такого признака заболеваний сердечно-сосудистой системы могут следующие симптомы:
Подобные нарушения кровообращения могут наблюдаться при многих патологиях сердца и сосудов: ишемическая болезнь сердца, атеросклероз, пороки сердца, тромбозы, варикозная болезнь, тампонада сердца и такие осложнения сердечных заболеваний как отек легких и тромбоэмболия легочной артерии.
Другими причинами появления цианоза могут становиться следующие заболевания и состояния:
- патологии органов дыхания: воспаление легких, пневмоторакс, плеврит, бронхиальная астма, эмфизема легких, хроническая обструктивная болезнь легких, инородные тела в дыхательной системе, инфаркт легкого, дыхательная недостаточность и др.;
- патологии крови: анемии, полицитемия;
- судороги и эпилепсия;
- отек Квинке или анафилактический шок;
- передозировка наркотическими веществами;
- отравления лекарственными средствами или ядами: алкоголем, нитритами, анилином, сульфаниламидами, фенацитином, седативными средствами, препаратами с нитробензолом;
- пищевая токсикоинфекция;
- инфекции: чума, холера;
- карциноид тонкого кишечника;
- наследственные формы метгемоглобинемии;
- обморожения или переохлаждения;
- травмы с компрессией тканей;
- нахождение в душном помещении.
Цианоз у новорожденных может развиваться в следующих случаях:
- аспирационная асфиксия;
- врожденные пороки сердца;
- врожденная пневмония.
В некоторых случаях у новорожденных цианоз является вариантом нормы и вызывается не полностью прекращенным зародышевым типом кровообращения. Он полностью устраняется без какого-либо лечения после короткого периода адаптации (примерно через 1-2 дня).
Классификация
В зависимости от происхождения цианоз бывает таких типов:
- сердечный – вызывается непродуктивным кровообращением и недостаточным поступлением крови к тканям и дефицитом кислорода;
- дыхательный – вызывается недостаточным количеством кислорода в легких и нарушением его поступления в кровь, другие ткани и органы;
- церебральный – вызывается невозможностью присоединения кислорода к гемоглобину и приводит к ишемии клеток головного мозга;
- гематологический – вызывается патологиями крови;
- метаболический – вызывается нарушением поглощения кислорода клетками тканей.
Как правило, только дыхательный цианоз способен исчезать через 10 минут после проведения оксигенотерапии. Остальные типы сохраняются более длительное время.
В зависимости от скорости появления цианоз бывает:
По характеру распространения специалисты выделяют такие типы цианоза:
- центральный (или диффузный) – проявляется по поверхности всего тела, вызывается при нарушении дыхательной функции или при общем нарушении кровообращения;
- периферический – провоцируется нарушением функций сердца или артерий и развитием ишемии тканей рук, ног или лица;
- акроцианоз – синюшность появляется только на «крайних точках» (кончиках пальцев, крыльях носа, ушах, губах), ее появление провоцируется венозным застоем и наблюдается при хронической сердечной недостаточности;
- локальный – выявляется при осмотре носоглотки, зева или половых органов и вызывается застоем крови.
Проявления цианоза
Сам по себе цианоз не оказывает влияния на общее самочувствие, но вызывающие его причины всегда нуждаются в устранении и являются поводом для обращения к врачу. В некоторых случаях возникновение синюшности указывает на развитие критических состояний и необходимость оказания больному неотложной помощи. При таком состоянии цианоз появляется внезапно, явно выражен и быстро нарастает.
Источник: https://kozhnye.ru/sinjushnaja-kozha-na-zhivote.html
Синюшный цвет шейки матки: причины цианоза, кроме беременности
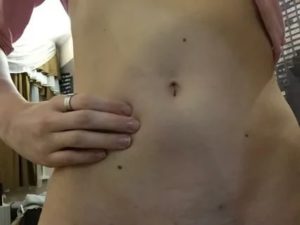
Синюшность шейки матки – показатель, который определяется в ходе визуального, гинекологического осмотра. В большинстве случаях такой симптом свидетельствует о наступлении беременности, но иногда он имеет патологический подтекст.
Если повод подозревать беременность – отсутствует, пациентке необходимо комплексное обследование, позволяющее установить причину изменения.
Какой оттенок ШМ считается нормальным, в каких случаях синюшность является естественной, а когда есть повод подозревать патологию? Все о причинах и методах устранения цианоза – далее в статье.
Причины синюшности шейки матки
По форме шеечный канал представляет собой цилиндр, имеющий узкий просвет в центре (цервикальный канал). В нем содержится слизистый секрет, обладающий защитными свойствами и позволяющий предупредить проникновение патогенной микрофлоры в полость матки. Защитные свойства слизи снижаются на фоне различных гинекологических заболеваний гормональной и инфекционной этиологии.
Внимание! Отсутствие клинической картины не всегда подтверждает здоровье половой системы. Опасные болезни репродуктивных органов способны протекать бессимптомно. Причина появления серого или синюшного окраса заключается в венозном полнокровии.
Наружная поверхность шейки матки имеет розоватый оттенок, она блестящая и гладкая, отличается прочностью. Изнутри – ярко-розовая, бархатистая и рыхлая. Слизистая оболочка наружной части шейки матки в норме покрыта многослойным плоским эпителием. При проведении простой кольпоскопии в первой фазе цикла поверхность имеет розовый цвет, а во второй слегка синюшный.
Для диагностики различных патологий используют расширенную кольпоскопию. В ходе обследования на поверхность ШМ наносят слабый уксусный раствор. Средство обеспечивает равномерное побледнение, через некоторое время естественный окрас, характерный для здоровых тканей восстанавливается. Сосудистый рисунок при этом должен оставаться равномерным.
Раствор йода обеспечивает окрашивание в темно-коричневый цвет. Появление йоднегативных областей должно стать поводом для беспокойства. Такой симптом часто указывает на развитие опасных предраковых состояний. Только углубленная диагностика позволит установить причину проблемы и определить оптимальный метод ее устранения.
При проведении влагалищного осмотра или кольпоскопии гинеколог может обнаружить синюшность шейки матки. Причина появления такого изменения заключается в нарушении процессов кровоснабжения тканей.
Вероятно, патологическое изменение охватывает не только репродуктивные органы, но и другие элементы, находящиеся в области малого таза.
Причины, способные спровоцировать нарушение могут быть естественными и патологическими.
Перечень основных причин, способных спровоцировать цианоз включает следующие состояния и заболевания:
- наступление беременности;
- инфекционно-воспалительные процессы;
- выпадение матки;
- элонгация шейки матки;
- эндометриоз;
- опухолевые процессы.
Периодические осмотры у гинеколога позволят своевременно выявить изменение, и установить его причину. В случае когда цианоз провоцирует не беременность, лечение стоит начать как можно раньше. Важно учитывать, что цвет слизистой оболочки шейки матки – важный диагностический признак, на основании которого врач предполагает наличие болезни и устанавливает схему ее диагностики и лечения.
Период беременности
После наступления беременности шейка матки изменяет розовый цвет на синюшный. Такая перемена не свидетельствует о развитии патологии. Подобное проявление характерно для 6-8 недели. Шейка начнет синеть, по мере того как будет увеличиваться матка.
Причиной изменения оттенка слизистой оболочки является активное кровенаполнение детородных органов. Оно усиливается под воздействием главного гормона беременности – прогестерона. Беременность определяется не только по оттенку шейки матки. Важным диагностическим критерием является:
- увеличенный размер детородного органа;
- размягчение;
- повышение подвижности.
Основным методом определения беременности является анализ крови на ХГЧ. Подобный тест, проводимый в лабораториях, позволяет обнаружить изменения на ранних сроках, до задержки менструации. Концентрация ХГЧ должна увеличиваться с первого дня формирования эмбриона.
Цвет шейки матки в зависимости от менструального цикла
Оттенок шейки матки может становиться синим за несколько дней до наступления менструального кровотечения, то есть при цикле длиной в 28 дней, приблизительно на 24-26 сутки прослеживается цианоз.
На ощупь перед месячными ощущается ее размягчение, врач может видеть незначительное расширение цервикального канала. Такое изменение является нормой, необходимой для оттока крови.
На фото видно, как меняется структура и оттенок ШМ в зависимости от фазы менструального цикла.
Почему синеет ШМ в первой фазе менструального цикла (фолликулярной)? Ответить на этот вопрос без проведения дополнительного обследования нельзя. При обнаружении подобного изменения врач проведет расширенную кольпоскопию.
Если провокатором изменения является эрозивное поражение, окрашивание в результате обработки поверхности йодом не произойдет.
Выявления этого изменения для определения диагноза – недостаточно, сказать точную причину нарушения можно после полной диагностики.
Воспалительные процессы и инфекции
Причина цианотичности часто заключается в течение инфекционных и воспалительных процессов в организме женщины, в частности, в цервикальном канале и полости матки.
Все заболевания, проявляющиеся на фоне активности патогенной и условно-патогенной флоры, могут провоцировать активное венозное полнокровие.
Среди распространенных заболеваний, способных провоцировать нарушение венозного оттока, выделяют:
- уреаплазмоз;
- микоплазмоз;
- вирус герпеса;
- хламидиоз.
Внимание! Шейка матки приобретает серый цвет на фоне повышенной активности условно-патогенного грибка рода кандида. На фоне разных воспалительных процессов она может становиться красной.
Причина изменения оттенка с розового на синий, часто заключается в разнообразных инфекционных процессах, протекающих в репродуктивной системе. Такое изменение может свидетельствовать о развитии цервицита или эндометрита или эрозии у пациентки. Нередко нарушение проявляется на фоне воспалительных процессов в полости матки, яичниках, фаллопиевых трубах. При этом появляется цианоз влагалища.
Перечень факторов, повышающих риск развития инфекций, включает:
- снижение сопротивляемости организма инфекциям;
- наследственная предрасположенность;
- анемия у женщины;
- хронические патологии мочеполовой системы;
- неправильное питание;
- гиподинамия;
- длительный прием глюкокортикостероидов и пероральных контрацептивов;
- ношение внутриматочной спирали.
На фоне воспалительных и инфекционных процессов прослеживается такая клиническая картина:
- нерегулярный менструальный цикл;
- кровомазанье перед менструацией;
- ноющие боли внизу живота;
- кровотечения, не связанные с менструальными;
- выделение слизи или гноя из влагалища.
При обнаружении перечисленных симптомов стоит обратиться к врачу в экстренном порядке. При длительном прогрессе заболевания могут стать причиной бесплодия.
Опухолевый процесс
Колебания гормонального фона, а именно нарушения баланса эстрогена и прогестерона в организме могут стать причиной развития доброкачественной опухоли в полости матки – миомы.
Развитие новообразования является одной из распространенных причин посинения слизистых оболочек. Цианоз проявляется на фоне выраженных нарушений кровоснабжения. При невозможности оттока венозной крови образуется ее застой.
Новообразование, с локализацией в репродуктивной системе изменяется строение и нарушает работу органов.
Внимание! Игнорировать цианоз слизистых оболочек, обнаруженный в ходе осмотра у гинеколога – нельзя. Такой симптом может указывать на развитие рака шейки или тела матки.
Опущение шейки матки
Элонгация — удлинение или опущение шейки матки. Ее выпадение может становиться причиной появления цианоза слизистых наружных половых органов.
О появлении нарушения свидетельствует ощущение инородного тела во влагалище. Такая деформация часто прослеживается после активного натуживания при опорожнении кишечника.
Кроме этого симптома, пациентка ощущает дискомфорт при половом акте, возможно появление боли с локализацией за лобком.
Как проходит диагностика
Точно определить причину, провоцирующую цианоз влагалища и шейки матки в ходе визуального осмотра – невозможно. Только врач сможет правильно поставить диагноз после получения результатов следующих манипуляций:
- бакпосев содержимого влагалища на инфекции;
- ПЦР тест;
- УЗИ органов малого таза;
- тест на вирус папилломы человека;
- цитологическое исследование мазка;
- анализ крови на ХГЧ;
- исследование уровня гормона;
- тест на онкомаркер.
Если перечисленных методов диагностики недостаточно для получения четкой клинической картины проводится КТ и МРТ. В случае когда цианоз имеет патологическую основу, лечение назначают зависимо от характера патологии. Если изменение является физиологическим, лечение не требуется.
Профилактика заболеваний
Предотвратить развитие и распространение инфекционных процессов помогут следующие правила:
- Регулярное прохождение профилактических осмотров у гинеколога.
- Своевременное лечение различных воспалительных процессов с локализацией в органах малого таза.
- Внеплановое обращение к доктору при обнаружении изменений самочувствия.
- Смежное обследование и лечение полового партнера.
- Использование презервативов для защиты от нежелательной беременности, отказ от приема КОК и спиралей.
- Исключение гиподинамии.
- Соблюдение правил здорового питания, дополнительный прием витаминно-минеральных комплексов в осенне-весенний период.
Чаще всего шейка матки становится синей в период беременности, потому обнаружение такого изменения в ходе гинекологического осмотра не является поводом для волнений, но так происходит не всегда.
В некоторых случаях цианоз влагалища и ШМ сигнализирует о развитии опасных изменений в организме девушки и указывает на патологический прогресс.
Начинать процесс диагностики следует сразу после выявления проблемы.
Источник: https://sheika-matka.ru/zabolevaniya/prichiny-sinjushnosti-shejki-matki/
Синяки внизу живота у женщин

Маленькие и большие синяки на животе так или иначе появлялись у каждого человека. В непатологической форме они доставляют минимум дискомфорта и проходят в течение 5-10 дней. Если же синяки появляются постоянно, отличаются масштабностью, наличием очагов кровоизлияний, черным оттенком, это признак нарушений, происходящих далеко за пределами живота.
Причины образования гематом на животе
Наиболее распространенной причиной гематомы на животе считается травма позвоночника, последствия которой уходят далеко за область спины.
Кажется, что появление синяков на животе у женщин и мужчин происходит без причины, но это далеко не так. Сопровождается травма сначала полным отсутствием симптомов.
Затем появляется односторонняя или опоясывающая боль, а после этого развиваются такие симптомы:
- нарушение дыхания;
- проблемы со зрением;
- снижение давления;
- параличи.
Параллельно формируются синяки. Причиной травмы может быть занятие экстремальными видами спорта, чрезмерные физические нагрузки.
Непатологические причины
Гематомы на животе могут появиться из-за длительного пребывания в неудобной позе, либо при сидении на неудобном стуле (кресло-подушка, неправильная мебель без спинки или с изогнутыми спинками).
У некоторых пациентов, принимающих антидепрессанты, противоастматические препараты, а также НПВС курсами синяки появляются как побочный эффект.
Иногда развивается пурпура – подкожный синяк на фоне приема стероидных препаратов.
Заболевания, при которых возникают гематомы
Болезни разных органов и систем способны привести к появлению синяков по всему телу, включая живот:
- Геморрагический васкулит. Поражение кровеносных сосудов, приводящее к потере эластичности. При длительном течении разрушает сосудистую сетку. Причина патологии – аутоиммунные процессы. Вместе с синяками видны кровоизлияния по всему телу. Спровоцировать аутоиммунные реакции могут инфекции, длительное лечение антибиотиками.
- Тромбоцитопатия и тромбоцитопения. Первое заболевание связано с неправильным развитием тромбоцитов и часто является врожденным. Синяки появляются при малейшем воздействии, могут быть на животе и других частях тела. При тромбоцитопении количество тромбоцитов уменьшается, что может сопровождаться постоянными кровотечениями из носа. Для терапии используют стероидные гормоны, либо удаляют селезенку.
- Заболевания соединительных тканей. Из-за недостаточной выработки коллагена сокращается количество белка. Вместе с кожными нарушениями наблюдается несостоятельность костной системы, выявляется болезнь уже в раннем возрасте.
- Дефицит веществ свертывания крови. Существует не менее 10 факторов, способных вызывать заболевания крови. Гемофилия – самая распространенная болезнь, приводящая к сильным кровотечениям. Гематомы в этом случае могут появляться без видимых на то причин, а диагностика затруднена множествами факторов.
- Болезнь Рандю-Ослера. Врожденная патология, при которой сосуды лишены мышечных оболочек. Со временем они расширяются и образуют пятна на теле. При физическом перенапряжении количество гематом резко увеличивается. Излечить врожденную патологию невозможно.
- Варикоз. Синяки в этом случае обычно мелкие и темные. Чаще всего появляются на ногах, но могут возникнуть и на других частях тела.
Гематомы на животе могут стать результатом активности патологических агентов в организме – вирусов и инфекций. То же самое начинается при наличии онкологических очагов. Синяки в этом случае появляются по всему телу даже без малейшего воздействия, что связано с падением иммунитета и разрушением клеток крови.
Пониженный уровень эстрогена вызывает у женщин ухудшение параметров крови. Это приводит к случайным синякам. Дополнительно ухудшается память, концентрация внимания, появляются головокружения и нарушается сон.
Среди патологических причин гематом прямой мышцы живота, других внутренних и внешних синяков выделяют хирургические вмешательства. Происходят они при операциях на брюшной полости.
Синяки на теле никогда не появляются просто так. При детальном обследовании нередко выявляются опасные заболевания, требующие немедленного начала лечения.
Погрешности в питании и недостаток витаминов
Синяки начинают появляются на теле, если повышается ломкость сосудов. Это может быть вызвано не только болезнями, но и неправильным питанием с последующим дефицитом витаминов:
- Недостаток витамина C. Приводит к снижению уровня кальция в крови, вызывает усталость, ухудшение кожи и волос, апатию. При острых формах развивается цинга, однако в развитых странах болезнь уже не встречается.
- Недостаток витамина K. Напрямую влияет на здоровье сосудов и крови. Содержится в яйцах, бананах, орехах и жирной рыбе.
- Недостаток витамина P. Необходим для выработки коллагена, если вещества не достает в организме, повышается проницаемость и ломкость сосудов. Содержится в чесноке, яблоках, тыкве и зеленом чае.
Для установления точной причины дефицита минералов и витаминов необходим специальный тест крови.
Диагностика
Для определения причин появления гематом на животе необходимо пройти диагностику у специалиста – хирурга, гематолога или гинеколога. Можно обратиться к терапевту для получения направления к другим докторам.
Для постановки диагноза врач собирает анамнез, а также назначает УЗИ. Дополнительно сдают анализы крови для определения параметров свертываемости и других характеристик биологической жидкости.
Другие методы обследования требуются в случае подозрения на послеоперационные синяки.
Например, подапоневротическая гематома передней брюшной стенки (код по МКБ 10 — Т81) может быть диагностирована в процессе хирургического вмешательства.
Методы терапии
Лечением гематом занимается доктор. Если это последствие операции, терапию проводят в стационаре. В домашних условиях можно уменьшить проявление синяков, используя:
- холодные компрессы;
- рассасывающие мази;
- народные рецепты: сырой лук, кашица из алоэ, отвар шалфея, пюре петрушки.
Самостоятельная терапия не может привести к полному устранению причины частых гематом.
Последствия и осложнения
Развитие гематомы может указывать на серьезные патологические процессы в организме, требующие немедленного медицинского вмешательства.
Некоторые нарушения связаны с недостатком витаминов и микроэлементов, другие зависят от качества состава крови. Если их не корректировать, это приводит к тяжелым заболеваниям.
Плохая свертываемость крови может стать противопоказанием к большинству операций, что может сократить жизнь пациента.
Профилактика гематом
Предотвратить образование синяков во время операции можно только при очень аккуратном вмешательстве. Ответственность хирурга и другого медицинского персонала в этом случае играет большую роль.
Профилактикой синяков, связанных с ломкостью капилляров, нарушением диеты или заболеваниями крови пациент занимается самостоятельно, но наблюдается у врача.
Для их предотвращения необходимо сбалансировать рацион, а также регулярно пропивать курсы рекомендованных препаратов для повышения эластичности сосудов.
Источник: https://doctor-grebnev.ru/info/sinjaki-vnizu-zhivota-u-zhenshhin/
Тянущие боли внизу живота у женщин

Внимание! Самолечение может быть опасным для вашего здоровья.
Тянущие боли внизу живота у женщин возникают очень часто по различным причинам. Но, к сожалению, пока они носят не явно выраженный характер, пациентки не спешат обращаться к доктору. И это неправильно, ведь многие гинекологические заболевания развиваются длительное время скрытно. Это значит, что в дальнейшем может быть усложнено их лечение.
Тянущие боли внизу живота обычно связаны с патологиями органов малого таза. Прежде всего это касается матки и яичников. Кроме этого, такие болевые ощущения могут возникать по физиологическим причинам.
Основные патологии, которые могут без своевременного и правильного лечения привести к развитию серьезных последствий:
- Заболевания матки и яичников – миома матки, эндометриоз и киста яичника.
- Половые инфекции.
- Рубцы после хирургических вмешательств.
- Инфекционно-воспалительные болезни мочевыделительной системы, в частности, патологии почек и мочевого пузыря.
- Болезни толстого кишечника.
Очень опасно, если тянущие боли вызывает внутриматочная спираль. Это может свидетельствовать о развитии осложнений, которые без своевременного лечения потребуют в будущем хирургического вмешательства. Также опасными являются патологии, возникающие в период беременности.
Функциональными причинами, которые несут угрозу для здоровья женщины, является следующие:
- Альгодисменорея, если она возникает на фоне неправильного положения матки или ее недоразвития.
- Загиб матки, что приводит к застою менструальной крови в полости органа.
- Овуляторный синдром. В силу определенных индивидуальных особенностей женского организма каждый раз при овуляции возникает ноющая боль внизу живота, которая исчезает в течение короткого времени и не является опасным признаком.
Заболевания, вызывающие тянущие боли внизу живота
Симптомом многих серьезных заболеваний является ноющая боль внизу живота у женщин.
Это могут быть следующие болезни репродуктивных органов:
Аднексит или сальпингоофорит. Такая патология характеризуется воспалением матки, фаллопиевых труб и яичников на фоне попадания инфекции. Ноющая боль возникает в случае, когда болезнь приобретает хронический характер. Поражаться может как один яичник, так и оба.
Это определяет локализацию боли. Дополнительно могут появляться вагинальные выделения с гнойными вкраплениями и периодически повышаться температура. Патология без своевременного лечения приводит к возникновению непроходимости труб и, как следствие, к бесплодию.
Кроме того, увеличивается риск возникновения внематочной беременности.
Эндометрит. В этом случае происходит воспаление слизистой оболочки матки. Патологический процесс с большой вероятностью без лечения распространяется на придатки. При этом болевые ощущения присутствуют постоянно.
Эндометриоз. Заболевание связано с разрастанием слизистой оболочки матки. Такой процесс может затрагивать яичники и даже кишечник. Причинами, как правило, являются гормональные нарушения.
Помимо ноющих болей, возникают нерегулярные болезненные менструации. При дальнейшем развитии заболевания наступает аменорея.
В тяжелых случаях может произойти зарастание маточных труб, что приводит к бесплодию.
Апоплексия яичника. Патология часто возникает на фоне образования в яичнике кистозной полости. Спровоцировано кровоизлияние может быть грубым половым актом или физическими нагрузками. В этом случае возникает кровотечение в брюшную полость, что может представлять угрозу для жизни.
Поликистоз яичников. Множество образовавшихся кист может нарушить функционирование яичников и вызвать ноющие боли внизу живота. Часто на фоне этого происходит нарушение менструального цикла.
Кольпит, представляющий собой воспаление слизистой оболочки шейки матки. Провоцируют патологию различные инфекционные возбудители: стрептококки, гонококки, грибы и пр. Кольпит может развиваться как следствие вагинита. Возникает зуд во влагалище и наблюдается выделение обильных белей.
Миома, которая является доброкачественной опухолью. Такие образования могут появляться как внутри матки, так и снаружи органа. Возникшая опухоль оказывает давление на сосуды и нарушает кровоснабжение, что провоцирует возникновение тянущих болей внизу живота.
Если тянущие болевые ощущения связаны с функциональными причинами, в частности, когда они возникают перед месячными или во время них, то можно справиться самостоятельно. При нерезком, тянущем болевом синдроме можно просто перетерпеть дискомфорт.
Чтобы быстрее стабилизировать состояние, допускается выпить обезболивающий или спазмолитический препарат. Также можно приложить грелку. Кроме того, следует понимать, что в таких случаях показан отдых.
Необходимо отказаться от каких-либо физических нагрузок, которые способны усилить болевой синдром.
Если боли возникли однократно и в течение пары часов исчезли, а после этого более не возникали, то можно ничего не предпринимать. Более опасными являются постоянные боли тянущего характера внизу живота. В таких случаях необходимо как можно быстрее обратиться к доктору.
К какому врачу обратиться
Чтобы ускорить постановку диагноза, рекомендуется при возникновении тянущих болей внизу живота обратиться сначала к гинекологу.
Если обследованиями будут исключены какие-либо патологии органов репродуктивной системы, то после этого следует пройти осмотр терапевта. Он назначит все необходимые лабораторные анализы и инструментальные исследования.
На основании полученных результатов будет дано направление к другому специалисту узкого направления (урологу, нефрологу).
Однозначно к гинекологу следует обращаться при наличии таких дополнительных симптомов:
- Кровянистые или другие выделения, которые возникают в любое время и не имеют отношения к менструальному циклу. Такие признаки всегда являются свидетельством развития воспаления внутренних половых органов.
- Обильные желтоватые выделения с неприятным запахом, которые указывают на развитие инфекционных болезней половых органов. Одновременно может повышаться температура.
Если тянущие боли в нижней части живота возникают в сочетании со жжением в зоне половых органов, учащенным мочеиспусканием, то это свидетельствует о развитии патологий мочевыводящей системы. В таких случаях необходимо обращаться к урологу.
Когда дополнительными симптомами являются тошнота, рвота, вздутие живота, метеоризм и нарушение процесса пищеварения, то, скорее всего, тянущие боли в нижней части живота связаны с патологиями кишечника. Лечением таких заболеваний занимается гастроэнтеролог.
Лечение медикаментозными препаратами и народными средствами
Лечение тянущих болей внизу живота у женщин всецело зависит от поставленного диагноза. При этом могут использоваться как консервативные, так и радикальные методы.При консервативном лечении подбираются медикаментозные средства в индивидуальном порядке.
Для снятия болей применяются различные виды препаратов, к примеру:
- при сильных болях назначают нестероидные противовоспалительные препараты или анальгетики;
- при спазмах показаны спазмолитики и миорелаксанты;
- при отеках, вызванных аллергическими реакциями, назначаются антигистаминные средства.
Если заболевание вызвано вирусами, то курс лечения будет проводиться противовирусными препаратами; при бактериальной инфекции показана антибиотикотерапия.Рекомендуется для успешного лечения постараться наладить эмоциональный фон и исключить стрессы. При необходимости используются физиотерапевтические методы, а также народные и гомеопатические средства.
Следует понимать, что для лечения тянущих болей внизу живота у женщин не рекомендуется самостоятельно принимать никаких лекарств. Изначально должна быть определена причина боли и поставлен диагноз.
Если использовать какое-либо лекарство без понимания причины возникновения болевых ощущений, то существует риск ухудшения состояния.
Многие лекарственные препараты имеют побочные эффекты и могут привести к интоксикации организма при неправильном употреблении или передозировке.
Наиболее часто для снятия боли внизу живота назначают Но-шпу. Этот препарат отличается минимумом побочных эффектов. Его рекомендуют принимать по 1-2 таб. 2-3 раза в день при тянущих болях.
Более сильным средством является Кетонал, но данный препарат рекомендуется принимать только единоразово, в случае срочной необходимости. Иногда тянущие боли могут быть связаны с аллергическими реакциями.
В этом случае снизить болевой синдром можно с помощью приема Супрастина или Лоратадина. При болях внизу живота также эффективным считается Папаверин. Средство устраняет спазмы и расслабляет гладкую мускулатуру.
Среди физиотерапевтических процедур часто используется электрофорез, который способен ускорять проникновение лекарственных средств в ткани. Это позволяет быстрее уменьшить болевые ощущения.
Также существует много народных средств, которые позволяют бороться с тянущими болями внизу живота. Безусловно, они могут быть только дополнительным средством лечения. Если болевой синдром связан с расстройствами пищеварительной системы, то эффективным является отвар ромашки аптечной.
Для его приготовления необходимо 2-3 столовых ложки сухих цветков ромашки залить половиной литра кипятка и настаивать в течение 2-3 часов. Принимать напиток рекомендуется 5-6 раз в день по полстакана. Допускается заваривать цветки ромашки вместе с обычным чаем.
Такой напиток можно пить сколько угодно раз в день по желанию.
Целебные травы издавна использовались для лечения патологий, симптомом которых является тянущая боль в нижней части живота. Женщинам в качестве успокоительного средства, эффективно снимающего неврологические расстройства, показан мятный чай. Но мужчинам пить такой напиток не рекомендуется, так как он способствует выработке женских гормонов.
При сильных спазмах можно приготовить настойку из полыни, который способствует расслаблению гладкой мускулатуры. Но при этом важно с осторожностью принимать такое средство на фоне гипертонической болезни, так как полынь способствует повышению давления. Для приготовления необходимо 2 чайные ложки полыни залить 250 мл спирта. Пить настойку рекомендуется 3 раза в день по одной чайной ложке.
Профилактика
Поскольку наиболее часто тянущие боли в нижней части живота у женщин возникают по причине развития гинекологических патологий, необходимо регулярно посещать доктора.
Профилактические обследования в гинекологическом кабинете раз в год позволят обнаружить болезни на начальной стадии развития.
Это значит, что появится возможность провести своевременное лечение, а, значит, исключить возникновение тянущих болевых ощущений.
Чтобы минимизировать риск развития заболеваний мочеполовой системы, важно соблюдать простые правила:
- Соблюдать личную гигиену.
- Не допускать переохлаждения организма.
- Поддерживать иммунитет в хорошем состоянии.
Уменьшить риск развития различных кишечных патологий, которые вызывают тянущие боли внизу живота, можно, нормализовав рацион. Кроме того, следует отказаться от сидячего образа жизни и заняться спортом.
Следует понимать: если любая патология будет своевременно диагностирована, то современные методы лечения дают в большинстве случаев положительный прогноз.
Только в запущенном состоянии патологии, которые вызывают тянущую боль в нижней части живота, могут представлять угрозу здоровью.
Именно поэтому при появлении такого симптома нужно обязательно найти время для проведения обследования с целью установки диагноза.
по теме
Источник: https://bolit.net/bol-v-zhivote/68-tjanuschie-boli-vnizu-zhivota-u-zhenschin.html
Цианоз – лечение, причины и симптомы. Синюшность кожи может сигнализировать о болезнях сердца
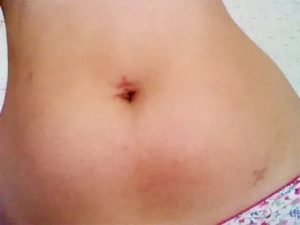
Цианоз – заболевание кожи, при котором она становится синеватой. Появляется в связи с увеличением в крови количества гемоглобина, который лишен кислорода.
Возникает при концентрации гемоглобина больше 50 г/л, при том что нормой является 30 г/л. Цианоз известен в народе как синюшная болезнь.
При этом недуге кожные покровы и слизистые оболочки становятся синеватого оттенка, из-за этого и название – синюшная болезнь.
Цианоз – заболевание кожи, при котором она становится синеватой
Этот недуг делится на периферический и центральный. В зависимости от места проявления бывает цианоз кожи, цианоз лица, цианоз губ или носогубного треугольника. Продолжительность заболевания зависит от причины возникновения, у людей с пороками сердца синеватость проходит только после хирургического вмешательства.
Симптомы цианоза
Симптомом цианоза является посинение определенных участков кожи, таких как:
- губы
- кожные покровы рук и ног
- живота
- шеи
- головы
- ушных раковин
Цианоз – признак великого множества различных болезней сердечно-сосудистой и дыхательной систем:
- Если цианоз возник из-за переохлаждения, он проявляется на пальцах рук и ног в связи с ухудшением кровотока.
- Если же из-за болезней сердечно-сосудистой или дыхательной систем, то все участки тела становятся синеватыми.
У детей цианоз развивается поэтапно, а при наличии респираторной инфекции может возникнуть сразу. Если причина не в переохлаждении, то немедленно обратитесь к доктору для диагностирования точных причин болезни.
Причины заболевания
Итак, что же все-таки вызывает эту болезнь? Центральный цианоз возникает из-за малого количества кислорода, поступающего в кровь. На это влияют такие болезни: порок сердца, заболевания органов дыхания. Кожа и слизистые становятся синюшного цвета. Причиной также может стать отравление и интоксикация, в связи с которыми образуется метгемоглобин.
Периферический цианоз – это посинение кожи лица или конечностей, появляется из-за нарушения кровообращения, на это также влияют тромбофлебиты конечностей. Изредка этот недуг появляется из-за переохлаждения.
Цианоз, который вызван болезнями дыхательной системы, появляется при плохом газообмене в легких, кожа и слизистые оболочки становятся фиолетового цвета. Встречается у больных бронхиальной астмой и острым бронхиолитом, который приводит к нарушению бронхиальной проходимости. Такой цианоз сопровождается потом, одышкой, мокрым кашлем, высокой температурой.
Из-за острого цианоза возникают тромбозы в системе легочной артерии, из-за которых происходит нарушение кровообращения. У больных хроническими заболеваниями легких цианоз показывает увеличение дыхательной недостаточности.
Лечат цианоз кислородной маской, которая способствует насыщению крови необходимым кислородом
Цианоз кожных покровов может быть вызван рядом серьезных нарушений и болезней:
Цианоз конечностей с присутствующим отеком является признаком венозной недостаточности. Пятна на лице и туловище могут гласить об остром панкреатите. Цианоз на стопах – признак нарушения кровообращения. Цианоз конечностей также характерен для болезни Рейно.
Узнать точную причину без помощи специалиста вы не сможете.
Цианоз носогубного треугольника – синеватость вокруг рта и носа. Цианоз носогубного треугольника у ребенка гласит о невралгии и пороках сердца и легких. Не стоит забывать, что во многих случаях цианоз носогубного треугольника может быть и у здоровых малышей, поскольку кожа у детей в раннем возрасте тонкая и через нее могут просвечиваться венозные сплетения.
Остальные причины мало чем отличаются от цианоза кожных покровов. У взрослых цианоз носогубного треугольника возникает из-за сердечно-сосудистой недостаточности и различных заболеваний дыхательной системы. Цианоз шейки матки у женщины вполне может являться признаком беременности.
Диагностика и лечение цианоза
Диагностируя цианоз, сразу же обратите внимание на ряд показателей:
- длительность появления первых симптомов
- прием лекарств, которые могут снизить производные гемоглобина
- заболевания дыхательной и сердечно-сосудистой систем гласят о центральном цианозе
Помассируйте конечности рук и ног, таким образом кожный кровоток становится быстрее и периферический цианоз исчезает, в отличие от центрального. Для распознавания заболевания также необходимо сдать анализ крови.
В первую очередь нужно пройти обследование и выявить причины заболевания. Лечат цианоз в целом кислородной маской или кислородной палаткой, которая способствует насыщению крови необходимым кислородом. Чем эффективнее будет этот метод, тем быстрее уменьшится синеватость кожи.
Но не забывайте, что первоначально стоит лечить ту болезнь, из-за которой возник цианоз. Лечащий врач сможет определить точную причину появления цианоза и назначить лекарства и препараты, необходимые для устранения или облегчения самой причины цианоза.
Достаточно действенным в некоторых случаях может оказаться массаж.
Народные методы лечения
Настойка из плодов конского каштана поможет излечить цианоз
Народные средства лечения с давних пор были самыми эффективными и не имели побочных эффектов, вот самые действенные из них.
- Если болезнь появилась из-за плохого кровообращения, сделайте маску из сока алоэ и меда. Разведите напополам сок алоэ и мед и намажьте область, на которой появилась синеватость. Оставьте на 10-15 минут. Подходит и для детей, и для взрослых.
- Также стоит приготовить настойку из плодов конского каштана. Плоды нужно настоять в холодной воде примерно 12-15 часов, прокипятить, пить 12 дней за полчаса до приема пищи, трижды в день по одной столовой ложке.
Чтобы избежать цианоза или предотвратить его дальнейшее проявление, следите за здоровьем сердечно-сосудистой системы и дыхательных путей.
Чаще гуляйте на свежем воздухе, занимайтесь физическими упражнениями, выбирайтесь в лес и за город, а при первых же проявлениях недуга не затягивайте с походом к врачу, чтобы убедиться, что все в порядке и причин для паники нет.
Последствия затянувшегося цианоза и его проявления могут стоить вам жизни. Вы у себя одни и не стоит рисковать здоровьем из-за нехватки времени или лени. Только вы можете обеспечить себе долгую и здоровую жизнь!
Источник: https://simptom.org/cianoz-lechenie-prichiny-i-simptomy/







