Уход за надлобковым катетером
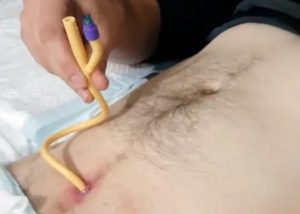
Надлобковый катетер дренирует мочу из мочевого пузыря. Надлобковый катетер вводят в мочевой пузырь через небольшое отверстие в брюшной стенке. Необходимость в надлобковом катетере может возникнуть при недержании мочи, задержке мочи, после операции или при других проблемах со здоровьем.
Как ухаживать за надлобковым катетером дома?
Надлобковый катетер позволит Вам опорожнять мочевой пузырь и избегать инфекций. Вы должны следить за тем, чтобы надлобковый катетер работал правильно. Также Вы должны уметь заменить надлобковый катетер, если возникнет необходимость. Надлобковый катетер необходимо заменять через каждые 4 – 6 недель.
В первый раз надлобковый катетер заменит Вам врач. Затем Вы сможете выполнять эти манипуляции самостоятельно. Члены Вашей семьи или медсестра могут помочь Вам заменить надлобковый катетер.
Врач даст Вам рекомендации – какой катетер необходимо купить в аптеке. Также при замене надлобкового катетера Вам понадобятся: стерильные перчатки, катетер в стерильной упаковке, шприцы, стерильный раствор для промывания, специальный гель (не используйте вазелин) и мочеприемник. Врач может назначить Вам лекарства для введения в мочевой пузырь.
Выпивайте от 8 до 12 стаканов воды в день в течение нескольких дней после того, как Вы заменили надлобковый катетер. Избегайте значительных физических нагрузок в течение одной – двух недель.
Как только надлобковый катетер введен в мочевой пузырь, Вы должны опорожнять мочеприемник несколько раз в день.
Уход за кожей вокруг надлобкового катетера
Следуйте этим рекомендациям по уходу за кожей вокруг надлобкового катетера:
- Осматривайте кожу вокруг выхода катетера несколько раз в день: не появилась ли покраснение, боль, отек или гнойные выделения.
- Тщательно обрабатывайте кожу вокруг катетера каждый день теплой водой с мылом. Мягко протрите насухо.
- Принимайте душ. Спросите своего врача или медсестру можно ли Вам принимать ванну или ходить в бассейн.
- Не используйте кремы, порошки или спреи около места выхода надлобкового катетера.
- Прикрепляйте бандаж вокруг места выхода катетера так, как показал Вам врач.
- Удостоверьтесь, что Ваш катетер работает.
Проверяйте мочеприемник и катетер несколько раз в течение дня.
Удостоверьтесь, что мочеприемник всегда находится ниже талии, что препятствует затеканию мочи обратно в мочевой пузырь.
Не отсоединяйте мочеприемник от катетера чаще, чем это необходимо.
Проверьте, не загнулся ли катетер, и переместите трубку катетера, если он не отводит мочу.
Замена надлобкового катетера
Надлобковый катетер необходимо заменять каждые 4 – 6 недель. Перед сменой надлобкового катетера тщательно вымойте руки с мылом.
Подготовьте необходимые принадлежности: анестезирующий гель (если его рекомендовал врач), шприцы, новый катетер, бинты и лейкопластырь, стерильные медицинские перчатки. Лежа на спине, оденьте две пары стерильных перчаток (одну на другую). Затем:
- Обработайте кожу вокруг стомы (места выхода катетера на коже живота)
- С помощью шприца сдуйте баллон старого катетера
- Осторожно вытяните старый катетер. Вы можете воспользоваться анестезирующим гелем, рекомендованным Вашим врачом, чтобы облегчить удаление старого катетера.
- Снимите верхнюю пару перчаток.
- Введите новый катетер до того уровня, где были расположены ваши пальцы при удалении старого катетера
- Подождите, пока не начнет оттекать моча. Это может занять несколько минут.
- Наполните баллон нового катетера при помощи шприца 5 или 8 миллилитрами стерильной воды.
- Прикрепите к катетеру мочеприемник.
Если у Вас возникли трудности при замене надлобкового катетера, необходимо срочно обратиться к врачу. Не удаляйте надлобковый катетер, потому что отверстие стомы может быстро закрыться. Если же Вы уже удалили надлобковый катетер и не можете вставить его снова, то вызовите врача или обратитесь в отделение неотложной помощи.
Когда нужно обратиться к врачу?
Обратитесь к врачу если:
- У Вас возникли трудности при замене надлобкового катетера или опорожнении мочеприемника.
- Ваш мочеприемник очень быстро наполняется, то есть увеличился объем выделяемой мочи.
- Возникла утечка мочи.
- Вас беспокоит появление крови в моче в течение нескольких дней после выписки из больницы.
- После замены надлобкового катетера кровоточит область стомы, кровь не останавливается в течение 24 часов.
- Моча не оттекает по катетеру.
- Вы заметили песок или камни в моче.
- У мочи появился неприятный запах, изменился цвет. Моча стала мутной.
У Вас появились симптомы инфекции: жжение при мочеиспускании, лихорадка или озноб.
Статья носит информационный характер. При любых проблемах со здоровьем – не занимайтесь самодиагностикой и обратитесь к врачу!
В.А. Шадеркина — врач уролог, онколог, научный редактор Uroweb.ru. Председатель Ассоциации медицинских журналистов.
Источник: https://03uro.ru/uropedia/suprapubic-catheter
Флебит вены на руке – лечение, причины
Лечение флебита вены должно быть своевременным.
Флебит – это воспалительный процесс стенок вены. В ходе развития болезни стенки сосудов на руке или на ноге, после определенного периода воспаления, разрушаются.
Мучает какая-то проблема? Введите в форму «Симптом» или «Название болезни» нажмите Enter и вы узнаете все лечении данной проблемы или болезни. Сайт предоставляет справочную информацию.
Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания.
Необходима консультация специалиста, а также подробное изучение инструкции! Здесь можно записаться на прием к врачу.
Заболевание бывает острой и хронической формы.
Часто флебит сопутствует варикозу. Он появляется после неудачных инъекций, влияния патогенных микроорганизмов.
Методы лечения флебита вены на руке
Во время лечения флебита вены на руке используются консервативные методы:
- Применение нестероидных противовоспалительных лекарств;
- Антибактериальные медикаменты;
- Использование антикоагулянтов;
- Местные мероприятия – эластичный бинт для восстановления кровотока.
Если же к простому воспалению присоединилась инфекция, то лечение состоит из комплексных воздействий:
- Купирование воспалительного очага;
- Предотвращение спазмов и гипертонуса стенок;
- Повышение венозного крови;
- Качественное улучшение вязкости крови;
- Борьба с формированием тромбов;
- Стабилизация тонуса гладкой мускулатуры вен;
- Избавление от отечности и нормализация циркуляции лимфы.
Если появляется инфекция, то после определения вида возбудителя назначаются мероприятия профильного лечения.
В виде местных препаратов используются гепариновые, троксевазиновые мази.
Во время лечения постинъекционного флебита вены на руке применяются нестероидные противовоспалительные лекарства, как перорально, и с помощью мазей.
Самолечение флебита чревато осложнениями для больного, но несет прямую угрозу его жизни.
При возникновении очага воспаления на руке после инъекции или вследствие прочих причин необходимо обращаться за специализированной помощью для проведения комплексного лечения.
Причины флебита
Флебит бывает поверхностный и внутренний. Первая форма не опасна, но вторая приводит к образованию тромбов в сосудах, что чревато последствиями.
Флебит чаще поражает сосуды ног, происходят случаи его появления на руках, воспалительный процесс захватывает разные места стенок, различают:
- Перифлебит – по большей мере воспаление клетчатки вокруг очага в сочетании с флебитом и с тромбозом.
- Эндофлебит – воспаление внутренней поверхности сосуда, следствие инфицирования или травмирования стенки.
- Панфлебит – поражение всех частей вены.
Чаще на руках бывает эндофлебит – поражение после катетера, игла даже в незначительной мере раздражает стенки сосуда, нервные окончания, содержащиеся в ней. В итоге происходит спазм, снижающий отток крови, способствующий ее сгущению.
Таким же образом и вещества, вводимые в сосуд, могут влиять на его стенки, ухудшать качество крови. Постинъекционный флебит осложняется тромбофлебитом, что проявляется формированием сгустков.
Флебит руки может быть в итоге инфекции. Во время прокола или после, в место укола проникает инфекция, которая ведет к воспалению. Если этот процесс не остановить развивается абсцесс или флегмона, что требует хирургического вмешательства.
Причиной флебита на руке станут не инъекции и капельницы, а долго непроходящий синяк, но это редко.
Воспаление поверхностных вен
Есть еще один метод классификации флебита, который поражает поверхностные сосуды:
- Аллергический флебит – воздействие аллергенов, вялотекущий без ярких всплесков.
- Инфекционный – следствие влияние инфекций.
- Болевой – часто происходит у женщин после родов.
- Мигрирующий – хроническая форма, очаги которой могут появляться в разных местах тела.
Каждый тип флебита поверхностных вен возникает в итоге определенной предшествующей причины, к примеру:
- Варикозное расширение вен;
- Болезни, при которых растягиваются стенки сосудов, что является благоприятной средой для проявления флебита;
- Много инъекций, частое применение катетера;
- Нарушение норм применения медицинских манипуляций;
- Присутствие очага инфекции – гнойные образования, фурункулы, воспаление внутренних органов.
- Травмы, тяжелый физический труд;
- Малоподвижный, сидячий образ жизни;
- Беременность и вытекающие отсюда последствия;
- Искусственно спровоцированный – во время склеротерапии, специально провоцируется воспаление поверхностной стенки вены.
Постинъекционная форма патологии
Постинъекционный флебит рук возникает в итоге применения катетеров, которые травмируют стенки вен.
Много факторов влияет на степень и характер увечья:
- Материал, из которого сделан инструмент;
- Длина, диаметр иглы;
- Время беспрерывного применения;
- Объем, скорость и концентрация вливаемого вещества;
- Соблюдение норм гигиены.
Причиной станет повышенная концентрация впрыскиваемых с помощью капельницы компонентов, она играет роль раздражителя.
Например:
- Раствор доксициклина гидрохлорида;
- Хлористого кальция;
- Калия;
- Глюкозы.медикаменты.
Применения препаратов возникает спазм, влияющий на нервные ткани, сужается просвет вены, развивается воспаление. Если же ко всему добавится инфекция, флебит обострится, то потребуется срочная терапия.
Часто флебит после уколов случается из-за применения капельниц вне стен больницы, когда:
- Выводят из запоя собственными силами дома.
- При выполнении активных детоксикационных процессов.
- Инъекции в/в при попытке суицида.
- Использование наркоманами агрессивных компонентов.
Во время этих моментов происходит эндофлебит, который ведет к воспалению выстилки внутри вены, далее появляется прогрессирующий процесс и возникновение тяжелых последствий.
В определении диагноза опираются на клинические признаки, гистологические исследования, с помощью их определяют степень замещения клеток гладких мышц фиброзными образованиями, что характеризует хронический флебит на основе постинъекционного.
https://www..com/watch?v=5eGAlt2z6v0
Симптомы и проявление проблемы
Первые признаки флебита – это покраснение в месте установки катетера, покраснение, опухлость кожного покрова.
Часто все эти симптомы быстро проходят после извлечения катетера.
Но при обострении процесса:
- Кожа гиперемированная, что активно распространяется вдоль травмированной артерии.
- Появляется сильная отечность.
- Предельно повышается температура.
- Во время осмотра заметно воспаление и инфильтрация подкожной клетчатки, мягких тканей.
- Заметно увеличение регионарных лимфоузлов – подмышечных, локтевых.
- Вена станет похожей на толстый жгут, сродни соединительной ткани.
Состояние пациента предельно ухудшается на фоне повышенной температуры, воспаления в месте укола, через 2-3 дня поражается нижняя треть предплечья и кисть руки. Если сразу не начать лечение, поддастся повреждению соседний сосуд.
На такой стадии допускаются отклонения в правильности установленного диагноза, флебит схож с флегмоной, причиной тому закупорка центрального венозного ствола, в результате возникает рефлекторный спазм соседней артерии, что воспринимается за артериальную непроходимость.
Рацион питания при флебите верхних конечностей
Флебит это болезнь, которая охватывает вены и сопровождается их воспалением. Первопричиной формирования этого состояния в организме в подавляющем случае считается варикозная болезнь, причинами могут послужить инфекционные агенты, избыточная масса тела, несбалансированный рацион питания.
Так как при флебите страдает венозная стенка, к которой раз за разом налипают ненужные вещества, то питание должно строиться на здоровой пище, нужно избегать употребления продуктов:
- Жирная, консервированная, копченая пища;
- Фаст фуд;
- Газированные напитки, крепкие спиртные напитки;
- Животный жир;
- Много мучных, кондитерских изделий, шоколада, чипсов, снеков;
- Маргарин и сливочное масло.
При флебите верхних конечностей необходимо выпивать суточную норму чистой воды. Следует расширить круг потребляемых продуктов, главным осложнением флебита является закупоривание просвета вен, образование тромботических масс, это происходит вследствие повышения густоты кровяной жидкости.
Есть перечень продуктов, способных справиться с проблемой формирования тромботических масс:
- Лимон, в котором содержится витамин С, калий, благодаря этим элементам происходит уменьшение густоты крови. Принимать можно цедру или мякоть, и все вместе. Не возбраняется употребление лимона с чаем, водой, протертым с сахаром или медом.
- Корень имбиря, который рациональнее всего использовать в виде имбирного чая, но нельзя выпивать больше литра такого чая в день, имеются противопоказания, если человек страдает почечными, печеночными, сердечными заболеваниями.
- Ягоды клюквы идут в ход в первозданном виде и в иссушенной форме. Можно кушать зрелые плоды, изготавливать на их основе чаи, отвары, соки. Не употребляйте ягоду при гастрите, язвах.
- Чеснок препятствует сгущению крови, есть его можно в чистом виде или в качестве добавок к пище. Противопоказания имеются в случае гастрита, язвы желудка, при геморрое, сердечных болезнях.
В связи с тем, что избыток представленных продуктов может спровоцировать появление нежелательных побочных эффектов, то прием и курс лечения, необходимость использования продукта определит лечащий доктор.
Народные методики по избавлению от флебита на руке
Известно несколько продуктивных методов народной медицины, помогающие разрешить проблему воспалительных процессов стенок вен, для этого обычно используются рецепты:
- Несколько плодов конского каштана следует разрезать поменьше, иссушить, размельчить в ступке или кофемолке до порошкообразной консистенции. Дополнительно следует иссушить и измельчить таким же способом кору каштанового дерева. Затем необходимо взять столовую ложку полученного порошка из конского каштана, ложку коры, заливают двумястами миллилитрами красного вина (сухого), затем настой отстаивается 3 дня. После 3 дней к нему приливается пятьсот миллилитров масла олив, смесь подогревается на огне, до испарения вина, оставшуюся массу накладывают на места поражения как компресс.
- Высушенная ботва (пятьдесят грамм) или ботва в свежем виде (100 грамм) обдается литром крутого кипятка, отстаивается в течение часа. Полученный отвар необходимо употреблять по пол кружки после еды трижды в день.
- Столовую ложку высушенных и размельченных листьев орешника заливают пятьюстами миллилитрами воды, отправляют на средний огонь до кипения. После закипания необходимо слегка уменьшить газ, оставить провариться еще в течение пяти минут. Убрав с плиты, следует отстоять отвар еще около пяти минут. Употреблять по пол кружки настоя четырежды в сутки до еды.
- Иссушенные листья полыни раскрошить и столовую ложку смешать с небольшим количеством кефира до получения смеси консистенции сметаны. Разложить ее по плотной марле, приложить к месту поражения, оставить на ночь. Следует делать в течение 4 дней с недельным перерывом. Этим способом можно использовать листья папоротника.
- Листья смородины, толокнянки, брусники, высушенные плоды рябины следует заварить как обыкновенный чай, пить по утрам и вечерам по пол кружки.
Важно заметить, что народные методы выступают в качестве дополнительных профилактических мер, но никогда не заменят полного медикаментозного лечения, особенно если речь идет об остром течении заболевания. Проводить подобное лечение можно с разрешения доктора, после постановки точного диагноза, кровь можно сильно разжижать, что не является хорошим показателем.
Исход и осложнения флебита
Центральным страшным осложнением флебита является тромбофлебит. Возникает он вследствие увеличения густоты крови, что затрудняет ее движение по, подверженным разрушающему воздействию, венам.
Может быть дан пуск скоплению сгустков крови на венозной стенке, или образуется тромб или эмбол. Самым ужасным последствием этих модификаций станет отрыв тромба или эмбола от стенки, циркуляция по крови. В результате он заносится в некоторые органы, что приводит к плачевному исходу.
Тромбофлебит, перешедший в стадию острого развития, может быть опасен проявлением тромбоэмболии артерии легких, то есть забивание сосудов легких оторвавшимся тромбом, что нарушает процесс дыхания.
Спутниками флебита станут абсцессы и флегмоны. Но разные неблагоприятные исходы, осложнения флебита наблюдаются, когда лечение не начато вовремя.
При своевременном обращении к специалисту воспалительные процессы в венах легко устраняются, не преподносят нежелательных последствий.
Главное выявить причину поражения, а в дальнейшем стараться вести здоровый образ жизни и руководствоваться принципами правильного питания.
Профилактические меры против формирования флебита
Чтобы не встречаться или избежать повторных появлений этого заболевания, основополагающим условием является ведение правильного образа жизни.
Вследствие этого выделяют несколько центральных методов профилактики воспаления вен:
- Подобающий рацион питания – исключение жирной, калорийной, вредной и жареной пищи;
- Прогулки пешком, не нужно, чтобы они были продолжительными, достаточно, чтобы они проводились регулярно;
- Занятие физическими упражнениями;
- Отказ от вредных привычек, табу на употреблении алкогольной продукции;
- Правильный режим дня, нельзя перерабатываться, необходимо вовремя отдыхать и спать.
У лиц, которых наблюдается варикозная болезнь, необходимо дополнительное лечение гелями, лечебными мазями. В возникновении флебита некоторую роль играют гнойные процессы, инфекционные болезни, то при обнаружении таковых следует молниеносно начинать их лечение.
Врач: Шишкина Ольга ✓ Статья проверена доктором
Источник: https://FeedMed.ru/bolezni/serdechno-sosudistye/flebit-ruke.html
Уход за цистостомой: показания, алгоритм действий и правила ухода за катетером
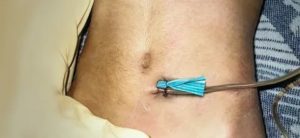
Под цистостомой понимается катетеризация мочевого пузыря, отличающаяся вводом дренажной трубки, проходящей через брюшную стенку. При этом пораженный участок необходимо постоянно обрабатывать антисептическими средствами, в связи с чем уход за цистостомой имеет огромное значение.
Установка данной дренажной трубки может быть произведена как на короткий промежуток времени, так и на длительный период. Поэтому пациентов учат тому, как осуществлять уход за цистостомой в домашних условиях.
Предназначение данного катетера заключается в том, чтобы привести в норму отток жидкости из мочевого пузыря.
Данная мера применима к пациентам с патологиями мочеиспускательной системы, которые в силу заболевания оказываются не в состоянии мочиться самостоятельно.
Если не будет осуществляться должный уход за цистостомой, то это чревато осложнениями, которые могут представлять угрозу жизни такого больного.
Ключевые показания к установке дренажа
В качестве показаний для установки пациенту дренажа специалисты называют:
- Задержку урины в острой форме, при которой постановка уретрального катетера оказывается невозможной.
- Больному назначено массивное и длительное хирургическое вмешательство ввиду отсутствия возможности установить катетер через уретру.
- Полученная травма уретры вследствие механического повреждения области таза и проведенных процедур на мочеиспускательном канале. В некоторых случаях травма уретры может быть получена во время секса, а также в случае грубых манипуляций на половом члене.
- Полученная травма мочевого пузыря.
- Терапия осложненных инфекционных воспалительных процессов в системе мочевыделения.
- При наличии потребности в продолжительном отведении урины.
- Для мониторинга диуреза в случае невозможности постановки катетера через уретру.
Виды мочеприемников
Если принять во внимание объем мочеприемника, то выделяют мешки, имеющие большую вместимость, объемом до 1,5-2 литров, и малую вместимость, объемом до 500 мл.
Мешки, имеющие малую вместимость, могут быть наделены специальным приспособлением, позволяющим зафиксировать мочеприемник за ногу. Это дает возможность повысить мобильность и социальную адаптацию таких пациентов.
Абсолютные противопоказания
Существуют абсолютные и относительные противопоказания против установки катетера Фолея. В первом случае выделяют:
- Ситуацию, когда мочевой пузырь пациента не наполнен, плохо пальпируется либо плохо визуализируется в ходе УЗИ.
- У пациента диагностирована злокачественная опухоль мочевого пузыря.
Относительные противопоказания
Если говорить об относительных противопоказаниях, то здесь выделяют:
- коагулопатию;
- пациент перенес операцию на нижний отдел брюшной полости либо тазовую полость;
- у пациента развивается онкологический процесс в области малого таза либо пациент переносит лучевую терапию.
Дооперационные процедуры
До хирургического вмешательства пациента информируют о возможных последствиях и берется согласие на оперативное вмешательство. Вместе с тем до операции подбирают виды анестезии под конкретного больного, включая местное обезболивание, а также спинальную либо эпидуральную анестезию.
Основные правила ухода
Для начала следует отметить, что уход за трахеостомой, гастростомой, колостомой и цистостомой по сути не отличается. Все манипуляции схожи.
Что касается цистостомы, то как домашний, так и сестринский уход за цистостомой должен обеспечиваться с учетом следующих правил:
- Следует внимательно следить за тем, чтобы и катетер, и трубка мочеприемника не были перекручены либо перегнуты. В противном случае процесс оттока урины будет нарушен.
- Уход за цистостомой требует того, чтобы на несколько часов в течение дня пережимался катетер, что обусловлено необходимостью имитации мочеиспускательного акта и тренировки мышц пузыря. Делать это необходимо исключительно в дневное время суток.
- Уход за пациентом с цистостомой подразумевает и обеспечение чистоты кожи вокруг дренажа, для чего идеально подходят детское либо хозяйственное мыло. В некоторых случаях лечащий врач может рекомендовать применение антисептиков либо мазей.
- Правила ухода за цистостомой запрещают посещение бани и сауны, а также принятие ванны либо плавание. Наиболее подходящим вариантом в данном случае является прием душа, в ходе которого следует временно пережать катетер. При этом уход за кожей вокруг цистостомы может осуществляться проточной водой с применением мыла.
- При условии, что кожные покровы вокруг дренажа чистые и отсутствуют какие-либо признаки воспалительного процесса либо инфицирования, то можно отказаться от применения пластырей и повязок.
- Следует постоянно следить за тем, чтобы мочеприемник располагался ниже мочевого пузыря как в течение дневного времени суток, так и ночью.
- При применении такой меры, как цистостома мочевого пузыря, уход подразумевает и исключение промывки катетера с применением каких-либо растворов. В противном случае существует вероятность того, что в просвет мочевого пузыря проникнут микробы, вследствие чего повышается вероятность развития инфекционно-воспалительных процессов в мочевыделительной системе пациента.
- В ситуации, когда дренаж стал непроходимым либо начал плохо функционировать, его следует заменить на новый.
- Следует постоянно следить за тем, чтобы мочеприемник не наполнялся до максимального значения. Если объем пакета большой, то его необходимо сменять каждые 8 часов, при маленьком объеме делать это следует каждые 3-4 часа.
- Специалисты рекомендуют менять дренаж каждую неделю.
- И, наконец, менять мочеприемник также необходимо не реже 1 раза в течение недели.
Сестринский уход
После того как операция завершена, пациента переводят в палату, где обеспечивается сестринский уход за цистотомой. Вспоминая ключевые правила ухода за такими пациентами, первое, на что должна обратить внимание медсестра, — это фиксация мочеприемника на уровне ниже талии. Это даст возможность предотвратить обратный отток мочи и развитие процесса восходящего инфицирования.
Медицинский персонал больницы должен следить за тем, чтобы кожа вокруг катетера ежедневно очищалась. Перед процедурой медсестра должна тщательно вымыть руки с мылом и надеть стерильные перчатки.
На протяжении первых 7-10 суток кожа пациента вокруг дренажа обрабатывается антисептическими средствами. По истечении данного периода для обработки кожных покровов применяется мыльный раствор, который после процедуры смывается водой.
После очищения кожи вокруг дренажа специалист фиксирует стерильную салфетку. Не менее важное значение в уходе за такими пациентами имеет своевременное опорожнение и смена мочеприемника.
Что касается смены катетера, то в первый раз это необходимо сделать по истечении 4-6 недель после перенесенной операции. Затем замена дренажа будет проводиться ежемесячно.
Как было отмечено выше, опорожнять мочеприемник необходимо каждые 8 часов, если объем пакета большой, и каждые 3 -4 часа, когда речь идет о маленьком пакете.
Для опорожнения необходимо поместить мочеприемник над унитазом и открыть клапан на дне мешка. При этом накопившаяся урина выливается в унитаз. После опустошения пакета горлышко отверстия катетера следует обработать 40% спиртовым раствором. Затем клапан горлышка катетера закрывают.
Домашний уход
В соответствии с памяткой уход за цистостомой в домашних условиях требует наличия следующих материалов:
- перевязочный материал и стерильные перчатки;
- емкость с водой;
- тупферы;
- шприц;
- дезинфицирующий раствор и резервуар для сбора мочи;
- стерильный дренаж.
Первым делом под ягодицы больного необходимо постелить клеенку, на которой будет располагаться подкладное судно.
Надев стерильные перчатки, следует провести гигиену брюшной полости и органов мочеполовой системы, после чего необходимо сменить перчатки.
Затем специальным шприцом набирается 50 мл антисептического раствора, который медленно должен быть введен в мочевой пузырь пациента. Такого рода процедура проводится до того момента, пока жидкость не приобретет прозрачность.
В ходе процедуры следует отслеживать, чтобы катетер не перегнулся, а раствор не оказался в лотке.
Мочеприемник должен опорожняться и обрабатываться посредством дезинфицирующих средств. В рамках домашнего ухода промывка мочевого пузыря пациента должна осуществляться дважды в течение недели. Не менее важное значение имеет регулярная промывка и замена катетера.
Процедура замены катетера
Для того чтобы заменить цистостому, необходимо:
- новый катетер, по размеру аналогичный с предыдущим;
- новый мочеприемник;
- раствор антисептика;
- стерильные салфетки из марли, пластырь-повязка и спиртовые салфетки;
- пара стерильных перчаток;
- новый шприц;
- жидкость стерильная для того, чтобы раздуть баллончик катетера.
Процедура замены катетера состоит из следующих этапов:
- Через специальный клапан следует слить жидкость из мочеприемника.
- Тщательно промыть руки и надеть перчатки перед процедурой.
- После этого следует взять шприц без иголки и подсоединить к порту для того, чтобы раздуть баллончик.
- Потянуть на себя шприц до тех пор, пока он не наполнится жидкостью из мочеприемника. После этого шприц отсоединяют от катетера и сливают содержащуюся в нем жидкость. А шприц необходимо заполнить физиологическим раствором.
- Старый катетер необходимо осторожно вытянуть из отверстия и положить в целлофановый пакет.
- Кожу вокруг отверстия необходимо промыть антисептическим средством, после чего высушить марлевой салфеткой.
- После этого этапа перчатки рекомендуется сменить на новые.
- После замены перчаток в просвет мочевого пузыря аккуратно вводят новый катетер, постепенно снимая с него чехол.
- После появления в просвете катетера мочи его следует вводить еще глубже на несколько сантиметров и подсоединить шприц к порту катетера для того, чтобы раздуть баллончик. Для этого потребуется ввести 6-8 мл стерильной жидкости, после чего шприц необходимо отсоединить.
- После того как баллончик будет раздут, необходимо осторожно потянуть дренаж для того, чтобы убедиться, что катетер зафиксирован надежно.
- Затем кожные покровы вокруг катетера обрабатывают антисептическим средством и высушивают стерильными салфетками.
- На кожу вокруг катетера необходимо наклеить новый пластырь.
В случае неправильного ухода за цистостомой возможны некоторые осложнения, требующие врачебного вмешательства:
- Выпадение катетера и отсутствие возможности самостоятельной замены катетера, а также подтекание мочи мимо дренажа.
- Появление в моче существенного количества кровянистых выделений.
- Повышение температуры тела.
- Появление покраснений, раздражений и других признаков инфекционного процесса вокруг дренажа.
- Появление болезненных ощущений в боковой области и в поясничной зоне.
- Снижение объема либо полное отсутствие выделяемой мочи по катетеру.
Меры профилактики
Для того чтобы избежать повреждений кишечника, необходима точная визуализация наполненного мочевого пузыря, выявление его контуров и определение участка операции. В этом случае мочевой пузырь специально наполняется физиологическим раствором.
До оперативного вмешательства пациенту назначают антибактериальную терапию для того, чтобы предотвратить грамотрицательную бактериемию. Таким образом, уход за цистостомой требует наличия некоторых навыков и знаний. При этом пациенту следует внимательно следить за собственным состоянием и обращаться к врачу в случае проявления тревожных симптомов, речь о которых шла выше.
Источник: https://FB.ru/article/388092/uhod-za-tsistostomoy-pokazaniya-algoritm-deystviy-i-pravila-uhoda-za-kateterom
Памятка пациента: уход за цистостомой от А до Я
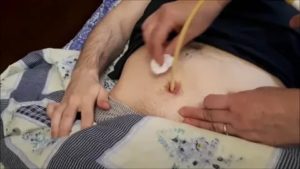
Цистостома (синонимы: надлобковый дренаж, надлобковый свищ, эпицистостома) – это отверстие (свищ, дренаж) над лобком в мочевой пузырь, которое было создано хирургическим путём (рисунок 1).
рисунок 1. Цистостома (катетер в мочевом пузыре над лобком).
Зачем нужна цистостома?
Цистостому устанавливают пациенту в урологической практике при различных заболеваниях и состояниях.
Самая частая причина — невозможность самостоятельного мочеиспускания пациента, которая может наблюдаться при следующих состояниях: 1) доброкачественная гиперплазии простаты (ДГПЖ, аденома простаты), 2) травмы мочеиспускательного канала (уретры), 3) травмы мочевого пузыря, 4) восстановительный период после операции на уретре, предстательной железы, мочевом пузыре, половом члене, 5) повреждения спинного мозка у пациента (лежачие пациенты).
Что из себя представляет цистостома?
Цистостома состоит из цистостомическогодренажа (чаще всего катетер Фолея – рисунок 2) и мочеприёмника (мешок в который попадает моча из мочевого пузыря по дренажу-катетеру) – рисунок 3.
рисунок 2. Катетр Фолея.
рисунок 3. Мочеприёмник.
- Нужно следить, чтобы катетер (цистостомический дренаж) и трубка мочеприёмника не были перегнуты или перекручены. Отток мочи по цистостоме не должен прекращаться, если только это не рекомендовал лечащий врач.
- Очень желательно (по рекомендации врача) пережимать катетер на несколько часов днём (от 5 до 8 раз в день) и отсоединять мочеприёмник от катетера для имитации акта мочеиспускания, тренировки мышц мочевого пузыря (детрузора) и профилактики сморщивания мочевого пузыря. Ночью следует подсоединять мочеприёмник и пережимать цистостму не рекомендуется
- Необходимо следить за чистотой кожи вокругцистостомического дренажа (катетера).Идеальным средством для поддержки чистой кожи вокруг цистостомического свища является детское или хозяйственное мыло, а иногда антисептики, мази, которые рекомендует лечащий врач.
- Не рекомендуется пациентам с цистостомой принимать ванны, плавать, посещать бани и сауны. Лучше всего гигиену за телом поддерживать душем, во время которого катетер (цистостомический дренаж) следует временно пережимать. КОЖУ ВОКРУГ ЦИСТОСТОМИЧЕСКОГО ДРЕНАЖА МОЖНО МЫТЬ ОБЫЧНОЙ ПРОТОЧНОЙ ВОДОЙ С МЫЛОМ.
- Если кожа вокруг катетера Фолея чистая (без признаков воспаления и инфицирования), то можно не использовать повязки и пластыри.
- Пациентам с цистостомой нужно следить, чтобы мочеприёмник находился (был закриплён) ниже мочевого пузыря.Данное правило действует как днём, так и ночью. Перед сном мочеприёмник не следует размещать на полу, а нужно фиксировать пакет к кровати, расположив его ниже мочевого пузыря.
- Запрещается промывать катетер (цистостомический дренаж) какими-либо растворами. Попадание жидкости (в том числе антисептики) под давлением в просвет мочевого пузыря способствует проникновению микробов из катетера (цистостомы) в мочевые пути, а следовательно повышается риск инфекционно-воспалительных заболевания мочевыделительной системы. Для того, чтобы цистостома адекватно промывалось следует пить достаточное количество воды (минимум 1,5-2 литра, а лучше больше).
- Если катетер (дренаж) непроходим или стал плохо работать, то следует заменить его на новый.
- Необходимо регулярно опорожнять мочеприёмник, не допуская наполнения пакета до максимального значения. Большой мочеприёмник (на 1,5-2 литра) следует менять каждые 8 часов, а малый( на 0,5-1 литра) – каждые 3-4 часа.
- Необходимо регулярно менять катетер (цистостомический дренаж).Оптимальнее всего катетер менять 1 раз в неделю, но не реже 1 раза в месяц.
- Мочу из мочеприёмника нужно сливать исключительно через специальный клапан.
- Мочеприёмник также необходимо регулярно менять. Лучше всего каждые 24-48 часов, но не реже – 1 раза в неделю.
Замена катетера должна происходить только, если Вы прошли обучения у своего лечащего врача и Вам разрешено проводить данную манипуляцию самостоятельно!
Для замены катетера Фолея Вам потребуются следующие материалы:
- новый стерильный катетер Фолея, который по размеру должен быть таким же, как и старый,
- новый стерильный мочеприёмник
- антисептический раствор (хлоргексидин, мирамистин, фурациллин и др.)
- стерильные марлевые салфетки, одноразовые спиртовые салфетки, пластырь-повязка
- 1-2 пары стерильных перчаток,
- стерильный шприц на 20 мл,
- стерильная жидкость (физиологический раствор, фурацилин, глюкоза) для раздувания баллончика катетера.
Этапы замены катетера Фолея:
- Слить мочу из мочеприёмника через специальный клапан.
- Тщательно вымыть руки и надеть стерильные перчатки лицу, который будет производить замену цистостомы
- Взять шприц (без иголки) и подсоеденить его к порту для раздутия баллончика (рисунок 2)
- Потянуть поршень шприца на себя, пока в шприц не поступит вся жидкость из баллончика катетера Фолея.
Затем шприц надо отсоединить от катетера Фолея,воду из шприца надо слить, а шприц наполнить чистым стерильным раствором (физиологическим раствором илираствор глюкозы или физиологический раствор)
- Осторожно вытянуть старый катетер из цистостомического отверстия и поместить в целлофановый пакет (после замены цистостмы пакет следует выбросить).
- Кожу вогругцистостомического отверстия (свища) промыть подготовленным антисептиком или одноразовой спиртовой салфеткой, а затем высушить стерильной марлевой салфеткой
- ОЧЕНЬ ЖЕЛАТЕЛЬНО НАДЕТЬ/ПОМЕНЯТЬ НОВЫЕ СТЕРИЛЬНЫЕ ПЕРЧАТКИ
- Ввести осторожно новый катетер Фолея в просвет мочевого пузыря через свищ (отверстие) в надлобковой области.
При этом надо стараться не расстерилизовать катетер Фолея и держать его за стерильный чехол во время замены, постепеннно вынимая его из чехла по мере прохождения катетера через свищ в мочевой пузырь
- После того как в просвете катетера появиться моча, следует катетер ввести ещё глубже на 2-3 см, подсоеденить шприц к порту для раздутия баллончика (рисунок 2), ввести в него 6-8 мл стерильной жидкости, а затем отсоединить шприц. НЕЛЬЗЯ РАЗДУВАТЬ БАЛЛОНЧИК ВОЗДУХОМ, ТАК КАК КЛАПАН КАТЕТЕРА ПРЕДНАЗНАЧЕН ИМЕННО ДЛЯ ЖИДКОСТИ, А НЕ ДЛЯ ВОЗДУХА!
- Необходимо легонько потянуть катетер Фолея на себя и убедиться, что катетер Фолея надёжно фиксирован раздутым баллончиком в мочевом пузыре и не выпадает (рисунок 1)
- Повторно обработать кожу вокруг катетера антисептиком, высушить стерильными марлевыми салфетками .
- Пластырь повязку следует надрезать до середины с одной стороны и наклеить на кожу вокруг нового катетера Фолея, чтобы катетер оказался в центре пластыря-повязки. Следите, чтобы пластырь-повязка не пережимала катетер Фолея.
7 ПОВОДОВ, КОГДА НУЖНО СРОЧНО ОБРАЩАТЬСЯ К ВРАЧУ-УРОЛОГУ:
- При выпадении катетера (дренажа) и невозможности заменить его самостоятельно. ПОМНИТЕ: чем раньше Вы обратитесь к врачу (очень желательно впервые 2-3 часа после выпадения цистостомы), тем выше шансы что удастся поставить новый катетер через имеющийся свищ (ход, отверстие) над лоном. Если Вы обратитесь к врачу поздно, то высок риск, что потребуется создавать новый цистостомический свищ (новая операция!).
- Если в моче Вы видите большое количество крови (моча цвета мясных помоев, цвета кока-колы).
- Повышение температуры тела более 38 градусов Цельсия.
- Инфицирование кожи вокруг катетера (покраснение, раздражение, мацерация, воспаление кожи).
- Сильная боль в пояснице или боку, особенно в сочетании с ознобом, повышением температуры, тошнотой и/или рвотой.
- Снижение объёма или полное прекращение выделения мочи по катетеру.
- Постоянное подтекание мочи мимо цистостомического дренажа (катетера).
Источник: http://uro.by/rekomendacii/pamjatka-pacienta-uhod-za-cistostomoj/







