Почему болит грудь при температуре 37, что это за проблема
Повышенную температуру тела и боль в груди у женщины может вызывать множество причин. Чаще всего врачи диагностируют мастодинию, лактостаз, мастит, рак молочной железы, туберкулез груди. Такие симптомы наблюдаются и при травмах, полученных в районе грудной клетки. Если у женщины болит грудь, то ей необходимо записаться к врачу без промедления.
Циклическая мастодиния
Данная проблема наблюдается у 50 % взрослых женщин перед началом менструации, а также во время беременности, у девочек-подростков в период полового созревания или у женщин в возрасте при климаксе.
Циклическая мастодиния не опасна, но приносит массу неприятных симптомов:
- тяжесть в груди;
- боль при надавливании;
- увеличение размера (отечность) грудных желез;
- повышение температуры до 37 градусов.
Эти ощущения проходят при наступлении месячных, но появляются перед новой менструацией за неделю. От сюда и название – циклическая мастодиния.
Причинами данного синдрома врачи-гинекологи называют изменение гормонального фона, травмы, перенесенные операции на груди (в том числе пластические).
Это могут быть онкология, доброкачественная опухоль, прием гормональных препаратов, аборты, преждевременные роды, неврозы, стрессы, неправильное питание и т. д.
Циклическая мастодиния не требует лечения. В этот период рекомендуется носить физиологическое белье, изготовленное из натуральной ткани. При повышенной чувствительности разрешен прием обезболивающих лекарств, например Ибупрофена. Хорошо снимают неприятные ощущения отвары из клевера, пиона, череды, корня лопуха. Также следует придерживаться правильного питания.
Если женщина заметила у себя признаки циклической мастодинии, которые до этого не наблюдала, то ей следует обязательно пройти обследование у гинеколога. Причиной данных симптомов могут быть другие, более серьезные проблемы.
Лактостаз
Болезненные ощущения в груди часто наблюдают у себя кормящие матери. Под лактостазом понимается застой молока в одной или нескольких долях молочной железы, сопровождающийся неприятными симптомами:
- боль при надавливании;
- уплотнение внутри груди;
- четкий рисунок кровеносных сосудов;
- отек в той части молочной железы, где наблюдается проблема;
- высокая температура тела.
Лактостаз могут вызывать разные факторы: если женщина неправильно прикладывает к груди ребенка или малыш отказывается есть, прекращение кормления, трещины на сосках, плоский сосок. Часто причиной развития лактостаза является неправильное соотношение выработки молока к диаметру молочных ходов, через которые к ребенку поступает питание. Последнее обычно наблюдается после первых родов.
Самым эффективным лечением лактостаза является частое прикладывания малыша к груди, при этом следует следить, чтобы ребенок тянул молоко именно из воспаленной доли молочной железы.
После насыщения малыша можно аккуратно сцедить оставшуюся жидкость. Врачи советуют разминать грудь, делать массаж. Это болезненная процедура при лактостазе, но она необходима для выхода молока.
Снять воспаление в перерывах между кормлениями помогут средства народной медицины. Целители советуют прикладывать капустный лист или ботву от свеклы, подорожник. Можно использовать мазь Вишневского. Компресс из спирта один к трем с водой неплохо спасает ситуацию. Лактостаз необходимо лечить, так как он может привести к лактационному маститу, а это может быть опасным.
Лактационный мастит
Лактационный мастит чаще всего возникает на фоне лактостаза при занесении инфекции (золотистый стафилококк) и наблюдается у 5 % женщин во время кормления ребенка. Также причиной недуга могут быть такие факторы:
- трещины на сосках у кормящей матери;
- втянутый или плоский сосок;
- тяжелая беременность или роды;
- несоблюдение гигиены груди, санитарно-гигиенических норм помещения и нательного белья;
- понижение иммунитета, которое часто встречается у матерей в послеродовой период.
Если женщина игнорирует лактостаз или терапия не справляется с проблемой, то через трое суток данное заболевание перерастает в лактационный мастит. Этого времени достаточно для развития инфекционного заражения внутри молочной железы.
Больная женщина начинает жаловаться на резкое ухудшение состояния. Проявление болезни сопровождается острой болью в груди, покраснением и отечностью, неприятными ощущениями во время кормления. Через время при пальпации нащупывается уплотнение (инфильтрат).
Еще через время развивается гнойный мастит, что может вылиться в гангрену молочных желез.
Лечение лактационного мастита включает в себя прием медикаментов и витаминов. Внутримышечно проводят инъекции Дротаверина, Дифенгидрамина, антибиотиков широкого спектра действия. Также хорошо помогают согревающие компрессы, регулярное сцеживание молока. Гнойный мастит лечится хирургическим путем.
Мастит
Такая проблема, как мастит, иногда диагностируется у некормящих женщин, подростков и даже мужчин. Чаще всего он встречается у представительниц слабого пола до 35 лет. Причинами данного заболевания являются различные хронические заболевания инфекционного характера, попадание инфекции в молочную железу из-за травмы, пирсинга соска, перенесенной операции на груди.
Симптоматика мастита ничем не отличается от лактационного вида данного заболевания. Больной человек жалуется на резкую боль в груди при касании, отек молочной железы, покраснение.
При прощупывании воспаленной зоны явно чувствуется тугой узел. Мастит сопровождается высокой температурой тела. Сначала она повышается до 37–37,5 градусов, что свидетельствует о начале воспалительного процесса.
После заболевание «разгоняет» температуру до отметки в 38 градусов и выше.
Мастит опасен осложнениями. К ним относятся гнойная форма заболевания, требующая операции, гангрена с последующим удалением молочной железы. При первых симптомах необходимо обратиться к специалисту.
Важно знать! Симптомы рака молочной железы часто путают с маститом. По этой причине срочное обследование просто необходимо.
Рак молочной железы
Онкология молочной железы диагностируется по статистике у каждой 8-й женщины. К сожалению, многие пациентки игнорируют первые симптомы, тем самым уменьшая свои шансы на выздоровление. Между тем рак на первой стадии излечивается в 95 из 100 случаев.
Причинами опасного заболевания являются:
- ранняя менструация;
- роды после 35 лет или отсутствие детей;
- травмы;
- перенесенные заболевания молочной железы, например мастопатия;
- загрязнение окружающей среды;
- стрессы, неврозы;
- сахарный диабет;
- лишний вес;
- курение, алкоголизм.
Чтобы не пропустить развитие болезни, врачи советуют женщине проводить самостоятельный осмотр один раз в месяц с 18 лет или даже ранее. Делать это следует в двух положениях – лежа и стоя. Мужчины тоже подвержены этому недугу, поэтому они также должны обследоваться. Симптомы онкологии молочной железы следующие:
- уплотнение в груди;
- изменение формы;
- морщины на коже;
- выделения из сосков;
- повышение температуры до 38 градусов;
- изменение формы соска, его втяжение вовнутрь.
При наличии одного из симптомов нужно обратиться к врачу за помощью. Он назначит нужные обследования, а после – лечение.
Туберкулез молочной железы
Такое опасное заболевание, как туберкулез молочных желез, встречается очень редко и обычно сопровождается туберкулезом легких, костей, печени и других органов. Причинами данного заболевания являются:
- слабый иммунитет;
- сахарный диабет;
- ВИЧ;
- ушибы грудной клетки;
- прием глюкокортикоидов в течение длительного времени.
Опознать туберкулез молочной железы можно по таким признакам:
- общая слабость;
- повышение температуры тела;
- плохой аппетит и, как результат, снижение веса;
- повышенная потливость в области подмышек;
- уплотнение в груди, которое легко обнаружить при пальпации;
- гиперемия в области поражения.
На поздних стадиях узел внутри груди начинает активно расти, после чего на поверхности кожи появляется свищ. Иногда он заживает самостоятельно, оставляя некрасивые рубцы на кожи. Лимфоузлы в подмышках при этом воспаляются и болят.
При запущенном состоянии пациентке проводят секторальную резекцию, пораженный участок убирается, а грудь восстанавливается. Женщине придется также пройти противотуберкулезный курс. Средняя длительность лечения составляет от полугода до нескольких лет.
Травмы грудной железы
Причинами появления травм грудной железы могут быть различные факторы: ушибы об мебель, падение, авария, побои и т. д. В зависимости от этого варьируется симптоматика травмы.
Например, при закрытом ушибе наблюдаются гематома, уплотнение, припухлости, повышение температуры тела. Эти признаки долго приносят своей обладательнице неприятные болезненные ощущения.
Существует также открытая травма или сочетанная (сопровождающаяся другими ушибами или переломами грудной клетки).
Любые ушибы и травмы в области грудной клетки опасны последующим развитием осложнений в виде мастопатии, ложной кисты или рака груди. Иногда при обращении в больницу после получения травмы у некоторых женщин обнаруживается онкология на ранней стадии.
Лечение травмы груди комплексное. Больной необходимо носить плотное фиксирующее белье, втирать в молочную железу гепариновую или троксевазиновую мазь, не переохлаждаться. Для снятия воспалительного процесса и болевых ощущений назначается Ибупрофен или аналогичные препараты.
Источник: https://mammolog.guru/zabolevaniya-grudi/bolevye-oshchushcheniya-i-zud/bolit-grud-i-temperatura.html
О чем говорит температура при остеохондрозе в грудном отделе позвоночника, надо ли сбивать и как лечить?
При болевых ощущениях в области грудного отдела и одновременной головной боли в некоторых случаях может наблюдаться повышение температуры тела. Подобная симптоматика красноречиво указывает на неприятное прогрессирующее заболевание – остеохондроз грудного отдела. Обязательно нужна консультация врача, чтобы выяснить причины такого состояния, и грамотное назначение лечебной терапии.
Как проявляется болезнь?
При остеохондрозном заболевании очень редко может повышаться температура. Основная симптоматика таких проявлений болезни – это болевые ощущения в грудном отделе, шее или пояснице. Человеку они доставляют дискомфорт, а также приводят к ограничению нормального функционирования конечностей и передвижения.
Заболевания позвоночной грудной зоны могут быть обусловлены болевым ощущением в спине. Боль прослеживается под ребрами и лопатками.
Сочетание с повышением температуры тела может стать показателем прогрессирования не только остеохондроза, но и наличия в организме других серьезных болезней.
При подобных симптомах рекомендуется обратиться к врачу, пройти всестороннее обследование. Только после этого доктор сможет отличить позвоночную болезнь от воспаления легких или инфарктного состояния.
Больше информации об основных симптомах остеохондроза найдете тут.
Может ли быть жар при ГОХ?
Чтобы дать однозначный ответ на этот вопрос, нужно прочувствовать всю коварность протекающего заболевания. При развитии остеохондроза разрушается хрящевая ткань, вследствие чего образуются костные разрастания. Они в свою очередь сдавливают нервные окончания, что приводит к воспалительному процессу. В итоге человек ощущает боль.
Вполне возможно, что такое состояние может вызвать поднятие температуры тела. Паниковать не стоит, организм пытается самостоятельно победить недуг. Главное – посетить доктора для выявления и уточнения причины. После прохождения обследований врач назначит комплексную терапию.
Стоит подготовиться к тому, что лечение может быть длительным. На протяжении долгих месяцев придется время от времени посещать поликлинику, четко выполнять врачебные наставления, пока не наступит улучшение и полное выздоровление.
О чем говорит появление жара?
Остеохондроз грудного отдела часто может обнаружиться при обследовании. Можно сказать, что в современном мире это распространенное заболевание. Основные симптомы – это проявление болезненности в позвоночном отделе. При этом напрягаются мышцы, в движениях наблюдается ограниченность.
- Появившаяся повышенная температура при остеохондрозе, это не постоянный симптом болезни. Ее наличие указывает, что между позвоночными дисками появилась протрузия или канальный стеноз.
- В запущенной ситуации и прогрессировании остеохондроза грудного отдела повышенная «t» тела указывает на возможное развитие синдрома артерии позвоночника.
Обследование
Остеохондроз и жар тела – в медицине это редкое сочетание, но возможное. Если тепловой показатель держится длительный период, самое время показаться врачу.
- Желательно обследовать позвоночный отдел и сделать рентгенологические снимки.
- Не лишним будет сдать клинический и биологический анализ крови.
Температура тела не всегда может быть показателем болезней позвоночника. Чаще всего она сигнализирует о наличии болезней инфекционного характера. Результаты анализов помогут врачу прояснить ситуацию, поставить точный диагноз и назначить курсивно терапию.
Причины возникновения
Как правило, невысокая температура является признаком воспалительного процесса. После прохождения современных диагностик удается найти истинную причину такого состояния. Это может быть защемление между позвонками, их смещение, образование грыжи.
Причинами повышенной температуры могут стать такие явления:
- травма позвоночника;
- инфекционное заболевание;
- дегенеративно-дистрофические изменения;
- защемление нервных окончаний;
- повреждение мышечных тканей или связок;
- патологическое изменение между дисками.
Не нужно игнорировать наличие температуры, иначе это может повлечь за собой серьезные осложнения. Например, образуется грыжа, потеряется чувствительность на болевом участке. После детального обследования ясно выражена происходящая картина.
Протрузия
На начальной стадии развития грыжи, расположенной между позвонками, появляется небольшое выпячивание. Это и есть та самая протрузия. На этом этапе происходит повреждение волокон фиброзного кольца. Его выдавливает наружу студенистое ядро, находящееся в оболочке позвоночного диска.
Под нажимом фиброзное кольцо пытается сохранить свою целостность. При этом оно сдавливает нервные окончания и происходит защемление. Человек ощущает болевой синдром. Из-за сдавливания провоцируется воспалительный процесс, что в свою очередь может вызвать повышение температуры.
Грыжи межпозвонковых дисков
Повышение температуры может быть спровоцировано наличием грыж, которые образуются между дисками позвоночного отдела. Грыжа может смещать межпозвоночный диск, вследствие чего он начинает упираться в спинной канал.
Когда проблема начинает прогрессировать, в тканях образуются трещинки. При этом фиброзное кольцо надрывается, что ведет за собой образование грыжи. Появляется ощущение скованности и болезненность при движениях. Воспаленный участок воздействует на нервные окончания, что может вызвать повышение показателей температуры.
Стеноз спинномозгового канала
Когда остеохондроз находится в запущенной стадии, в спинномозговом канале сужается просвет и образуется дегенеративно-дистрофическое изменение. Если другими словами сказать, то в позвоночном отделе образуется спинальный стеноз.
Появившиеся на позвоночнике микротравмы, провоцируют образование выпячиваний между позвонками. Из-за этого заметно утолщаются связки, увеличиваются в размере диски. Результатом этого является сужение спинного канала.
Появляется болезненное ощущение и воспаление, а в редких случаях – повышенный жар тела.
Поражение нервных корешков
В позвоночном отделе из-за защемлений артериальных капилляров в мозг плохо поступает кислород. Нервную патологию с повышением температуры можно диагностировать по таким симптомам:
- болевой синдром;
- слабость;
- ограничения в движениях;
- затылочная боль;
- проблемы со сном и эмоциональным состоянием;
- снижение стрессовой устойчивости;
- нарушение сердцебиения.
Воспаление мышц и связок
При развитии остеохондроза грудного отдела в мышечной ткани и хрящах возникает воспалительный процесс. Также воспаление может наблюдаться и при грыжах, инфекционных болезнях.
Дополнительной симптоматикой может стать головная боль, болевой синдром под ребрами и лопаткой, скованность движений и мышечный спазм. Из-за воспаленного участка может подняться температура.
Нужно ли сбивать градусы?
При остеохондрозе обычная ацетилсалициловая кислота может быть не только неэффективным препаратом, к тому же и вредным для желудка.
Если температура повышена на фоне болезни позвоночника, то лучше проконсультироваться с доктором по поводу терапии. Не нужно заниматься самолечением, чтобы не развить серьезные осложнения.
Как правило, пациенты при повышенных показателях температуры, болевом синдроме не всегда спешат в поликлинику, а самостоятельно себе назначают препараты. Обычно это Кетонов, Найз, Анальгин или прохладный компресс на лоб. Эти лекарства продаются в таблетированной форме. Диклофенак может быть и в уколах.
Что делать и нужно ли лечиться?
Если остеохондроз осложнен повышением температуры, болевым синдромом и воспалительным процессом, то нужно срочно заняться лечением, чтобы устранить эти симптомы. Отметим, что терапия проводится под контролем врача.
При обостренной стадии заболевания чаще всего назначаются такие лекарственные средства:
- анальгетики различного плана;
- жаропонижающие;
- для снятия воспаления – нестероидные составы.
Препараты могут продаваться в любом форме. Помимо таблеток можно ставить обезболивающие уколы или использовать противовоспалительные мази, например:
- Ибупрофен.
- Вольтарен.
- Напроксен.
Рекомендации специалистов
Улучшить состояние могут самые простые физические упражнения. Достаточно для себя подобрать несколько произвольных элементов и выполнять их каждый день. На работе чаще менять положение тела. Либо можно простоя потянуться.
А вот навредить здоровью позвоночника могут такие привычки:
- статические нагрузки в течение длительного времени;
- сутулая спина;
- не нужно поднимать тяжести;
- частые ОРВИ и переохлаждения.
При наличии воспалений и болезненных проявлений в позвоночном отделе иногда может повышаться температура, не превышающая показатель 37,50С. Отмахиваться от этой проблемы не нужно, а стоит посетить врача и пройти комплексное обследование для выяснения причины такого состояния. О своем здоровье нужно заботиться. Не лишним будет пройтись пешком по свежему воздуху.
Источник: https://VsePoSpine.ru/osteohondroz/grudnoi/simptomy-grudnoi/temperatura.html
Боль в грудной клетке при коронавирусе
В начале пандемии симптомов коронавируса было всего 2 – повышенная температура и сухой, непродуктивный кашель. Однако в дальнейшем больные стали жаловаться и на другие недомогания. Медики выяснили, что клиническая картина во многом зависит от общего состояния здоровья человека и наличия у него сопутствующих патологий.
Может ли болеть грудь
Коронавирусная инфекция способна вызвать болевые ощущения в горле, голове, мышцах, суставах. Некоторые пациенты сообщали о болях в животе и расстройстве пищеварения. У многих зараженных возникал дискомфорт и тяжесть за грудиной: как правило, данный признак чаще отмечался у людей с болезнями органов дыхания.
Сдавленность и чувство жжения в грудной клетке – один из основных симптомов Covid-19. Пациенты описывают его по-разному: одни говорят, что в груди жжет и горит, другие не могут сделать глубокий вдох из-за боли. Но большинство инфицированных чувствовали сдавливание посередине груди.
Всемирная организация здравоохранения (ВОЗ) к основным симптомам коронавируса причисляет следующие:
- надсадный, лающий кашель без отделяемого;
- высокую температуру тела;
- слабость, резкое падение работоспособности;
- заложенность носа;
- головные боли;
- утрату обоняния и/или вкусовых ощущений.
Перечисленные жалобы отмечаются у 9 пациентов из 10, особенно если болезнь протекает в тяжелой форме.
Причины
Согласно статистике, давящая боль при Sars-CoV-2 встречается примерно в 23% случаев. Очень часто такой симптом является предвестником осложнений и говорит о нарушении функции дыхательной системы. Как правило, ему сопутствует одышка, дыхание становится поверхностным и прерывистым.
В ходе наблюдений за заболевшими выяснилось, что боль в грудной клетке при коронавирусе появляется в числе первых. Иногда она уже присутствует в период инкубации, когда других признаков еще нет.
Причиной болезненности и сдавленности в грудной клетке обычно выступает слабое здоровье и сниженный иммунитет. Тяжелые формы заболевания, которые сопровождаются таким симптомом, характерны для людей с сопутствующими заболеваниями, курильщиков и пожилых.
В группу риска входят пациенты, у которых имеются новообразования на слизистых дыхательных путей. Онкологический процесс, осложненный коронавирусной инфекцией, может стать угрозой не только здоровью, но и жизни. Иммунная система и так ослаблена борьбой с агрессивными клетками, поэтому может не справиться еще с одним патогеном.
Давящие боли в груди возникают, как правило, в первые дни с момента заражения, но могут заявить о себе и позже, вместе с кашлем. Причина – слишком сильная нагрузка на легкие.
Какие ощущения сопровождают Covid-19
Весь спектр симптомов и характер ощущений детально описаны в Справочнике по профилактике и лечению Ковида, составленном сотрудниками китайского университета Чжэцзян. Там, в частности, сказано о том, что боль за грудиной свидетельствует о развитии среднетяжелой и тяжелой формы болезни. Поэтому медики настоятельно советуют обращаться к ним при наличии данного проявления.
У 8 инфицированных из 10 коронавирус протекает в легкой форме со слабовыраженной симптоматикой
Надо отметить, что сама по себе легочная ткань не может сильно болеть, поскольку в ней слишком мало болевых рецепторов. Большинство нервных окончаний в этой области участвуют в газообменных процессах. Тем не менее, грудь может заболеть, но не сразу, а когда инфекция распространится по организму.
Болевой синдром обусловлен воспалительным отеком, инфильтрацией тканей и перерастяжением плевральной оболочки. При этом болеть может не только грудь, но и спина, а также то место, где находится диафрагма.
Сухой кашель при коронавирусе
По свидетельствам переболевших ощущения были следующими:
- легкие словно расширяются внутри грудной клетки и начинают давить на нее изнутри;
- попытки глубоко вздохнуть вызывают боль, дискомфорт, распирание, которое чувствуется даже выше ключиц, рядом с шеей;
- во время приступов кашля болят ребра, что говорит о перенапряжении дыхательных мышц;
- если резко или глубоко вздохнуть, сразу начинается кашель;
- продолжительное нахождение в положении полусидя или лежа грудь начинает гореть, как бывает после долгого бега или нахождения на сильном морозе.
Не Ковидом единым
Важно помнить, что боль в груди может быть следствием многих других патологий, включая сердечные и неврологические. Такой симптом типичен для защемления нервов при остеохондрозе, иногда он появляется после травматических повреждений, а также из-за избыточного напряжения межреберной мускулатуры.
Заподозрить коронавирусную инфекцию можно в том случае, когда боль за грудиной сочетается с одним или несколькими основными симптомами, описанными выше.
Ряд ученых предполагают, что Covid-19 мог циркулировать в России с начала декабря 2019 г. Именно в тот период прокатилась волна ОРЗ с похожими проявлениями, что привело к выработке антител у многих россиян.
Специалисты также выдвинули гипотезу об образовании рубцовых изменений в ткани легких, и поэтому некоторые переболевшие до сих пор чувствуют болезненность в грудной клетке. Особенно часто она появляется по утрам.
Людям, которые простужались в период с декабря 2019 г. по настоящее время и ощущали боли в груди, кашляли, вероятнее всего, уже не заразятся Ковидом. Однако им рекомендуется обратиться к пульмонологу и обследоваться. В случае обнаружения рубцов в легких необходимо пройти курс реабилитации, чтобы восстановить функциональность органа.
Коронавирус у новорожденных
Младенцы могут подхватить инфекцию в первые минуты жизни, поскольку у них нет к ней иммунитета. В подавляющем большинстве случаев дети легко переносят коронавирус, но риск осложнений все же остается: возможно повреждение сердца новорожденного и даже смерть.
Новорожденные не являются мишенью коронавирусной инфекции. У них недостаточно развиты органы и клетки, которые могут быть атакованы вирусами
От известных инфекций грудничков защищает иммунитет матери, но бороться с Covid-19 организм человека не успел научиться. Представитель Минздрава А. Фисенко объясняет:
– После рождения ребенок находится под защитой материнского иммунитета. Поэтому до трех месяцев он не может заболеть корью, ветрянкой или другой детской инфекционной болезнью.
Это связано с тем, что в крови ребенка циркулируют антитела матери, защищающие его от всех возможных патологий.
В случае с Sars-CoV-2 – от него нет иммунитета, и младенец может заразиться им в первые же часы жизни, если столкнется с источником инфекции.
Руководитель Центра детского здоровья, которым является Фисенко, подчеркнул также, что груднички болеют, как правило, бессимптомно. Угроза возникает лишь тогда, когда вирус затрагивает сердце.
В группу риска входят недоношенные дети, получившие родовую травму, имеющие системные заболевания. У таких малышей опасность неблагоприятного течения коронавируса повышается. По словам детского пульмонолога Н. Усовой, «у младенцев все процессы очень быстро из местных превращаются в общие, и инфекция может за короткий период поражать несколько органов и систем».
Факт!
В новых рекомендациях Минздрава говорится: «развитие вирусной пневмонии не характерно, симптомы менее выражены, летальные исходы чрезвычайно редки». Инкубационный период Ковида у детей обычно составляет 2-10 дней.
Алина, 20 лет Почувствовала себя плохо, вернувшись с концерта любимой группы. Слабость, легкая тошнота, тяжелая голова и ком в горле. На следующий день в груди стало гореть, двигаться больно, при поворотах туловища слышно какие-то хрипы. Сдала ПЦР-тест – положительно. Сейчас вроде все нормально уже, но провалялась почти 5 дней с температурой 37.8°.
Виталина, 35 лет Заразилась от мужа, который вернулся из Испании. Даже не узнала бы, что это «корона», если бы мы не сдали анализы. Слегка был заложен нос, болела спина посередке, между лопатками, покашливание. Лекарств не пили, лечились малиновым вареньем и медом. Через неделю выздоровели.
Иван Ростиславович, 57 лет Из-за артрита старался не выходить из дома, но заразу все-таки подцепил. Болел довольно тяжело, у меня с детства легкие слабые, бронхиты часто были. В общем, грудину ломило сильно, кашель, особенно по ночам, покоя не давал. Предлагали в больницу ехать, отказался. Противовирусные выписали, от температуры сказали Парацетамол пить. Пережил как-то все, не умер.
Источник: https://apkhleb.ru/simptomy/bol-grudnoy-kletke-koronaviruse
Боль в спине при коронавирусе и пневмонии — верный симптом или нет?
Пандемия коронавируса в России уже затронула более 13 тысяч россиян – и это только официально подтвержденные случаи. Наверное, всем понятно, что на самом деле, случаев намного больше – просто тестирование на коронавирус проводят далеко не во всех случаях.
Многие граждане переживают болезнь дома, пытаясь справиться с вирусом самостоятельно.
Но если симптомы становятся похожи на пневмонию – необходимо срочно предпринимать меры, так как это грозит серьёзнейшими осложнениями, аппаратом искусственной вентиляции легких и необратимыми изменениями в легочной ткани на всю жизнь.
В связи с пандемией, каждый, почувствовавший начинающуюся простуду, беспокоится, не заразился ли он новой инфекцией. Может ли при COVID-19 болеть спина, и является ли этот симптом верным признаком заболевания?
Основные симптомы коронавируса
В первую очередь для нового коронавирусного заболевания характерны сухой кашель, утомляемость и повышение температуры выше 37,5. У разных людей симптоматика может включать:
- болезненность в горле,
- мышечные (миалгия) и суставные боли,
- заложенность носа,
- насморк,
- диарею,
- тошноту или рвоту,
- головную боль,
- сыпь — редко,
- покраснение и воспаление глаз (конъюнктивит),
- ухудшение обоняния.
Во многих случаях (до 50%) болезнь проходит бессимптомно. Нетяжелая форма (около 30%) протекает похоже на обычные ОРВИ или грипп. При тяжелом течении отмечается затруднение дыхания, чувство заложенности в груди, возможно кровохарканье — все это указывает на развитие пневмонии.
Достоверно определить, болен человек COVID-19 или нет, можно только с помощью теста. Самостоятельная диагностика опасна и не дает правильного результата.
В таблице ниже приведены сходства и различия гриппа, ОРВИ и COVID-19.
| Симптом | Коронавирус | Грипп | ОРВИ |
| Высокая температура | Есть | Есть | Редко |
| Кашель | Да, сухой | Да, сухой | Незначительный |
| Насморк | Редко | Возможен | Часто |
| Чихание | Нет | Нет | Часто |
| Слабость, усталость | Иногда | Обычно есть | Иногда |
| Суставные боли | Возможны | Обычно есть | Обычно есть |
| Одышка | Возможна | Нет | Нет |
| Диарея | Редко | Бывает у детей | Отсутствует |
| Головная боль | Иногда | Часто | Редко |
| Болезненность в горле | Иногда | Иногда | Часто |
Чтобы предотвратить распространение опасного вируса, ВОЗ рекомендует при признаках ОРВИ оставаться дома, не посещать медицинские учреждения, свести к минимуму контакты с другими людьми, носить маску. При жаре, кашле и затруднении дыхания необходимо немедленно обращаться за медицинской помощью.
Болит ли спина при COVID-19
Миалгия — распространенный симптом ОРЗ, в том числе и коронавируса. Однако боль в спине не указывает на то, что у человека именно COVID-19.
Болеть могут мышцы рук, ног, спины, шеи, а также суставы. Интенсивность у разных людей варьируется от небольшого дискомфорта до невыносимых болей в зависимости от тяжести болезни и индивидуальных особенностей. Эти ощущения могут появляться в начале болезни вместе с повышением температуры и длиться несколько дней.
Некоторые люди, переболевшие коронавирусом, отмечали очень сильные болевые ощущения в пояснице и области почек.
Ломит ли спину при пневмонии
Пневмония — это воспаление легких, в большинстве случаев вызываемое вирусами или бактериями. Это самое частое и опасное осложнение коронавирусной инфекции.
Начинающаяся вирусная пневмония может проявлять себя
- болью в голове,
- миалгией,
- слабостью,
- одышкой,
- нарастающим кашлем.
Таким образом, ломота в спине при пневмонии возможна. Болевые ощущения бывают между лопатками, усиливаются, когда больной кашляет. Так же проявляется в некоторых случаях бронхит или плеврит.
При воспалении легких повышается температура, а у людей со слабым иммунитетом или пожилых возможно ее понижение. Также могут быть озноб, насморк, сухой кашель без мокроты, редко — тошнота, рвота, кишечные расстройства.
Пневмония, вызванная вирусом SARS-CoV-2, уже в первые сутки может привести к серьезной дыхательной недостаточности, при которой необходима искусственная вентиляция легких. Если вы отмечаете у себя затруднение дыхания, высокую температуру, кашель, вызовите скорую помощь.
Почему может ломить в костях и суставах
Ломота в костях и суставах при вирусных инфекциях появляются по нескольким причинам.
- Осложнения, поражающие почки. При этом ноет область поясницы, возможно повышенное артериальное давление, помутнение мочи, отеки.
- Интоксикация организма — во время болезни в кровь попадает много погибших лейкоцитов, частиц разрушенных клеток и вирусов, а также повышаются уровни биологически активных веществ (гистамина, некоторых гормонов), необходимых для борьбы с инфекцией или выделяющихся в ответ на воздействие вируса.
- Повышенная чувствительность нервных окончаний, связанная с воздействием вирусов или активизацией иммунной системы. В таких случаях болевые ощущения возможны не только в мышцах и суставах, но и в коже спины.
- У людей, страдающих заболеваниями позвоночника и суставов (остеохондрозом, артритом и другими), при ОРВИ болевые ощущения усиливаются, особенно при движении, распространяются на крестец и ноги.
- Поясница может ломить из-за уже имеющихся гинекологических проблем.
Источник: https://beregispinu.ru/symptom/grudnoy-otdel/bol-v-spine-pri-koronaviruse.html
Боли в грудине и в спине
Любые болевые ощущения, возникающие в области грудной клетки и спины на уровне груди, нельзя оставлять без внимания. Такой симптом может быть относительно безобидным или говорить о нарушении работы внутренних органов и развитии серьезных болезней.
Болевой синдром по всей окружности грудины может иметь разное происхождение, характер и интенсивность. В одних случаях он появляется периодически, а в других – беспокоит постоянно. Иногда боль возникает или усиливается при определенных движениях, принятии конкретной позы.
Характер боли также отличается многообразием и бывает резким, ноющим, тупым или режущим. Сочетание имеющихся признаков позволяет поставить предварительный диагноз.
Все причины болей в спине и груди одновременно можно условно разделить на несколько групп, в которые входят:
- сердечно-сосудистые патологии;
- болезни позвоночника;
- нарушения работы органов дыхания;
- развитие опухолевых процессов;
- травматические повреждения груди и/или спины – ушибы, переломы ребер, позвонков;
- неврозы;
- сбои в работе желудочно-кишечного тракта.
Для каждой группы описанных состояний характерны свои симптомы, которые укажут на истинную причину болей.
Сердечные болезни
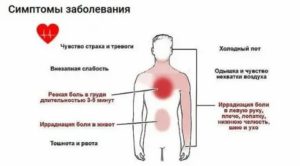
Это самая частая причина болезненности в грудном отделе, причем болит далеко не всегда только с левой стороны. В частности, боль в пояснице и в груди характерна для стенокардии, она может отдавать в подлопаточную область и левую руку. Приступ нередко сопровождается чувством страха и тревожности, пульс учащается.
Типичные симптомы стенокардии:
- боль возникает во время или после физической нагрузки;
- в состоянии покоя болезненность проходит;
- болевой синдром носит обычно давящий и жгучий характер;
- в груди чувствуется тяжесть;
- многие больные испытывают недостаток воздуха.
Еще одним грозным виновником болей может быть инфаркт миокарда. Боль при этом бывает очень сильной и носит распространенный характер, буквально «разливается» по всему телу и отдает (иррадиирует) в левое плечо, руку, шею, нижнюю челюсть, ключичную, межлопаточную и заушную область.
ВНИМАНИЕ! Чем больше площадь поражения миокарда, тем сильнее боль.
Характер болевого синдрома в остром периоде инфаркта бывает сжимающим, распирающим, давящим, режущим. Течение приступа, как правило, волнообразное: боль то нарастает, то стихает.
Его продолжительность варьируется от получаса до нескольких часов, а иногда и дней. Отличительным признаком инфаркта служит отсутствие эффекта от приема Нитроглицерина.
Болевым ощущениям сопутствует общая слабость, возбужденность, тревожность и одышка.
Клиническая картина инфаркта у мужчин и женщин несколько отличается, опоясывающие боли больше характерны для представителей сильного пола
При атипичном течении инфаркта отмечается сильная бледность или синеватый оттенок кожи, холодный пот, беспокойство и повышение артериального давления (АД). В ходе приступа давление падает, иногда очень резко.
ВНИМАНИЕ! При подозрении на инфаркт необходимо сразу же вызвать «неотложку» и дать больному Нитроглицерин. Принимать лекарство следует в дозировке 0.5 мг каждые 15 минут для предотвращения неконтролируемого снижения АД.
Болезни позвоночника
Источником боли в спине и в грудной клетке могут быть деформации и дистрофические процессы в позвоночнике. Причем такие патологии, как остеохондроз и сколиоз, часто «маскируются» под сердечные, желудочно-кишечные или легочные заболевания. Симптомы позвоночных болезней нередко очень похожи на проявления язвы желудка, воспаления легких, ишемии и стенокардии.
Характерные симптомы остеохондроза:
- боль локализуется по центру груди или немного левее;
- спина болит под лопатками или по ходу ребер по типу межреберной невралгии;
- болевые ощущения становятся сильнее при физической нагрузке, ходьбе. Боль может спровоцировать даже глубокий вдох или кашель;
- при защемлении нервных корешков болевой синдром принимает простреливающий характер.
Врожденные и приобретенные искривления позвоночного столба – сколиоз, кифоз и кифосколиоз – тоже могут вызывать боли в спине, отдающие в грудную клетку. Причина – давление на нервы и сосуды деформированных структур, мышечные спазмы.
Болезни дыхательной системы
Если боль за грудиной посередине отдает в спину, то можно предположить поражение легких воспалительного или инфекционного характера. Такой симптом наблюдается при плеврите, бронхите, трахеите, воспалении легких и туберкулезе.
При плеврите воспаляются плевральные лепестки, из которых состоит оболочка легких, и в них начинает скапливаться жидкость. Дышать становится трудно, возникает сильный кашель. Во время кашля грудные мышцы часто и сильно напрягаются, внутри тканей увеличивается содержание молочной кислоты.
Бронхиту и трахеиту также сопутствует кашель и одышка, при пневмонии резко повышается температура тела. Большинству бронхолегочных заболеваний свойственно першение и сухость в глотке.
При туберкулезе болеть может и грудь, и спина
Туберкулез легких проявляется разнообразными симптомами и протекает в хронической форме. Он может долго никак не проявляться, но со временем возникают признаки общей интоксикации – слабость, снижение массы тела, частое сердцебиение, ночная потливость.
Температура поднимается до субфебрильных значений и держится почти постоянно. В моменты приступов кашля грудь болит справа или слева, боль может отдаваться в спине в проекции очага поражения. Чем она сильнее, тем дальше зашел патологический процесс.
ВНИМАНИЕ! Не проходящий кашель в течение трех-четырех недель является тревожным симптомом и требует обязательной врачебной консультации.
Если болит спина, и отдает в грудную клетку, причиной может быть доброкачественная или злокачественная опухоль. Вызвать такой симптом способны новообразования пищевода, дыхательных органов и позвоночника.
По достижении больших размеров опухоль начинает давить на кости груди, защемляя при этом нервные окончания. Постоянное давление на нервы провоцирует не проходящие боли. При раке легких боль распространяется на шейную зону, руки и живот.
Злокачественное поражение пищевода вызывает болевые ощущения в груди посередине и вверху спины. Типичным симптомом рака является дисфагия – нарушение глотательной функции, поскольку опухоль мешает продвижению пищевого комка. Пациенты стараются есть жидкую пищу, так как твердая не проходит по пищеводу, застревает и создает неприятное чувство «кома в горле».
На боль в груди и спине нередко жалуются женщины, перенесшие мастэктомию. После операции по удалению груди развивается так называемый постмастэктомический болевой синдром.
Травмы
Серьезное повреждение можно получить не только в ДТП или на производстве, но и в быту. Очень распространены спортивные травмы, которые случаются как у профессиональных спортсменов, так и у любителей.
Неожиданное падение на спину или сильный удар в область позвоночника нередко приводит к серьезному повреждению.
Боль в спине сверху с иррадиацией в грудную клетку может свидетельствовать об ушибе, переломе позвонков или ребер, реже – кости грудины.
Легкие травмы позвоночника, к которым относятся даже сильные ушибы, вызывают боль средней интенсивности на участке повреждения с небольшим распространением в близлежащие области спины и груди.
В тяжелых случаях травмирование позвоночных структур сопровождается расстройством чувствительности и онемением конечностей. В мышцах отмечается спазм или гипотонус, вплоть до паралича.
ВНИМАНИЕ! При травмах спины любой степени тяжести лучше вызвать скорую помощь. До приезда медиков не рекомендуется менять положение тела, тем более стоять и ходить.
Перелом кости грудины относится к редким травмам, которые получают чаще всего в автомобильных авариях. Кость ломается от удара о руль или резкого сдавления тела ремнем безопасности. Иногда подобная травма диагностируется у людей, практикующих занятия единоборствами.
При резком торможении или столкновении с другим объектом руль буквально впечатывается в тело, вызывая травмы разной степени тяжести
Симптомы перелома грудины:
- болевой синдром в середине груди, нарастающий при движениях. Пострадавший старается не дышать глубоко, чтобы избежать сильной боли;
- боль может отдаваться в спине сверху по центру, межлопаточной области;
- отечность и гематома разной степени выраженности;
- видимая деформация груди возникает при смещении костных отломков.
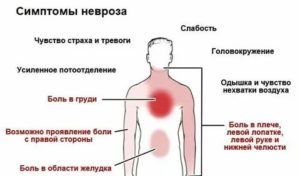
Неврозы
Невротические расстройства – это одна из причин болей в груди, отдающей в спину. Особенно часто такой симптом появляется при панических атаках – не поддающихся контролю и беспричинных приступах паники.
Они могут беспокоить с разной частотой, от 1 раза в несколько месяцев до нескольких раз в день. Средняя продолжительность приступов составляет 15 минут, но может колебаться в пределах от 10 минут до 1 часа.
Причины боли в позвоночнике посередине спины
Типичные признаки панической атаки:
- чувство нехватки воздуха;
- затрудненное дыхание, ощущение «кома в горле», удушья;
- одышка;
- перебои сердечного ритма;
- острая боль за грудиной, похожая на сердечную;
- потливость, приливы жара, чередующиеся с ознобом;
- головокружение;
- чувство ползающих мурашек, покалывание в конечностях;
- увеличение мочеобразования в конце приступа.
Если болит справа под грудью и в середине спины, причиной могут быть фобии (страхи) – например, нозофобия, клаустрофобия или агорафобия. Нозофобия – страх заболеть, клаустрофобия – боязнь замкнутого пространства, агорафобия – боязнь открытого пространства.
Неврозы и фобии не несут непосредственной угрозы жизни и здоровью, но существенно осложняют жизнь. Для решения проблемы следует обратиться к психотерапевту.
Желудочно-кишечные патологии
Болезни органов пищеварения тоже могут проявляться опоясывающими болями. Чаще всего они вызваны грыжей или разрывом пищевода. Грыжа пищевода, даже имеющая большие размеры, нередко протекает бессимптомно. Однако иногда она достигает таких огромных габаритов, что прорастает в заднее средостение желудка и кишечника и имеет довольно тяжелое течение.
Болевой синдром при наличии грыжи пищевода локализуется слева под грудью, в области сердца. Боль напрямую связана с приемом пищи и ее объемом: резкая боль может возникнуть сразу после еды. Ее интенсивность будет зависеть от количества съеденного.
Отмечается также усиление болезненности при наклонах, поворотах туловища и физических нагрузках. Боль на фоне пищеводных грыж часто напоминает приступ стенокардии. К более редким симптомам относятся:
- рвота, зачастую с примесью крови;
- синюшность кожи и слизистых;
- задержки дыхания во сне;
- изжога, отрыжка кислым, затрудненное глотание, икота;
- выпячивание грудной клетки с левой стороны.
Грыжа пищеводного отверстия диафрагмы формируется при сдвиге в грудную полость анатомических образований, которые в норме находятся под диафрагмой – нижней части пищевода, кардиального отдела желудка, кишечных петель.
Опоясывающие боли типичны для панкреатита
В 50% случаев грыжа пищеводного отверстия никак себя не проявляет или имеет слабовыраженные признаки. Одним из них является боль за грудиной, распространяющаяся по ходу пищевода и отдающая в межлопаточную зону и спину. Болевой синдром нередко принимают за проявление инфаркта или стенокардии.
Отличительным симптомом грыжи пищеводного отверстия служит возникновение боли после еды, физической активности, при вздутии живота, кашле и в положении лежа.
Боль при грыже пищевода и пищеводного отверстия проходит после отрыжки, рвоты, глубокого дыхания, смены позы и употребления простой воды.
Разрыв пищевода – опасное состояние, которое при отсутствии своевременной помощи может привести к летальному исходу. После травмы появляется резкая боль за грудиной и в верхней части живота, зачастую иррадиирующая в плечо или поясницу. Человек начинает дышать поверхностно и сильно потеет, пульс учащается, кожа приобретает синеватый оттенок.
В районе шеи появляется и быстро растет шишка, наполняемая воздухом, выходящим в подкожно-жировой слой. При глотании, кашле, в моменты глубокого вдоха боль усиливается, иногда отмечается слюнотечение и рвота с кровью.
Пищевод может разорваться не только в ходе врачебных манипуляций – трахеостомии, эзофагоскопии и пр., но и в результате упорной рвоты после переедания и злоупотребления алкоголем. Причин такого повреждения много, но в любом случае необходима срочная врачебная помощь.
Что делать
При опоясывающей боли, возникающей в груди и спине с завидной регулярностью или имеющей острый характер, необходимо посетить врача и обследоваться. До визита к врачу и выяснения причин болезненности принимать лекарства не рекомендуется, чтобы не усугубить ситуацию.
При остеохондрозе и перенапряжении мышц используются разные виды пластырей – противовоспалительные, разогревающие, магнитные, с травами, обезболивающие
Алгоритм оказания первой помощи зависит от того, что вызывает боль.
Если это болезнь позвоночника, то облегчить состояние можно с помощью анальгетиков и средств из группы НПВП – нестероидных противовоспалительных препаратов.
Подойдет Кеторол, Диклофенак, Найз, Нимесулид и т.д. Следует учесть, что принимать их нельзя при беременности, грудном вскармливании и болезнях ЖКТ в стадиях обострения.
Если таблетки не помогают или снимают боль плохо, то врач назначит новокаиновую блокаду. Процедура делается в госпитальных условиях и избавляет от боли как минимум на несколько часов. В нетяжелых случаях эффективны обезболивающие мази, гели и пластыри с противовоспалительным и согревающим действием.
При мышечных спазмах, обусловленных переохлаждением, регулярным долгим пребыванием в неудобной позе, высокими физическими нагрузками, хорошо помогает массаж и кинезиотейпирование.
Симптомы язвенной болезни желудка снимают с помощью антацидных средств – Маалокса, Альмагеля. Антибиотики в случае необходимости назначаются только врачом. Плеврит, пневмония и туберкулез лечатся исключительно в стационарных условиях.
Купирование сердечных болей лучше доверить специалисту, поскольку заниматься самолечением опасно и можно навредить здоровью. До приезда скорой разрешается принять таблетку Нитроглицерина.
Источник: https://sustavik.com/diagnostika/boli-grudine-spine







