Введение лекарственных средств: пути. Введение лекарственных средств различными способами: преимущества и недостатки
Лечебный препарат в организм может попадать различными путями. Пути введение лекарственных средств определяются скоростью терапевтического эффекта, его выраженностью и продолжительностью.
В некоторых случаях от того, каким способом поступило в организм лекарство, зависит характер его действия, а значит, и наше выздоровление. Существует несколько основных методов введения лекарственных средств внутрь, и каждый из них имеет свои плюсы и минусы.
Перед тем как разобраться, какой путь введения выбрать, нужно точно знать, какие формы медикаментов существуют.
Основные формы лекарств
Перед тем как определить пути введения лекарственных средств в организм, нужно знать, какие виды препаратов существуют, а их немало:
- Растворы – это жидкая форма препарата. Они представляют собой лекарственное вещество, разведенное в воде, спирте, глицерине или другом растворителе. Но стоит помнить о том, что качественный и неиспорченный раствор должен быть прозрачным, никакого мутного осадка или посторонних частиц. Их могут применять как для парентерального, так и для энтерального введения.
- Отвары и настои – эти средства готовятся из растительного сырья. Но стоит помнить, что они долгое время не хранятся, не более 3 суток в прохладном и защищенном от солнечных лучей месте.
- Таблетки – это твердая форма препаратов, которую получают путем прессования. В основном их принимают внутрь, но возможен и наружный путь введения лекарственных средств, если их измельчить в порошок.
- Драже – это еще одна разновидность твердой формы лекарственных средств, их создают методом наслаивания основного вещества на гранулу. Используют для приема внутрь.
- Капсулы – твердая форма лекарства, представляет собой таблетку, покрытую оболочкой из желатина или другого вещества. Чаще всего в капсулах заключены лекарства с горьким привкусом или специфическим запахом, благодаря оболочке значительно облегчается прием этих средств. К тому же она позволяет защитить вещество от быстрого разрушения в пищеварительном тракте.
- Свечи – это дозированная форма препарата, которая при комнатной температуре остается в твердом виде, но при этом расплавляется внутри тела человека. Если рассматривать введение лекарственных средств, пути для свечей выделяют двух видов – ректальный и вагинальный.
- Пластырь – это пластическая форма средства, которая под воздействием температуры тела размягчается и легко прилипает к кожному покрову. Подходит только для наружного применения.
- Мази – средство вязкой консистенции, используют в основном для наружного применения. Они обязательно должны содержать в своем составе около 25% сухих веществ.
Существует несколько путей введения препаратов, подробнее рассмотрим каждый из них.
Виды энтерального введения
Энтеральный путь введения лекарственных средств считается одним из самых удобных и безопасных. Существует несколько подвидов данного пути: пероральный, сублингвальный, ректальный.
1. Пероральное применение препарата, другими словами, прием внутрь – это один из самых простых методов, именно поэтому его чаще всего и назначают многие врачи.
Всасывание лекарств, поступивших таким способом, происходит в основном путем диффузии в тонком кишечнике, в редких случаях — в желудке. Эффект от применения заметен через 30-40 минут. Именно по этой причине для экстренной помощи такой способ не годится.
Скорость и полнота всасывания зависят от приема пищи, ее состава и количества. Таким образом, если выпить натощак лекарство, то всасывание слабых оснований улучшается, поскольку кислотность в желудке низкая, а вот кислоты лучше усваиваются после приема пищи.
Но есть и такие препараты, например «Кальция хлорид», которые, попадая в организм после приема пищи, могут образовывать нерастворимые кальциевые соли, что ограничивает возможность всасывания их в кровь.
2. Еще один удобный и эффективный энтеральный путь введения лекарственных средств – сублингвальный.
Лекарство кладут под язык, благодаря большой сети капилляров в слизистой оболочке, усваивается оно очень быстро. Эффект наступает уже через несколько минут.
Такой метод введения чаще всего используют для применения «Нитроглицерина» при стенокардии, «Клофелина» и «Нифедипина» для устранения гипертонического криза.
3. Ректальный путь используют не очень часто. В основном его применяют, если у пациента имеются заболевания ЖКТ, или же если он находится в бессознательном состоянии.
Энтеральное введение: преимущества и недостатки
Все пути и способы введения лекарственных средств имеют свои плюсы, у энтерального они также есть:
- Простота и удобство в применении.
- Естественность.
- Относительная безопасность для пациента.
- Не требует стерильности, наблюдения со стороны медперсонала.
- Возможность длительной терапии.
- Комфортность для больного.
Но есть и недостатки энтерального пути введения лекарственных средств:
- Эффект наступает медленно.
- Низкая биодоступность.
- Разная скорость и полнота всасывания.
- Влияние приема пищи и других компонентов на процесс всасывания.
- Невозможность применения пациентами в бессознательном состоянии.
- Нежелательно использовать больным, у которых имеются патологии желудка и кишечника.
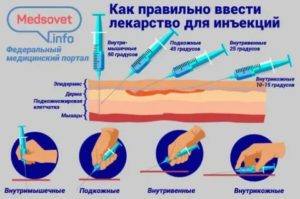
Виды парентерального введения препаратов
Парентеральный путь введения лекарственных средств подразумевает введение препаратов, не вовлекая в этот процесс пищеварительную систему. Его можно разделить на несколько видов.
В ткани:
- Внутрикожно – этот метод в основном используют с целью диагностики, например на аллергические пробы Бюрне или же для местного обезболивания.
- Подкожно – применяют, если требуется получить максимальный эффект от препарата. Это достигается благодаря тому, что подкожно-жировой слой хорошо снабжен сосудами, и это способствует быстрому всасыванию.
- Внутримышечно – используют, если подкожное введение вызывает раздражение или боль, а также когда препарат сам по себе медленно всасывается.
- Внутрикостно – этот метод используют нечасто, в основном при обширных ожогах и деформации конечностей, когда другие варианты не удается применить.
Если предстоит введение лекарственных средств, пути через сосуды бывают следующими:
- Внутривенно – этот метод используют для введения большого количества лекарств и некоторых препаратов, которые имеют такое требование к использованию.
- Внутриартериально – применяют при терминальных состояниях, которые обусловлены шоком, большой потерей крови, асфиксией, травмированием электрическим током, интоксикацией и инфекциями.
- В лимфатические сосуды – этот метод используют для того, чтобы лекарство не попало в печень и почки, для обеспечения более точного попадания к месту очага заболевания.
Не всегда удобно внутрисосудистое введение лекарственных средств, пути могут вести и через полости:
- Плевральную.
- Брюшную.
- Сердца.
- Суставную.
Парентеральное введение: плюсы и минусы
Парентеральное введение имеет ряд преимуществ:
- Такой метод позволяет ввести препарат в обход пищеварительного тракта, что очень важно для пациентов с серьезными патологиями желудка.
- Быстрота действия необходима в экстренных ситуациях.
- Максимальная точность дозировки.
- Поступление препарата в кровь в неизмененном виде.
Парентеральный путь введения лекарственных средств имеет ряд недостатков:
- Обязательно препарат должен вводить обученный медицинский работник.
- Требуется соблюдение асептики и антисептики.
- Затрудненное и даже невозможное введение лекарства при кровоточивости, повреждениях кожных покровов в месте инъекции.
Ингаляции
Ингаляционный путь введения лекарственных средств позволяет использовать в лечении аэрозоли, газы (летучие антисептики) и порошки (хромогликат натрия).
При таком способе введения препараты быстро попадают внутрь и оказывают свое лечебное воздействие. Кроме того, легко обеспечивается управление концентрацией средства в крови – прекращение ингаляции ведет к приостановке действия лекарства.
При помощи вдыхания аэрозоля концентрация средства в бронхах очень высокая при минимальном системном эффекте.
Но стоит помнить и о том, что насколько бы ингаляция ни была эффективной, она не позволяет применять раздражающие вещества. Также надо иметь в виду, что ингалируемые препараты могут влиять на окружающих (к примеру, наркоз).
Плюсы и минусы ингаляционного введения
Продолжаем рассматривать пути введения лекарственных средств. Достоинства и недостатки имеет и ингаляционный метод. Плюсы ингаляции:
- Действует непосредственно в самом месте патологии.
- Лекарство легко проникает к месту воспаления, при этом минует печень в неизмененном виде, что обуславливает его большую концентрацию в крови.
Минусы ингаляции:
- Если сильно нарушена бронхиальная проходимость, то лекарственное средство плохо проникает в очаг болезни.
- Препараты могут раздражать слизистую носа, рта и горла.
Основные пути введения лекарственных средств рассмотрены, но есть и другие, которые также в некоторых случаях могут стать незаменимыми.
Ректальный, вагинальный и уретральный пути введения
Если сравнивать ректальный путь введения препаратов с приемом через рот, то можно точно сказать, что эффект от первого метода наступает значительно быстрее. Препарат быстро всасывается в кровь, не разрушаясь при этом под действием ферментов пищеварительного тракта и печени.
Ректально в организм вводят свечи, мази, а также другие формы препаратов, предварительно растертые в порошок и разведенные, при этом используют клизмы. Но стоит помнить, что раствор, введенный ректально, даст эффект намного быстрее, чем свеча. Объем клизмы для взрослых составляет от 50 до 100 мл, а для детей — от 10 до 30 мл. Но у данного метода введения препаратов есть и минусы:
- Неудобное применение.
- Особые колебания скорости и полной картины всасывания.
Именно поэтому ректальный путь введения рекомендуют использовать только в тех случаях, если затруднено пероральное введение, когда нужно, чтобы препарат быстро попал в кровь, а инъекции делать противопоказано по тем или иным причинам.
Вагинальный и уретральный методы позволяют вводить любую форму препаратов. Но оба этих способа дают наилучший результат, если применять их для лечения инфекций в указанных органах или для проведения диагностики, к примеру для введения контрастных веществ, таких как «Йодамид», «Триомбраст» и других.
Спинномозговой и внутричерепной пути введения
В очень редких случаях используют спинномозговые и внутричерепные (субокципитальные, субарахноидальные, субдуральные и другие) инъекции.
Связано это в большей степени с тем, что вводить такими методами препарат должен только квалифицированный специалист.
Подобные способы требуют использования только стерильных, абсолютно прозрачных истинных водных растворов с нейтральной реакцией. Действие наступает очень быстро.
Трансдермальные терапевтические системы
В последнее время все чаще появляются лекарственные препараты в новой форме. Трансдермальные терапевтические системы (ТТС) – одна из них.
Они представляют собой мягкую дозированную форму, предназначенную для наружного применения с медленным высвобождением лекарственного вещества.
Современные ТТС – это пленки и пластыри, которые были изготовлены с применением ультрасовременных технологий и очень удобны в применении: пластырь приклеивают на кожный покров, а пленку закладывают за щеку. При этом основное вещество всасывается в кровь через кожу или слизистую.
Многие медики во всем мире в последнее время все больше обращают внимания на новейшие пути введения лекарственных средств. Преимущества и недостатки есть у каждого, в том числе и у ТТС. Рассмотрим плюсы:
- Лекарство действует ускоренными темпами.
- Препарат поступает в кровь постепенно без перерыва, что позволяет обеспечить стабильный уровень основного вещества.
- Неприятные ощущения полностью исключены, это касается и рвотных позывов, и болей от инъекций.
- Полное отсутствие нежелательных эффектов со стороны пищеварительного тракта.
- Снижение частоты проявления аллергии.
- Возможность быстрой отмены препарата, если вдруг есть противопоказания.
- Точная дозировка.
- Возможность точечной доставки медикамента в нужную часть организма.
Каждый из описанных путей введения лекарственных средств имеет свои плюсы и минусы. Но каким бы хорошим ни был метод, главное, что назначать его должен доктор, и желательно, чтобы самые сложные и редкие способы введения осуществлялись специально обученным человеком в медицинском учреждении. Берегите себя, чтобы не пришлось думать, каким способом доставить лекарство внутрь организма.
Источник: https://FB.ru/article/247204/vvedenie-lekarstvennyih-sredstv-puti-vvedenie-lekarstvennyih-sredstv-razlichnyimi-sposobami-preimuschestva-i-nedostatki
Как правильно делать подкожную инъекцию и какой алгоритм постановки укола
Подкожная инъекция как способ введения лекарств обеспечивает быстрое проникновение активных компонентов в кровь. Благодаря такому методу быстрее достигается положительное действие лекарственных препаратов. Манипуляции должен проводить человек, специально для этого подготовленный.
Подготовка инструмента
К постановке инъекции необходимо правильно подготовиться. Для этого потребуется взять:
- 2 емкости, в которые складывают стерильные и израсходованные материалы;
- стерильный одноразовый шприц с иглой необходимого размера и диаметра;
- лекарственное средство;
- стерильные ватные тампоны;
- обеззараживающее средство, например, спирт.
Если пациент выполняет действия в домашних условиях, вместо лотков могут быть использованы тарелки. Но предварительно их необходимо продезинфицировать. В больничных учреждениях используют лотки, которые стерилизует персонал.
Для протирания кожных поверхностей не подходят обыкновенные ватные диски. Это должна быть стерильная вата, купленная в аптеке. Перед постановкой инъекции руки предварительно тщательно моют. Также можно воспользоваться стерильными перчатками.
Какие области тела наиболее удобны для подкожных инъекций
Наиболее часто подкожные проколы делаются в следующих местах:
- выполнение укола в руку, плечо, бедро — можно ставить инъекции как в домашних условиях, так и в медицинском учреждении;
- в живот — применяется редко (для введения отдельных категорий препаратов, например, инсулина);
- за лопаткой — действие осуществляется медицинскими работниками или при обширном покрытии тела человека подкожно-жировой клетчаткой.
Укол в плечо ставится чаще всего, практически не вызывает боли и кровоизлияний. Для введения иглы в бедро слегка натягивают кожу, чтобы острие не попало в глубокие ткани.
Чтобы выбрать места для проколов, лучше проконсультироваться с терапевтом или медицинской сестрой. Самостоятельно делать выбор нельзя.
Забор лекарства
Чтобы препарат оказал эффект, его необходимо правильно набрать при помощи шприца. Верхнюю часть стеклянной ампулы спиливают посредством специального приспособления, содержащегося в упаковке. Аккуратно надламывают ампулу, чтобы она не лопнула. Иглу опускают внутрь, набирают необходимое количество средства.
Шприц переворачивают кверху иглой, слегка постукивая по основанию, чтобы поднялись пузырьки воздуха. Надавливают на поршень до тех пор, пока не выступит несколько капель лекарственного средства. Это необходимо, чтобы устранить воздух, который может вызвать эмболизацию сосудов при проникновении в них. После проведения этих действий можно ставить подкожные инъекции.
Как сделать укол
Человеку, имеющему опыт в постановке уколов, разрешается сделать подкожно самому себе инъекцию. Чтобы правильно делать подкожные инъекции, необходимо предварительно обработать области проникновения иглы с помощью бактерицидного средства. Для этого применяют перекись водорода, спирт 70%, водку, Мирамистин и любые другие растворы, устраняющие все бактерии на поверхности кожи.
Сначала обрабатывают обширный участок кожи первой ватой, после чего берут вторую для дезинфекции только места введения иглы. Для этого вату смачивают в растворе, протирают ею поверхность кожи.
Какие по Вашему мнению наиболее важные факторы при выборе медицинского учреждения?
- Доверие к врачу 72%, 368 368 — 72% из всех
- Современное оборудование 15%, 75 75 — 15% из всех
- Советы знакомых 5%, 25 25 — 5% из всех
- Стоимость услуг 4%, 20 20 — 4% из всех
- Близкое расположение к дому 4%, 19 19 — 4% из всех
- 7 — 1% из всех
После этого ее перекладывают в лоток для использованных инструментов.
Несмотря на то, что при подкожной инъекции техника введения лекарства простая, и некоторые люди путают ее с внутримышечной, важно правильно поставить укол, чтобы не повредить мягкие ткани и сосуды. Если человек не уверен в своих действиях, следует предварительно изучить инструкцию, как правильно сделать укол самостоятельно, или проконсультироваться у врача.
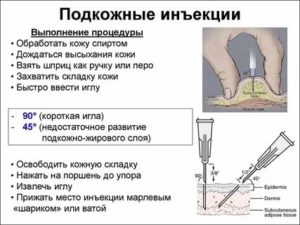
Техника выполнения подкожной инъекции осуществляется в несколько этапов:
- Чисто вымытыми руками кожу оттягивают в сторону. Делают это не слишком сильно, чтобы не появились в дальнейшем синяки.
- Угол наклона при инъекциях составляет 45°, это не позволяет повредить мышечную, нервную, сосудистую ткань. Подкожную инъекцию выполняют на глубину до 1,5 см под кожу.
- Надавливают на поршень шприца медленно, чтобы лекарство постепенно распределилось в области между кожей и мышцами.
- Сверху на иглу под кожей накладывают спиртовой ватный тампон, постепенно вынимая острие наружу.
- Затем прикладывают сухую вату и слегка сдавливают кожу. Это необходимо для устранения кровотечения и выхода лекарства через отверстие.
- Все расходные материалы, которые соприкасались с тканями человека, выбрасывают в лоток с отработками.
- После того как подкожный укол сделан, следует повторно вымыть руки с бактерицидным мылом, чтобы на них не осталось биологических жидкостей человека.
Алгоритм выполнения подкожной инъекции должен осуществляться по всем правилам, тогда риск негативного воздействия на организм резко снижается. Пациентам следует помнить, что эффект от лекарственного препарата должен наступить в течение 20-30 минут. После инъекции нужно полежать или посидеть, чтобы самочувствие не ухудшилось.
Особенности введения масляных растворов
Если пациенту назначен масляный раствор, его категорически не рекомендуется вводить внутривенно. Масляное средство распространится по сосудам, закупорив наиболее мелкие из них. Это вызовет гипоксию, некроз органов. В результате у пациента начинается приступ удушья с последующим летальным исходом. Поэтому необходимо колоть внутрикожные инъекции.
Чтобы не появились уплотнения под кожей, рекомендуется придерживаться следующих правил подкожного введения лекарственных средств:
- ампулу, содержащую препарат, нагреть до температуры не более +38°C;
- при введении иглы можно слегка натянуть поршень на себя, чтобы убедиться, что в шприц не поступает кровь;
- подкожный путь введения осуществлять по тем же правилам;
- после введенной инъекции подкожно наложить согревающий компресс.
Чтобы исключить риск опасных побочных эффектов, не рекомендуется сделать самому себе укол. Медицинские работники выполнят подкожное введение лекарственных средств без риска эмболизации.
Как колоть инсулин
Инсулин — препарат, который нормализуют гормональный баланс в организме, устраняя повышенное количество глюкозы в крови. Он используется при лечении сахарного диабета. Это средство можно вводить в стенки брюшины, плечо, бедро.
Как делать укол подкожно, в первый раз должен показать лечащий врач. После этого пациент может осуществлять инъекции самостоятельно. Следует строго соблюдать дозировку, не превышая назначенную врачом. Чтобы исключить вероятность возникновения болевого ощущения и синяков, делать инъекции человеку необходимо в новом месте.
Вводить инъекции в руку или другую часть тела необходимо по тем же правилам, что и любые другие подкожные уколы. Только иглу вставлять до упора. Для каждой процедуры использовать только стерильные шприц и иглу.
Какие ошибки нельзя допускать
Чтобы не развились осложнения у человека, делать уколы следует правильно, не допуская ошибок. Запрещается:
- использовать отработанный материал повторно, в т. ч. шприц;
- пропускать любой этап из алгоритма;
- ставить уколы в одном и том же месте;
- нельзя при проведении процедуры вводить шприц с длинной иглой глубоко в ткани;
- осуществлять инъекции лицам, не имеющим соответствующего опыта и навыков.
Любое осложнение — повод обратиться к специалистам для предупреждения риска некроза тканей и органов. Своевременное оказание первой помощи позволит избежать бактериальной инфекции, внутренних кровотечений, повреждения нервной ткани и других последствий.
Источник: https://Ukol.expert/vidyi/podkozhnaya-inektsiya
Подкожная инъекция
Подкожная инъекция — способ введения лекарственных средств, при котором лекарственный препарат попадает в организм путем введения инъекционного раствора через шприц в подкожную клетчатку.
При проведении подкожной инъекции лекарственного препарата поступает в кровоток путем всасывания лекарственного средства в сосуды подкожной клетчатки.
Обычно большинство лекарств в виде растворов хорошо всасываются в подкожной клетчатке и обеспечивают относительно быстрое (в течение 15-20 минут) всасывание в большой круг кровообращения.
Обычно действие препарата при подкожном введении начинается медленнее, чем при внутримышечном и внутривенном введении, но быстрее, чем при пероральном применении. Чаще всего вводятся подкожно препараты, которые не имеют местной раздражающего действия, и хорошо всасываются в подкожной жировой клетчатке.
Исключительно подкожно или внутривенно проводится введение гепарина и его производных (в связи с образованием гематом в месте введения). Подкожная инъекция применяется при необходимости введения в мышцу как водного, так и масляного раствора лекарственных препаратов, или суспензии, в объеме не более 10 мл (желательно не более 5 мл). Подкожно также проводятся прививки против инфекционных заболеваний путем введения в организм вакцины.
Применение
Подкожная инъекция является достаточно распространенным видом парентерального введения лекарств в связи с хорошей васкуляризацией подкожной клетчатки, способствует быстрому всасыванию лекарственных препаратов; а также в связи с простотой техники введения, что позволяет применять этот способ введения лицам без специального медицинского подготовки после усвоения соответствующих навыков. Чаще всего самостоятельно больные проводят в домашних условиях подкожные инъекции инсулина (часто с помощью шприц-ручки), может также проводиться подкожное введение гормона роста. Подкожное введение может применяться также для ввода масляных растворов или суспензий лекарственных веществ (при соблюдении условия непопадания масляного раствора в кровоток). Обычно подкожно лекарства вводятся, когда нет необходимости получить немедленный эффект от введения препарата (всасывания лекарственного средства при подкожной инъекции проходит в течение 20-30 минут после введения), или когда необходимо создать своеобразное депо препарата в подкожной клетчатке для поддержания концентрации лекарственного средства в крови на постоянном уровне длительное время. Подкожно также вводятся растворы гепарина и его производных в связи с образованием гематом в месте введения при внутримышечных инъекциях. Подкожно также могут вводиться препараты для местной анестезии. При подкожном введении рекомендуется вводить лекарственные препараты в объеме не более 5 мл во избежание перерастяжения тканей и образование инфильтрата. Не вводятся подкожно препараты, имеющие местно раздражающее действие и могут вызвать некрозов и абсцессов в месте введения. Для проведения инъекции необходимо наличие стерильного медицинского оборудования — шприца, и стерильной формы лекарственного препарата. Внутримышечно лекарственные средства могут вводиться как в условиях лекарственного заведения (стационарных и поликлинических отделений), так и в домашних условиях, пригласив медицинского работника домой, а при оказании экстренной медицинской помощи — и в машине скорой помощи.
Техника выполнения
Подкожная инъекция чаще всего проводится в наружную поверхность плеча, передньозовнишню поверхность бедра, подлопаточную участок, боковую поверхность передней стенки живота и участок вокруг пупка. Перед подкожной инъекцией лекарственный препарат (особенно в виде масляного раствора) необходимо разогреть до температуры 30-37 ° C.
Перед началом инъекции медицинский работник обрабатывает руки дезинфицирующим раствором и одевает резиновые перчатки. Перед введением препарата место инъекции обрабатывают антисептическим раствором (чаще всего — этиловым спиртом).
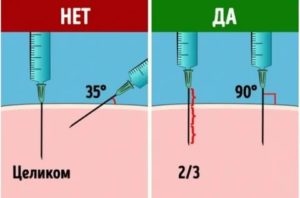
Перед проведением инъекции кожа в месте прокола берется в складку, и после этого игла устанавливается под острым углом к поверхности кожи (для взрослых — до 90 °, для детей и людей со слабо выраженным подкожным жировым слоем введение под углом 45 °).
Игла шприца после прокола кожи вводится в подкожную клетчатку примерно приблизительно на 2/3 длины (не менее чем на 1-2 см), для предотвращения поломки иглы рекомендуется оставить над поверхностью кожи не менее 0,5 см иглы.
После прокола кожи перед введением препарата необходимо оттянуть поршень шприца назад для проверки попадания иглы в сосуд. После проверки правильности нахождения иглы препарат вводится под кожу в полном объеме. После окончания введения препарата место инъекции повторно обрабатывают антисептиком.
Преимущества и недостатки подкожного применения лекарственных средств
Преимуществами подкожного применения лекарственных средств является то, что действующие вещества при введении в организм не меняются в месте контакта с тканями, поэтому подкожно можно применять лекарственные средства, которые разрушаются под действием ферментов пищеварительной системы.
В большинстве случаев подкожное введение обеспечивает быстрое начало действия лекарственного средства. При необходимости пролонгированного действия препараты обычно вводятся подкожно в виде масляных растворов или суспензий, нельзя делать при внутривенном введении.
Некоторые лекарственные препараты (в частности, гепарин и его производные) не могут вводиться внутримышечно, а только внутривенно или подкожно.
На скорость всасывания препарата не влияет прием пищи и значительно меньше влияют особенности биохимических реакций организма конкретного человека, прием других препаратов, и состояние ферментативной активности организма. Подкожная инъекция относительно проста в исполнении, что делает возможным осуществление этой манипуляции при необходимости даже неспециалисту.
Недостатками подкожного применения является то, что часто при введении лекарственных средств внутримышечно наблюдается болезненность и образование инфильтратов в месте введения (реже — образование абсцессов), а при введении инсулина также может наблюдаться липодистрофия.
При плохом развитии кровеносных сосудов в месте введения скорость всасывания препарата может снижаться.
При подкожном введении лекарств, как и при других видах парентерального применения лекарственных препаратов, существует риск инфицирования пациента или медицинского работника возбудителями инфекционных заболеваний, передающихся через кровь.
При подкожном введении увеличивается вероятность побочного действия лекарств в связи с большей скоростью поступления в организм и отсутствием на пути следования препарата биологических фильтров организма — слизистой оболочки желудочно-кишечного тракта и гепатоцитов (хотя и ниже, чем при внутривенном и внутримышечном применении) .. При подкожном применении не рекомендуется вводить более 5 мл раствора однократно в связи с вероятностью перерастяжение мышечной ткани и уменьшения вероятности образования инфильтрата, а также препараты, имеющие местно раздражающее действие и могут вызвать некрозов и абсцессов в месте введения.
Возможные осложнения подкожной инъекции
Наиболее частым осложнением подкожной инъекции является образование инфильтратов в месте инъекции. Обычно инфильтраты образуются при введении препарата в место уплотнения или отека, образовавшийся после предыдущих подкожных инъекций.
Инфильтраты также могут образовываться при введении масляных растворов, не подогревались до оптимальной температуры, а также при превышении максимального объема подкожной инъекции (не более 5 мл одномоментно).
При появлении инфильтратов рекомендуется наложить на место образования инфильтрата зигиваючий полуспиртовые компресс или гепаринов мазь, нанести на пораженный участок йодную сетку, провести физиотерапевтические процедуры.
Одним из осложнений, которые возникают при нарушении техники введения препарата, является образование абсцессов и флегмон. Эти осложнения чаще всего возникают на фоне неправильно пролеченных постинъекционный инфильтратов, либо при нарушении при проведении инъекции правил асептики и антисептики.
Лечение таких абсцессов или флегмон проводится врачом-хирургом.
При нарушении правил асептики и антисептики при проведении инъекций имовине заражения больных или медработников возбудителями инфекционных заболеваний, передающихся через кровь, а также возникновения септической реакции вследствие бактериального инфицирования крови.
При проведении инъекции тупой или деформированной иглой вероятно образование подкожных кровоизлияний. При возникновении кровотечения при проведении подкожной инъекции рекомендуется к месту инъекции приложить ватный тампон, смоченный спиртом, а позже — полуспиртовые компресс.
При неправильном выборе места инъекции при подкожном введении препаратов может наблюдаться повреждения нервных стволов, которое чаще всего наблюдается в результате химического поражения нервного ствола, когда близко от нерва создается депо лекарственного препарата. Это осложнение может привести к образованию парезов и параличей. Лечение данного осложнения проводится врачом в зависимости от симптомов и тяжести данного поражения.
При подкожном введении инсулина (чаще при длительном введении препарата в одно и то же место) может участок липодистрофии (участок рассасывания подкожной жировой клетчатки). Профилактикой данного осложнения является чередование мест инъекций инсулина и введение инсулина, который имеет комнатную температуру, лечение заключается во введении в участках липодистрофии по 4-8 ЕД суинсулин.
При ошибочном введении под кожу гипертонического раствора (10% раствора хлорида натрия или хлорида кальция) или других местно раздражающих веществ, может наблюдаться некроз тканей.
При появлении данного осложнения рекомендуется обколоть пораженный участок раствором адреналина, 0,9% раствором хлорида натрия и раствором новокаина.
После обкалывание места инъекции накладывается давящая сухая повязка и холод, а позже (через 2-3 суток) прикладывается грелка.
При использовании иглы для инъекций с дефектом, при чрезмерно глубоком введении иглы в подкожную клетчатку, а также при нарушении техники введения препарата может наблюдаться поломка иглы. При данном осложнении необходимо постараться самостоятельно получить обломок иглы из тканей, а при неудачной попытке обломок удаляется хирургическим способом.
Очень тяжелым осложнением подкожной инъекции является медикаментозная эмболия.
Это осложнение возникает редко, и связано с нарушением техники проведения инъекции, и возникает в тех случаях, когда медработник при проведении подкожной инъекции масляного раствора лекарственного препарата или суспензии не проверит положения иглы и возможность попадания данного лекарственного препарата в сосуд. Это осложнение может проявляться приступами одышки, появлением цианоза, и часто заканчивается смертью больных. Лечение в таких случаях симптоматическое.
Источник: https://info-farm.ru/alphabet_index/p/podkozhnaya-inekciya.html







