Боль после катетера при мочеиспускании
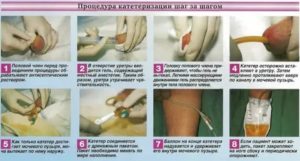
Сегодня утром брали мочу катетером. После этого боль ужасная при мочеиспускании… Может что повредили… Жуткая боль(( И с кровью
Почему появилась боль после катетера при мочеиспускании?
Установку катетера можно перетерпеть, главное — нельзя себя настраивать, что будет больно. Иначе так и произойдет.
У женщин перед и после родов данная процедура производится очень часто, так как родильный процесс приводит к нарушению мочеиспускания.
Катетер извлекается сразу после опорожнения мочевого пузыря, но на этом дискомфортные ощущения не заканчиваются, о чем редко предупреждают медики.
Существуют неприятные последствия катетеризации. Одним из них является боль после катетера. Ее интенсивность варьируется от едва выраженной до очень сильной, мешающей естественному опорожнению.
Иногда боль невозможно терпеть без обезболивающих препаратов, появляется страх посещения туалета.
Такая болезненность – следствие вмешательства в уретру извне, в норме она проходит спустя сутки после процедуры.
Сила боли зависит не только от индивидуальных особенностей организма, но также от профессионализма медсестры, которая устанавливала катетер. Также непосредственное влияние на ощущения оказывает страх, боязнь того, что будет больно.
Кровь и сильная боль после катетеризации свидетельствует о механическом повреждении.
Если уретра была травмирована трубкой, то при мочеиспускании болезненность будет сильная, поскольку моча содержит соли, а, соответственно, раздражает рану. Но повреждение быстро заживает. Если же кровь в урине появляется на протяжении продолжительного времени, более 3 дней, то стоит посетить врача. Возможно проблема намного серьезнее.
Как известно, боль при мочеиспускании у женщин является наиболее распространенным симптомом заболеваний мочеполовой выделительной системы:
- инфекций, передающихся половым путем (гонореи, уреаплазмоза, хламидиоза);
- мочекаменной болезни;
- воспалительных заболеваний.
Стоит отметить, жжение при мочеиспускании у женщин в данном случае зачастую сопровождается зудом во влагалище и частыми позывами в туалет. Боль после мочеиспускания у женщин также является тревожным симптомом, никак не относящимся к норме.
При появлении рези при мочеиспускании у женщин следует немедленно обратиться к врачу, который назначит соответствующее лечение.
Лечение боли при мочеиспускании у женщин
Многие пациентки, столкнувшиеся с подобной симптоматикой, задаются вопросом: а как лечить боль при мочеиспускании у женщин? Давайте разберемся.
Для того, чтобы лечение болей при мочеиспускании у женщин было адекватным, необходимо определить их характер и наличие сопутствующих патологических признаков.
Так, например, боль при мочеиспускании, сопровождаемая зудом и жжением в половых органах, а также частыми позывами в туалет, может говорить об инфекционном или воспалительном процессе в организме, требующем немедленного врачебного вмешательства. Здесь не может быть и речи о лечении жжения при мочеиспускании у женщин в домашних условиях.
Эндометрит, вагинит и сальпингит подразумевают лечение рези при мочеиспускании у женщин противовоспалительными и антибактериальными средствами, подобранными в индивидуальном порядке. В основе же лечения гонореи лежит рациональное использование препаратов пенициллинового ряда, иммунотерапия и местное лечение. Естественно, назначать подобное лечение может только врач.
Лечение народными средствами
Помимо медикаментозной помощи существуют простые и действенные средства народной медицины, помогающие облегчить боль при мочеиспускании. В данном случае лечение народными средствами боли при мочеиспускании у женщин подразумевает использование трав:
- Медвежьи ушки. Для приготовления отвара берется столовая ложка травы, заливается стаканом кипятка, настаивается на водяной бане полчаса, процеживается, охлаждается, доливается кипяченой водой до получения первоначального объема. Отвар употребляется по половине стакана трижды в день
- Брусничные листья. Отвар готовится следующим образом. Столовая ложка брусничных листьев заливается полулитром теплой воды и оставляется на 30-40 минут. Затем настой доводится до кипения и уваривается не менее 15 минут. Причем объем жидкости в данном случае должен уменьшиться не меньше, чем вдвое. Готовый отвар оставляется остужаться при комнатной температуре и процеживается. Употребляется средство трижды в день по одной столовой ложке при цистите.
- Укропные семечки. Для приготовления настоя берется столовая ложка семечек укропа, засыпается в термос, заливается стаканом горячей воды и оставляется на 15 минут. Употребляется по 100 грамм трижды в день для уменьшения болей в конце мочеиспускания.
Причины боли
Как правило, причины боли при мочеиспускании у женщин кроются в воспалительных или инфекционных процессах мочеполовой системы, обусловленных наличием следующих заболеваний:
- камней в мочевом пузыре, образующихся в результате кристаллизации минералов в моче;
- вагинита (воспаление влагалища);
- цистита (воспаление мочевого пузыря);
- хламидимоза (инфекционного заболевания, передающегося половым путем);
- вульвовагинита (дрожжевой инфекции влагалища и вульвы);
- герпетическими инфекциями (называются также как причины рези при мочеиспускании у женщин);
- раздражением вагинальной ткани, вызванным средствами личной гигиены, принятием ванн, тесным нижним бельем из синтетики.
Боль с кровью
Появление крови в моче носит название «гематурия». Несмотря на то, что причины возникновения означенной патологии различны и могут указывать на множество заболеваний, в большинстве случаев, боль при мочеиспускании с кровью у женщин указывает на наличие цистита.
Источник: https://UziMaster.ru/bol-posle-katetera-pri-mocheispuskanii/
Повышение температуры после урологического катетера
Чтобы подобрать эффективную методику лечения, важно определить факторы, которые стали причиной формирования патологии. В данном случае можно выделить следующие:
- Нарушение асептики при проведении хирургических вмешательств в области малого таза.
- Резкие движения при установке катетера, что может повредить слизистую пузыря. Это и провоцирует развитие патологии.
- Длительное нахождение катетера в мочевом пузыре: трубка давит на стенки мочевого пузыря и мочеточника, что способно спровоцировать некроз тканей. Кроме того, наличие катетера всегда повышает риск инфицирования.
- Встречаются единичные случаи травмирования мочевого пузыря во время сложных родов.
- Наличие гнойных очагов в области малого таза. Дело в том, что гной имеет способность растворять практически любые ткани. За счет этого он легко проникает между связками и мышцами, достигая соседних органов и вызывая их воспаление.
- Травмы, полученные в результате автокатастроф и падений.
Как правило, в результате травмирования стенок мочевого пузыря возникает дефект. Присоединение инфекции наблюдается позже. При этом проникает она через ток крови или по лимфатической системе. Иными словами, при наличии «стерильной» травмы пузыря, возникшей, например, во время операции, любое воспаление может стать причиной инфицирования очага.
Симптоматика патологии
Клиника патологии напрямую зависит от причины или вида травмирующего фактора. Наиболее часто отмечаются следующие симптомы заболевания:
- учащение мочеиспускания;
- выраженная болезненность;
- примеси крови или изменение цвета мочи на розовый;
- гипертермия;
- неприятные ощущения в нижней части живота;
- боль, иррадиирущая в пах и половые органы.
Цистит, спровоцированный травмой, имеет острое или хроническое течение. В первом случае пациента беспокоят боли, тяжесть, жжение во время опорожнения мочевого пузыря, примеси крови и хлопья, гной в моче. При остром течении уже на следующий день после возникновения травмирующего фактора появляются первые жалобы.
ПОДРОБНОСТИ: Как вставлять катетер урологический мужской
В зависимости от характера травмирующего фактора меняется и внешний вид мочи.
Если причиной патологии является травма, сразу после ее возникновения в моче появляются следы крови, а боль беспокоит после наполнения пузыря.
В результате присоединения инфекции появляются примеси гноя, повышается температура тела, нарастают боли внизу живота, а также во время мочеиспускания.
Если же причиной патологии стала неправильная катетеризация, то сразу после его удаления больной ощущает выраженные боли при попытке опорожнить мочевой пузырь. Как правило, инфекция начинает развиваться задолго до удаления катера, поэтому примеси крови и хлопья гноя появляются сразу.
Некоторые особенности течения имеются у мужчин и у женщин. У мужчин особенно выражена болезненность во время мочеиспускания, тогда как у женщин чаще отмечаются постоянные боли внизу живота. Они могут иррадиировать в поясницу, паховую область, во внутреннюю поверхность ноги и так далее. У пациентов преклонного возраста на фоне выраженной болезненности может сформироваться задержка мочи.
В некоторых случаях цистит обретает хроническую форму. Он развивается в результате преждевременно законченного лечения либо в тех случаях, когда после вмешательства назначались антибиотики, тормозящие развитие осложнений.
В большинстве случаев хроническая форма травматического цистита протекает с болями внизу живота, усиливающими во время мочеиспускания, появлением примесей крови, за счет чего моча становится мутной и обретает розовый оттенок.
В период обострения появляются симптомы острого цистита, но не исключено длительное течение патологии без рецидивов. Поэтому очень важно вовремя выявить такое осложнение, как цистит, и лечить его только под контролем специалиста.
Диагностика заболевания
Острый цистит диагностируется достаточно просто. Наличие характерных симптомов позволяет уже в результате опроса пациента поставить предварительный диагноз.
Но план лечения после этого составлять нельзя. Дело в том, что он должен быть направлен на устранение причины патологии. В данном случае, ей является травма.
Соответственно, только после устранения травмирующего фактора можно будет вылечить цистит.
Для подтверждения травматического цистита назначается лабораторный анализ мочи. Как правило, выявляется белок, лейкоциты и эритроциты. Далее проводится ультразвуковое исследование или иной метод диагностики, например, МРТ или КТ. Особенно показательной является цистоскопия, позволяющая рассмотреть стенки пузыря и выявить проблему.
ПОДРОБНОСТИ: Катетер фолея как поставить — Почки
Как лечить цистит после хирургии и катетера
Только после того, как будет определена причина патологии и сделан посев с целью выявления патогенной флоры, назначается лечение.
В том случае, если имеется травма инородным предметом, например, возникшая в результате продвижения камня или в ходе оперативного вмешательства, требуется оценить масштабы повреждения.
В некоторых случаях требуется проведение операции, которая позволит устранить дефект тканей. После этого назначается лекарственная терапия.
Если причиной является неправильно установленный катетер, следует удалить его и провести адекватную лекарственную терапию. Обязательными являются антибактериальные, противовоспалительные, обезболивающие препараты. Если результаты посева не готовы, назначаются антибиотики широкого спектра действия. Для ускорения процесса регенерации рекомендуется параллельно использовать физиолечение.
В том случае, если имеет место острый цистит с выраженным выделением крови, следует в экстренном порядке провести диагностику патологии и выбрать тактику.
Особенно это касается автотравм и падений, когда повышается вероятность разрыва стенок органа. При небольших повреждениях жалобы больного могут ограничиваться наличием крови в моче и болями внизу живота.
Но если вовремя не провести лечение и не устранить причину, происходит присоединение инфекции и ухудшение состояния.
Особенно важно запомнить, что цистит, вызванный травмой, нельзя лечить самостоятельно. Никакие народные рецепты не помогут устранить причину патологии и нормализовать работу органа. Поэтому при первых признаках заболевания следует показаться врачу и пройти тщательное обследование. Только после этого будет назначено лечение.
Схема терапии включается четыре основных направления:
- Превентивные меры — перед проведение цистоскопии, оперативного вмешательства или постановки катетера пациенту назначается профилактика антибиотиками. Антисептики выписываются за 3-4 дня до вмешательства. Лекарств продолжают пить и после проведения хирургии. Эта мера предотвращает длительное и проблематичное лечение инфекционного послеоперационного цистита.
- Основная терапия — проводится, если несмотря на предпринятые меры диагностируется воспаление мочевого пузыря. Больному оказывается быстрая помощь в нормализации мочеиспускания, снятию болевого синдрома и устранению присутствующей инфекции. Традиционно используют: спазмолитики, антибиотики и уросептики, диуретики.
- Восстанавливающая терапия — в период реабилитации проводят сеансы физиопроцедур. Медикаментозное лечение послеоперационного цистита у женщин и мужчин ничем не отличается. Обязательно выписывают фитопрепараты и растительные уросептики. При ослабленном иммунитете рекомендован временный (до 3 месяцев) прием стимуляторов.
- Поддерживающее лечение — в некоторых случаях потребуется проведение дополнительной гормонзамещающей терапии. Длительный цистит после перенесенной операции по удалению матки вызван изменениями в женском организме.Сбои в гормональном фоне отражаются на состоянии слизистой. Чтобы держать воспаление под контролем нужен пожизненный прием лекарственных препаратов, содержащих эстроген.
ПОДРОБНОСТИ: Основные детские болезни и урология у детей, как лечить
Прогноз осложнений мочевого пузыря после хирургии
Согласно урологической статистике в послеоперационный период циститы возникают у каждой третьей женщины. Вероятность воспаления мочевого пузыря у мужчин существенно ниже. Малоинвазивная и полостная хирургия в области малого таза несёт риск заражения оперируемого органа, а также смежных отделов.https://www..com/watch?v=8IcjTkNs6Eo
Инфекционные осложнения возникают после:
- абортов;
- удаления яичников, матки;
- проведения ТУР, лапароскопии и лазерной операции по иссечению аденомы;
- вследствие цистоскопии, забора образцов ткани для биопсии, при подозрении на онкопроцессы;
- катетеризации.
Источник: https://bolezni-pochek.ru/kateter/povyshenie-temperatury-posle-urologicheskogo-katetera/
Катетер Фолея для раскрытия шейки матки

Иногда для стимуляции родов используют катетер Фолея. Как проводится установка и возможны ли осложнения?
Что собой представляет катетер Фолея
Данный прибор похож на трубочку, с одного конца которой крепится баллончик, с другой — приспособление для ввода жидкости с надежным клапаном. Он выполнен из качественного материала. Гладкая поверхность обеспечивает быструю установку и безопасность. Медики утверждают, что процедура безболезненная. По сравнению с родами, конечно, но все равно неприятная.
Разновидности
Катетер Фолея бывает разных размеров и способов применения. По функциональности различают:
Сокращения в таблице: G — размер;ID — диаметр внутренний (мм);OD — диаметр наружный (мм);V — объём (мл/см3);L — длина (мм);цвет — цветовая маркировка;номер.
У каждого врача, который сталкивается с применением катетера, находятся специальные таблички, где указаны — размеры приборов, диаметры внутри и снаружи, объем, длина, номер изделия и цвет патрубка.
Для ускорения родов применяется женский тип двухходовой.
Значится в таблицах он под номером 18 с красным наконечником. Подобрать правильно может только врач. В домашних условиях, без ведома специалиста, использовать категорически запрещено.
Латексные
Прочные и устойчивые, очень гибкие. Некоторые пациенты предпочитают именно этот материал, он более комфортный, но может вызывать аллергическую реакцию.
Силиконовые
Не вызывает негативной реакции организма. Силикон используется в медицине уже очень давно и зарекомендовал себя, как незаменимый материал. Катетеры прочные и не поддаются разрушению от внешнего воздействия даже при перепаде температур.
Силиконовые, покрытые серебром
Подходят для длительного применения, имеют антисептические свойства. Не вызывают аллергии и воспалительных процессов.
В каких случаях применяют катетер Фолея
Применяют обычно в таких случаях:
- Срок беременности прошел, а роды не начались в течение 10 дней.
- Нарушена сердечная деятельность роженицы.
- Гестоз.
- Присутствуют тяжелые эндокринные заболевания.
- Физическое истощение будущей матери.
- Схватки давно длятся, а матка не раскрывается.
- Околоплодные воды отходят раньше времени.
- Слабые схватки.
- Плод больше нормы.
- Гипертензия у роженицы.
- Повышенное количество околоплодных вод.
- Плод в утробе не один.
Так же применяют катетер, если для другой стимуляции родов имеются противопоказания.
Как проводится постановка катетера?
Устанавливается прибор исключительно в стационарных условиях врачом-специалистом. Процедура проводится быстро, но чаще болезненно. Действует врач строго по инструкции и придерживается следующих этапов:
- Принимается решение для установления катетера, учитывая все риски.
- Влагалище обеззараживается.
- Применяются зеркала, обязательно стерильные.
- Проводится непосредственно установка. Сквозь зев матки, прибор вставляется так, чтобы баллончик располагался чуть выше входа.
- Затем с помощью шприца закачивается вода в количестве 10 мл. Балончик раздувается и начинает давить, стимулируя родовую деятельность. Чаще всего данной манипуляции оказывается недостаточно.
- Тогда врач вводит дополнительно физраствор в плодный пузырь.
- Внешняя часть катетера крепиться к бедру, например, медицинским пластырем.
- Устанавливается катетер не более, чем на сутки. Если в течении данного времени не происходит никаких изменений, дополнительно вводят стимулирующее вещество.
- Вытягивать самостоятельно катетер нельзя. Во-первых, неудобно, во-вторых, опасно, можно ненароком повредить матку или занести инфекцию.
После установления прибора, будущая роженица, как правило, находится под присмотром врачей. Иногда отпускается домой, если нет жалоб и причин удерживать ее.
Когда применение катетера противопоказано?
Противопоказаниями к применению являются:
- Плацента слишком низко находится.
- Инфекция во влагалище.
- Разрывы пузыря плода.
- Сильное внутреннее кровотечение в дородовой период.
- Вагинит.
- Цервит.
Чтобы не осложнять и без того нелегкую ситуацию, при наличии любой венерической инфекции, катетер тоже не устанавливается.
Как долго можно носить катетер Фолея
Зависит от того, как быстро начнет шейка матки открываться. Обычно ставят на несколько суток. Если в течении нескольких дней ничего не происходит, то меняют способ стимуляции родов. Вернее, катетер нужен для раскрытия матки, но если он не действует, то меняют тактику.
Катетер Фолея, как снять
Самостоятельно снимать или производить с катетером любые манипуляции запрещено. Когда матка начнет раскрываться он сам выпадет или его снимет врач. Чтобы катетер удалить, нужно из баллона убрать жидкость.
Затем зажимом вытянуть трубку, чтобы не занести инфекцию. После установки катетера женщине рекомендуется находиться в стационарном отделении больницы, чтобы все прошло под наблюдением врачей, без осложнений.
Катетер Фолея, через сколько после установки начнутся роды
Если женский организм полностью готов к родовой деятельности, то в течение нескольких часов начинаются схватки. Как правило, уходит около 6 часов для того, чтобы матка начала раскрываться. Ребенок может родиться быстро, но носить катетер приходится и дольше — от 8 до 12 часов, прежде чем это произойдет.
Как и чем промывать катетер Фолея
Несмотря на то, какой период времени будет стоять катетер, за ним нужен уход. В первую очередь, следует:
- Содержать кожу, к которой прикасается катетер в чистоте.
- Прикасаться к катетеру только чистыми руками.
- Не удалять самостоятельно.
- Следить за баллончиком, при любых отклонениях сообщать врачу.
- Носить качественное белье, лучше из хлопка.
- Смотреть, чтобы трубка не сжималась и не перегибалась.
- Пользоваться косметическими средствами и мылом в зоне установки катетера тоже не рекомендуется.
- После использования, катетер выбрасывается, он одноразовый.
Промывать катетер не нужно, он одноразовый, повторно не используется.
Установка прибора может спровоцировать жжение, боли в области спины и живота, высокую температуру или озноб. В таком случае не молчите, а обязательно сообщите врачу о своих ощущениях.
Выпал катетер Фолея, что делать
Бывают случаи, когда баллончик выпадает раньше времени, при этом должной стимуляции не произошло. Тогда врач меняет катетер или выбирает другой способ, как стимулировать родовую деятельность.
Как действовать при протекании катетера?
Если баллон не исправен и подтекает, его нужно заменить на новый. Иначе катетер не выполнит свою основную задачу и время будет потрачено зря. Эту процедуру проводит лечащий врач. Самому что-либо делать с катетером не рекомендуется.
Поэтому женщине советуют остаться в больнице, чтобы все непредвиденные ситуации решать на месте оперативно.
Многие женщины опасаются процедуры стимуляции родов катетером Фолея. Это напрасные опасения.
Врач предлагает только тот путь решения проблемы, который является оптимальным.
Какие осложнения могут возникнуть после установки катетера Фолея?
Серьезных нарушений или отклонений, катетер не вызывает. Могут возникать некоторые проблемы, например:
- Выпадение баллончика, когда он еще не начал выполнять свою функцию.
- Подтекание баллона.
- Начало родов до извлечения катетера.
- Повышенная болезненность при введении прибора.
Каждая проблема решается на месте. Иногда врач заменяет катетер или принимает решение вообще от него отказаться. Благо, что для более эффективной стимуляции родов существует много иных современных способов.
Подписывайся, комментируй, ставь палец вверх!
Источник: https://zen.yandex.ru/media/40nedel/kateter-foleia-dlia-raskrytiia-sheiki-matki-5e41018ad3f8624cf90d8fff
Постинъекционный флебит — лечение после катетера, капельницы
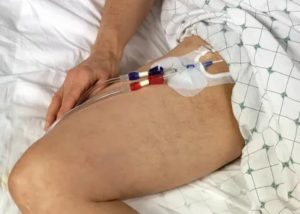
Внутривенные инъекции – это процедура, ежедневно проводимая десятки раз в большинстве медицинских учреждений. Даже такое простое вмешательство может вызвать ряд осложнений. Стоит рассмотреть, почему возникает постинъекционный флебит, каковы симптомы этого состояния, и какое лечение нужно проводить.
Почему возникает
Постинъекционный тромбофлебит – воспаление венозной стенки в результате неправильной постановки капельницы, катетера или другого внутривенного вмешательства. Спровоцировать флебит после инъекции может лекарственное вещество, которое было слишком быстро введено или на которое организм отреагировал слишком агрессивно.
Данному заболеванию присвоен код по МКБ-10 – «I80». Эти данные необходимы врачу для внесения информации в амбулаторную карту.
Постинъекционный флебит на руке может быть вызван следующими причинами:
- Механическое повреждение вены,
- Занесение инфекции,
- Несоблюдение стерильных норм для проведения манипуляции,
- Слишком широкая игла,
- Чрезмерно большой объем вводимого в вену препарата,
- Длительное пребывание катетера в вене,
- Высокая концентрация действующих веществ в растворе для инъекции.
Тромбофлебит – постинъекционное осложнение, возникающее на фоне образования кровяных сгустков из-за замедления кровотока в результате венозного воспаления. Во время прокола кожи и вен, реагируют нервные окончания. Они вызывают сокращение мышц сосудов, что также повышает риск тромбообразования.
На заметку!
Риск занесения инфекции через катетер выше при постановке капельниц дома, как при вызове скорой помощи, так и при самостоятельном выведении пациента из запоя.
Симптоматика
Постинъекционный флебит вены проявляется в течение нескольких часов или даже суток после вмешательства в венозное русло. Болезнь проявляется следующими симптомами:
- Утолщение вены в месте инъекции,
- Боль при попытке совершить действие,
- Отвердение мягких тканей в месте укола,
- При попытке прикоснуться возникает резкая пульсирующая боль,
- Место укола отекает,
- Гиперемия развивается через сутки.
Патологическому процессу подвергаются и окружающие ткани. Отек уменьшается только через несколько суток. Постепенно участок, где проводилась инъекция, становится бордовым, потом синеет.
Важно!
Если на этом этапе пациент не получит должной помощи, разовьются серьезные осложнения.
Через несколько суток постинфузионный флебит проявляется еще более агрессивными симптомами:
- Конечность перестает свободно разгибаться и сгибаться в суставе,
- Краснеет поверхность кожи,
- Повышается температура тела до критических отметок,
- Увеличиваются и становятся болезненными лимфатические узлы.
Если помощь не оказана, начинается инфильтрация сосудистых стенок. Происходит нагноение. В процесс вовлекаются близко расположенные артерии.
На заметку!
Лечение постинъекционного флебита в запущенной стадии проводится только хирургическим путем. Но своевременная терапия дает возможность избежать операции.
Визуально невозможно не заметить проявлений флебита после катетера или неудачного внутривенного укола. На фото можно увидеть, как выглядит данная патология.
Диагностические мероприятия
Если после инъекции возник тромбоз, важно незамедлительно посетить врача. Лечением сосудистых заболеваний занимается флеболог. Предварительный диагноз он сможет поставить уже после осмотра, но для подтверждения патологии и дифференцирования ее от других нарушений требуются следующие процедуры:
- Общий анализ крови,
- Анализ на свертываемость,
- Рентген конечности с постинъекционным флебитом,
- УЗИ вены в месте воспаления.
Тщательное обследование пораженной области тканей позволит врачу убедиться в правильности поставленного диагноза и подобрать адекватное лечение. Только грамотными терапевтическими методами можно предотвратить развитие тяжелых осложнений.
Принципы лечения
В большинстве случаев пациенты обращаются за помощью в начальных стадиях воспаления на фоне образования тромба. Благодаря этому можно применять консервативное лечение.
На заметку!
Чтобы не пришлось делать операцию, лечение следует начать в течение первых трех суток после начала постинъекционного флебита.
Тактика консервативного лечения
Начальные стадии постинъекционного тромбофлебита можно лечить медикаментозно. Вены восстанавливаются, если препараты правильно подобраны и применяются регулярно.
Цели медикаментозного лечения сводятся к следующему:
- Остановить воспалительный процесс,
- В случае проникновения инфекции нейтрализовать ее действие,
- Восстановить нормальную циркуляцию крови в конечности,
- Вернуть прежнее целостное состояние венозным стенкам.
Препараты, назначаемые для лечения постинъекционного флебита, помогают снизить вязкость крови, уменьшить воспалительный процесс и болевой синдром. Лечение на начальных этапах патологии заключается в применении следующих медикаментозных групп:
- Нестероидные противовоспалительные препараты (НПВС),
- Лекарства для укрепления венозной стенки и ускорения кровообращения,
- Антикоагулянты,
- Фибринолитики,
- Антибиотики.
Препараты могут применяться перорально, внутримышечно, внутривенно и даже эндолимфатическим способом. Последний метод позволяет быстро создать необходимую концентрацию лечебного вещества в пораженных тканях. НПВС можно использовать в виде гелей. Многие врачи советуют местно применять также Гепариновую и Троксевазиновую мазь.
Местные компрессы
Повысить эффективность общей терапии можно с помощью постановки компрессов. Для этой процедуры можно использовать следующие средства:
- Раствор коллоидного серебра,
- Мази на основе серебра (Аргедин),
- Гепарин,
- Спиртовые растворы.
Такие процедуры можно проводить, если воспалительный процесс начал спадать. Согревающие компрессы неприменимы, если патология протекает в острой форме.
На заметку!
Любые препараты с серебром в составе следует использовать при присоединении бактериальной инфекции, так как это вещество является мощным натуральным антибиотиком, к которому бактерии неспособны выработать резистентность.
Хирургическое лечение
Хирургическое вмешательство показано, если проведенная консервативная терапия оказалась малоэффективной. Операцию назначают и в случаях, когда пациент поздно обратился за помощью, и вена на конечности успела нагноиться. В таком случае хирургическое вмешательство нужно, чтоб сохранить человеку жизнь, так как проникновение гноя в кровь вызовет сепсис, и даже летальный исход.
Операция проводится под местным наркозом. Реабилитация после вмешательства занимает несколько недель. На этапе восстановления конечность необходимо обматывать эластичным бинтом. Большую часть времени конечность нужно поднимать на уровень тела.
На заметку!
В некоторых ситуациях врач может назначить физиотерапию. Однако такие процедуры не проводятся в острый период воспаления и после выполнения хирургических надрезов.
Своевременное лечение постинъекционного флебита позволяет избежать осложнений и спасти человеку жизнь. Чем раньше будет начата терапия – тем в большей безопасности будет пациент.
Источник: https://zaslonovgrad.ru/bolezni-nog/simptomy-i-lechenie-postinektsionnogo-flebita
Постинъекционный флебит: лечение, после катетера, капельницы, что делать
В отношении медикаментозного лечения в народе давно бытует мнение, что «одно лечим, другое калечим». И это действительно так, поскольку большинство лекарств имеют ряд побочных эффектов, пагубно влияющих на здоровье.
Даже, на первый взгляд, безобидное внутривенное введение лекарственных средств способно привести к воспалению вен. Данный воспалительный процесс носит название постинъекционный флебит.
Рассмотрим подробнее, что представляет собой патология, по какой причине воспаляются вены и какие терапевтические методы наиболее эффективны.
Постинъекционное воспаление вен: что это
Постинъекционный, или постинфузионный, флебит — это воспаление венозных стенок, являющееся осложнением внутривенной инъекции или инфузии.
Среди всех разновидностей сосудистой патологии постинъекционный флебит признан самой распространенной формой.
Введение лекарственного средства через вену вызывает спазм сосудов, провоцируя сужение венозного просвета, а также проникновение инфекции, и приводит к воспалению стенок вены.
Этот процесс сопровождается значительным замедлением кровообращения, ухудшением химических показателей состава крови, истончением тканей сосудистых стенок, формированием застойных явлений, обнаружением в плазме возбудителей инфекции.
Все это увеличивает риск появления кровяных сгустков, приводя к серьезному осложнению флебита – тромбофлебиту.
Для флебита, вызванного инфузией, характерны следующие виды:
- перифлебит — воспаление подкожных тканей в месте повреждения сосуда;
- панфлебит — поражение всех венозных слоев;
- эндофлебит — патологическое изменение внутренней сосудистой оболочки.
Обычно воспаление вен после инъекции локализуется на руках или нижней части ног, однако флебит может развиться на любом участке тела.
Причины воспаления стенок сосудов
Постинъекционный флебит образуется вследствие повреждения вены при внутривенном уколе или катетером, устанавливаемом для проведения инфузий.
Риск развития флебита зависит от множества факторов. Основными среди них являются следующие:
- размер (длина и диаметр) иглы, через которую вводили лекарство;
- использование низкокачественного сырья для изготовления катетера, шприцов;
- установка прибора (катетера) на длительное время;
- несоблюдение санитарных ном при проведении процедуры;
- игнорирование асептических правил;
- неправильно рассчитанная доза и высокая концентрация вводимого лекарственного средства;
- попадание инфекции (кандиды, стрептококки, стафилококки) из-за несоблюдения стерильности.
Кроме того, флебит вены на руке может быть вызван очень быстрым введением лекарственного препарата (особенно растворов кальция/калия хлорида, глюкозы, доксициклина гидрохлорида) или слишком концентрированного вещества.
После катетера, долгое время находящегося в вене, часты случаи попадания инфекции, что еще больше осложняет воспаление и течение флебита.
Согласно статистике развитие флебита на руке чаще всего спровоцировано самостоятельной установкой капельниц дома (при выведении пациентов из запоя, игнорировании стационарного лечения, во время срочной неотложной помощи и др.).
В группе риска также находятся люди с наркотической зависимостью, очень часто делающие инъекции в местах, далеких от стерильности.
В таких случаях процесс воспаления обычно начинается с поражения внутреннего слоя сосуда (эндофлебита) с дальнейшим прогрессированием патологии.
Как проявляет себя патология
Флебит после капельницы или катетеризации вен заявляет о себе в течение суток после осуществления процедуры и сопровождается следующими симптомами венозного воспаления:
- утолщение за счет скопления крови в месте укола и выпячивание вены наружу (проявляется через 2-3 часа после инъекции;
- боль при движении конечности;
- одеревенение (уплотнение) мягких тканей, обнаруживаемое при пальпации;
- появление резкой пульсирующей боли, отдающей в пальцы, плечо, бедро (в зависимости от того, куда делали уколы);
- отечность и припухлость области инъекции (появляется спустя несколько часов);
- покраснение пораженного места спустя 24 часа, в последующем – появление бордового оттенка и посинение;
- возрастание отечности на 2 сутки, опухание пораженной области, включая окружающие ткани.
Игнорирование выше указанных симптомов флебита приводит к тому, что на 3-4 сутки конечность перестанет сгибаться/разгибаться в коленном/локтевом суставе, развивается гиперемия и инфильтрация сосудистых стенок, увеличивается температура тела (спустя некоторое время может достичь 39-40°С).
В дальнейшем признаки венозного воспаления только усиливаются:
- воспаляются лимфатические узлы в области подмышек и локтей;
- образуется нагноение стенок сосудов, поражая близлежащие артерии.
При такой запущенной стадии флебита назначается операция по иссечению гноя.
Кроме того, постинфузионный флебит протекает на фоне общего недомогания, заметного снижения физической активности, ярко выраженного болевого синдрома.
Диагностические методы
При обнаружении выше указанных симптомов флебита стоит сразу же обратиться в лечебное учреждение. Лечением сосудистых патологий занимается врач флеболог.
Опытный специалист при тщательном визуальном осмотре, на основании жалоб пациента и наличия ярко выраженных признаков постинъекционного флебита сможет поставить диагноз.
Однако для установления точного диагноза при венозном воспалении (часто флебит путают с флегмоной конечностей) необходимы дополнительные обследования:
- общий анализ крови и мочи;
- исследование крови на свертываемость;
- рентгенография и УЗИ пораженного участка.
Выяснение полной клинической картины флебита поможет специалисту назначить своевременное и грамотное лечение, а пациенту избежать тяжелых осложнений венозного воспаления.
Способы лечения флебита
Лечение постинъекционного флебита в основном проводится с помощью консервативной терапии, однако в сложных случаях прибегают к более радикальным способам — хирургическому вмешательству.
Выбор метода лечения при флебите напрямую зависит от того, сколько времени прошло с момента обнаружения первых признаков венозного воспаления. Если пациент обратился ко врачу на 1-3 сутки с начала развития флебита, применяется медикаментозный способ лечения.
Во избежание осложнений воспаления венозных стенок (флегмоны/тромбоэмболии) лечение постинфузионного флебита проводится в условиях стационара под обязательным контролем сосудистого хирурга, особенно если обнаруживается острый период болезни.
Консервативное лечение при флебите назначается с целью антибактериальной обработки и дезинтоксикации пораженного места, а также купирования очага воспаления, усиления циркуляции крови и восстановления венозных стенок.
Для лечения постинъекционного флебита назначаются лекарственные препараты:
- нестероидные противовоспалительные средства — Ибупрофен, Бутадион, Нимесил и т.п.;
- ангиопротекторы, укрепляющие сосуды и усиливающие кровоток – Троксевазин, Гепарин;
- антикоагулянты непрямого действия для уменьшения вязкости крови и предотвращения образования тромбов — Аспекард, Варфарин;
- фибринолитики для растворения кровяных сгустков (при осложненном течении) – Урокиназа, Стрептокиназа;
- антибактериальные препараты — сульфаниламиды, тетрациклины, макролиды – для исключения риска заражения крови.
Лечение флебита с помощью выше обозначенных лекарственных средств осуществляется с помощью таблеток, препаратов местного применения (мазей/гелей/кремов), а также внутримышечных и внутривенных инъекций.
Если очень сильное воспаление при флебите, то прибегают к эндолимфатическому введению иглы катетера для ускорения лечебного действия препаратов.
В качестве местных лекарств для устранения флебита практикуют марлевые повязки с раствором серебра, гепариновой мазью, полуспиртовых компрессов.
При раннем обращении по пациента (на 1-2 сутки) по поводу флебита часто назначают физиотерапевтические процедуры. Однако при усилении воспаления вен (обычно на 3 сутки) гипертермические процедуры строго противопоказаны. Разрешается прикладывание холода на область повреждения.
При неэффективности медикаментозного лечения при флебите прибегают к хирургическому методу. Это происходит, когда пораженная область еще больше воспаляется, начинается нагноение и формирование кровяных сгустков.
Операция при флебите вен на руках выполняется в стационаре при местном обезболивании и сводится к удалению образовавшихся гнойников. Восстановительный период после подобной манипуляции длится около 2-3 недель.
Врачи рекомендуют на второй день после операции обматывать конечность эластичным бинтом, а также обеспечить покой и класть на возвышение пораженную руку (ногу).
Обратите внимание, что если сделан хирургический надрез, то физиотерапевтические процедуры для лечения воспаления вен на руках запрещены.
Игнорирование лечения постинфузионного флебита или самолечение недопустимо, так как возможно осложнение процесса воспаления, угрожающее смертью пациента.
Народные способы лечения
Для ускорения процесса выздоровления при постинъекционном флебите часто используют средства нетрадиционной медицины — мази и компрессы на основе компонентов растительного происхождения. Однако лечение воспаления сосудистых стенок можно осуществлять только после консультации с врачом и тестирования на отсутствие аллергической реакции.
Предлагаем воспользоваться самыми эффективными рецептами, купирующими венозное воспаление:
- Медовый компресс. Смажьте жидким медом область воспаления и обмотайте натуральной тканью (лен, ситец).
- Прикладывание капустного листа. Тщательно вымытый и ошпаренный кипятком капустный лист сомните, намажьте медом и приложите к месту воспаления. Зафиксируйте бинтом.
- Отвар из свекольной ботвы хорошо снимает воспаление. 50 г высушенного листа красной свеклы залейте 1 л кипящей воды. Дайте настояться в течение часа. Принимайте по утрам на голодный желудок по 150 мл настоя.
- Отвар из листьев смородины или рябины. Заваренное выше указанным способом сырье принимайте при венозном воспалении 2-3 раза в день по 100 мл.
Обратите внимание, что средства народной медицины при воспалении сосудистых стенок после инъекции являются дополнительными мерами профилактики и не способны заменить основное лечение флебита с помощью лекарственных препаратов.
Профилактические меры
От постинъекционной формы флебита не застрахован ни один пациент. Поэтому каждый человек должен ответственно относиться к состоянию своего здоровья и вести здоровый образ жизни.
Что делать, чтобы избежать образования флебита. Для профилактики сосудистых воспалений врачи рекомендуют следующие мероприятия:
- регулярные прогулки на свежем воздухе в любое время года;
- отказ от вредных привычек;
- ежедневные физические нагрузки (пробежки, гимнастические элементы, аэробная и кардионагрузка);
- соблюдение принципов правильного питания;
- исключение из рациона жирной, соленой, острой пищи;
- соблюдение режима дня (обязателен полноценный отдых и сон).
Если вы проходите лечение с применением внутривенных уколов и капельниц, смазывайте место введения иглы венотониками (Венорутон, Троксевазин и др.) для профилактики воспаления сосудистых стенок.
Помните о том, что флебит не прощает легкомысленного отношения. Поэтому при подозрении на венозное воспаление, сразу обращайтесь за помощью к специалистам. Вовремя принятые меры по устранению флебита гарантируют полное выздоровление.
Источник: https://krov.expert/zabolevaniya/postinektsionnyj-flebit.html







