Хемодектома шеи, сонной артерии, среднего уха (вагальная, каротидная): что это, симптомы, влияние на психику
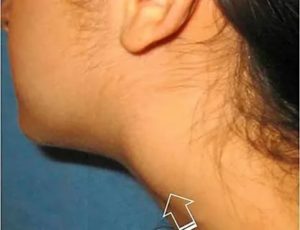
Хемодектомой называют редкое опухолевое новообразование на шее, которое располагается в районе разветвления сонной артерии.
В большинстве случаев патология имеет доброкачественный характер. Иногда опухоль приобретает симптомы малигнизации и способна давать метастазы. По статистике, рак выявляется в 5-25% всех случаев диагностирования хемодектомы.
Образование имеет округлую форму и рыхлую структуру. Его размер может варьироваться от 1,0 до 6,0 см. При разрезе доброкачественная хемодектома шеи имеет розовый или красный оттенок, а злокачественная — серый.
Формируется опухоль из клеток сонного гломуса, которые принимают участие в регулировании давления крови, а также углеводного обмена.
Чаще всего заболевание выявляется у женщин в возрасте 20-55 лет. Обычно опухоль развивается с одной стороны шеи, реже имеет множественные проявления.
При раковых новообразованиях происходит прорастание патологических клеток в мышечные слои сосудов, что приводит к потере эластичности и огрубению сонной артерии.
Классификация
В современной медицинской литературе хемодектому принято классифицировать по видам, локализации и размерам.
Исходя из степени распространения, новообразования разделяют на три типа:
- Небольшая опухоль. Её диаметр не превышает 2,50 см. Капсула плотно прилегает к стенкам сонной артерии.
- Средняя опухоль. Размеры могут достигать 5,0 см. Происходит прорастание хемодектомы в мышечные ткани артерии.
- Крупная опухоль. Достигает размера более чем 5,0 см в диаметре и спаивается со всех сторон с поверхностью сонной артерии.
С учётом особенностей развития выделяют следующие виды болезни:
- Каротидная хемодектома. Является наиболее распространённым вариантом новообразования. При её значительном увеличении в размерах происходит прорастание в район заднего парафарингеального пространства, вызывая неврологические отклонения и нарушение глотательной функции. Она не соединяется с мышцами и кожным покровом шеи, способна передвигаться лишь по горизонтальной оси.
- Хемодектома блуждающего нерва. Вырастает она из скопления нервных клеток. При разрастании может смещаться к основанию черепа или височной кости. Вагальная опухоль имеет сходные симптомы с каротидным видом и чаще всего локализуется выше угла нижней челюсти. При её пальпации чувствуется пульсация.
Иногда за медицинской помощью обращаются пациенты с нетипичной локализацией опухоли – на задней части шеи, в среднем ухе или надключичном пространстве.
Причины
На сегодняшний день точно установить причины, влияющие на образование хемодектомы, пока не удаётся. По мнению специалистов, основным провоцирующим фактором является наследственная предрасположенность, причём видоизменённый ген передаётся только по мужской линии. Именно по этой причине часто болезнь диагностируют у нескольких близких родственников.
Кроме того, риск появления опухоли на шее возрастает у группы лиц, которые часто подвергались излучению либо перенесли травмы головы или шеи.
Симптомы
На первоначальном этапе своего развития хемодектома не имеет ярко выраженных симптомов. Болезнь может протекать латентно в течении нескольких лет.
При увеличении в размерах основным её проявлением становится припухлость с одной стороны шеи. Именно в этот период больные чаще всего обращаются за медицинской помощью.
У каротидной хемодектомы не имеется чётких границ и контуров. На ощупь поверхность образования мягкая и гладкая.
Дальнейшее прогрессирование болезни характеризуется дискомфортом при поворачивании головы или глотании. Болевые ощущения могут быть как в районе проблемной области, так и отдавать в уши, лицо и голову. Нередкими являются головокружения.
На поздних стадиях проявляется ряд таких неврологических симптомов, как боль при пальпации, появление «мурашек» в глазах, общая слабость, перепады артериального давления, обморок.
У некоторых пациентов при каротидной хемодектоме возникает расстройство психики – онкофобия (боязнь раковых заболеваний).
При вагальном типе опухоли возможно смещение языка в сторону от центральной оси, изменение голоса, чувство присутствия инородного предмета в горле, при нажатии появляется сильный кашель. Если длительное время не заниматься лечением, то происходит атрофия мышц около проблемной области.
В случае перерождения в злокачественное образование процесс развития ускоряется. Происходит поражение находящихся рядом тканей, лимфатических узлов и отдалённых органов. Обычно это костные анатомические структуры и лёгкие.
Диагностика
Проведение диагностики хемодектомы должно проводиться комплексно. Врач изучает историю болезни, выслушивает жалобы пациента и проводит внешний осмотр. При подозрениях на образование опухолевых очагов назначаются инструментальные обследования.
Это один из основных способов диагностики новообразований на шее, позволяющий оценить их размер и взаимоотношение с сосудами. Благодаря вводимому контрастному препарату удаётся определить степень распространения патологии и её влияние на соседние ткани.
Рентгеновские снимки делают в двух протекциях – боковой и фронтальной. Показателем наличия заболевания является скопление контрастного вещества в развилке сонной артерии.
Ультразвуковое дуплексное сканирования сосудов
Благодаря двухмерной эхографии изучается строение сосудов и качество кровотока. Устанавливается размер и структура новообразования, а также особенности размещения опухоли относительно ветвей сонной артерии.
Чтобы подтвердить диагноз, врач пункционным методом извлекает небольшой фрагмент поражённых тканей. Полученный материал передаётся для анализа в лабораторию. По результатам гистологического и цитологического исследования определяют форму и степень раковой опухоли.
КТ и МРТ
С помощью этих способов диагностирования удаётся получить снимки высокого качества. На них визуализируется опухоль даже небольшого размера, определяется её точная локализация и наличие метастазов в лимфоузлах и соседних тканях.
Особое значение имеют МРТ и КТ при дифференциации хемодектомы с другими образованиями на шее или аневризмой артерий.
Лечение
Больным с хемодектомой шеи лечение назначается только в рамках стационара специалистами в области онкологии или сосудистой хирургии. Особенности ведения пациента определяются на основании клинической картины заболевания.
В случае если опухоль имеет небольшой размер, отсутствует её быстрый рост и нет раковых клеток, то хирургическую операцию проводить не рекомендуется, даже при наличии косметического дефекта. Это связано с риском повреждения находящихся в этой области кровеносных сосудов и нервов.
Такие пациенты находятся под регулярным контролем врачей с назначением консервативной терапии, способной устранить негативные симптомы.
Удалять патологические образования радикальным методом необходимо при оказании давления на соседние органы и ткани, а также при его злокачественности.
Во время операции главной целью хирурга является полное удаление поражённых клеток при сохранении целостности сонной артерии.
Сосуды отделяются от тканей новообразования, либо, при невозможности это сделать, спаянная капсула остаётся, а её содержимое вычищается.
При удалении раковой опухоли часто возникает необходимость иссечения вместе с нею и части артерии, которая впоследствии замещается протезом.
Химиотерапия или лучевая обработка назначаются в случаях наличия отдалённых метастазов либо при невозможности проведения хирургической операции. Эти методы способны облегчить состояние пациента, но не всегда оказываются эффективными. Цитостатические препараты назначаются только после получения результатов сделанной пробы на чувствительность к ним опухоли.
Послеоперационные осложнения
Место проведения иссечения опухоли считается достаточно проблематичным из-за наличия большого количества нервов и сосудов. Параличи и парезы могут происходить в каждом втором случае.
Проявляться в будущем это может в виде затруднённого пережёвывания пищи, изменения голоса, тахикардии и отдышки. В большинстве случаев восстановление происходит спустя несколько недель после окончания лечения.
Также отмечается вероятность нарушенного кровообращения в мозге (5% случаев), кровотечения из сонной артерии из-за нагноений на месте резекции.
Прогноз
Доброкачественные хемодектомы, как правило, легко поддаются лечению и имеют положительный прогноз на полное выздоровление пациента. Успешных результатов врачам удаётся достигнуть в 95% всех случаев. Сложности возникают при поздно начатом лечении и достижении опухолью крупных размеров.
Для раковых новообразований такого типа частой является спайка с сонной артерией. В такой ситуации смерть пациентов фиксируется после проведенного лечения в каждом третьем случае.
Наиболее благоприятными считаются обстоятельства, при которых злокачественная хемодектома имеет небольшой размер и удаляется полностью на начальных стадиях болезни. Однако это происходит крайне редко, так как выявить патологию без явных негативных симптомов удаётся не всегда.
Пятилетняя выживаемость при злокачественной опухоли зависит от агрессивности её развития, общего состояния и возраста пациента, а также наличия метастазов. Смертельный исход может наступить даже спустя несколько лет.
Источник: https://onkologia.ru/dobrokachestvennyie-opuholi/kozhniy-pokrov/hemodektoma/
Хемодектома каротидная: причины, симптомы, принципы лечения
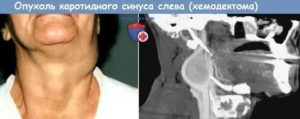
Каротидная хемодектома (или струма каротидной железы, параганглиома каротидная) относится к редким опухолям шеи.
Она развивается в области разветвления общей сонной артерии из нейроэндокринных клеток каротидной железы (сонного гломуса), участвующей в регуляции артериального давления и углеводного обмена.
Размеры хемодектомы каротидной могут составлять от 0,5 до 5 и более сантиметров. И в 15-25% случаев такое новообразование может со временем перерождаться в злокачественное.
По данным статистики, каротидная хемодектома чаще выявляется у лиц 20-60 лет, и у женщин она обнаруживается чаще, чем у мужчин. Обычно такое новообразование образуется только с одной стороны шеи, но встречаются и варианты двухстороннего течения. Нередко подобные образования выявляются среди близких родственников.
Доброкачественные хемодектомы растут медленно и по некоторым описаниям клинических случаев могут существовать на протяжении 30 и более лет.
При малигнизации опухоли прогноз становится неопределенным – у некоторых пациентов, несмотря на свою злокачественность, образование медленно прогрессирует на протяжении нескольких лет или десятилетий, а у других больных быстро возникают множественные метастазы, и наступает летальный исход.
В этой статье мы ознакомим вас предположительными причинами, особенностями патологической анатомии, симптомами, способами диагностики и лечения хемодектомы каротидной. Эти данные помогут вам вовремя заподозрить развитие такого новообразования, и вы сможете своевременно обратиться к врачу для лечения.
Патологическая анатомия опухоли
Внешне хемодектома каротидная выглядит как мягкое, рыхлое, в редких случаях плотное новообразование круглой или овальной формы, которое располагается в области шеи в зоне бифуркации общей сонной артерии. На разрезе доброкачественные хемодектомы имеют розово-коричневый оттенок, а злокачественные – сероватый.
Специалисты выделяют четыре варианта локализации каротидных хемодектом:
- образование расположено между наружной и внутренней ветвью сонной артерии;
- опухоль окружает внутреннюю ветвь сонной артерии;
- образование окружает наружную ветвь сонной артерии;
- опухоль обхватывает бифуркацию и обе ветви сонной артерии.
Нередко новообразование как бы раздвигает ветви сонной артерии и инфильтрирует прилегающую часть сосуда. Такое расположение опухоли затрудняет выполнение хирургической операции и существенно повышает риски ее осложнений.
Кроме этого, оперативное лечение таких образований затрудняется тем, что они плотно прилегают к нервам: блуждающему, подъязычному и языкоглоточному.
Опухоли больших размеров способны проникать в зачелюстное пространство, а при гигантских каротидных хемодектомах ткани новообразования могут подниматься до уровня основания черепа и спускаться в средостение.
Злокачественные образования прорастают в мышечный слой сосудистой стенки, и со временем сонная артерия теряет свою эластичность, превращаясь в жесткую трубку.
Хемодектома может прорастать в расположенные рядом органы и давать метастазы в лимфатические узлы, отдаленные органы и костные структуры.
При росте опухоли формируется конгломерат, состоящий из находящихся рядом нервов, глотки, внутренней яремной вены и грудино-ключично-сосцевидной мышцы.
При гистологическом анализе в тканях хемодектом обнаруживаются объединенные в клубочке и лежащие в строме крупные полигональные или округлые клетки. При озлокачествлении образования определяется клеточная атипия.
В зависимости от анатомических признаков хемодектомы каротидные разделяют на три типа:
- I (малая опухоль) – размер образования составляет до 2,5 см, оно плотно прилегает к стенкам сосудов;
- II (большая опухоль) – размер образования достигает почти 5 см, оно спаивается с внешним слоем сонной артерии и частично прорастает в сосуд;
- III (очень большая опухоль) – размер образования более 5 см, оно со всех сторон спаивается с поверхностями сонных артерий.
Каротидная хемодектома может быть:
- односторонняя – примерно в 97% случаев;
- двухсторонняя – около 3% случаев.
Хирургическое лечение
При возникновении сдавливания соседних тканей и органов или риске малигнизации новообразования больному рекомендуется хирургическое удаление хемодектомы. Перед планируемой операцией пациенту обязательно проводятся анализы состояния коллатерального мозгового кровоснабжения по разным методикам.
Во время вмешательства усилия сосудистого хирурга максимально направлены на сохранение целостности сонных артерий и более полное удаление патологических тканей.
При возможности сосуды могут аккуратно выделяться из опухолевой массы, а при невозможности такого выделения врач принимает решение о частичном вылущивании доброкачественной каротидной хемодектомы (т. е.
опухоль удаляется не полностью, и ее спаянная с сосудами капсула частично остается).
Если проводится удаление злокачественной хемодектомы, то специалисту приходится принимать решение о необходимости иссечения новообразования с частью сонных артерий. Для этого может удаляться бифуркация и ветви сонной артерии. После этого сосудистый хирург замещает удаленные части сосудов искусственными протезами.
Подобная тактика во время ангиохирургических вмешательств применяется и по отношению к нервам. При доброкачественных каротидных хемодектомах близлежащие нервы обычно удается сохранить, а при злокачественных их полностью иссекают вместе с видоизмененными тканями.
В зависимости от объема хирургического вмешательства для обезболивания таких операций может применяться местная анестезия или эндотрахеальный наркоз. Перед выполнением подобной сосудистой операции всегда учитываются риски возможной массивной кровопотери и заготавливаются необходимые объемы кровезаменителей, донорской крови и противошоковых препаратов.
Лучевая терапия
Этот метод лечения онкологических заболеваний при каротидных хемодектомах применяется при невозможности выполнения хирургических операций или при обнаружении раковых клеток в результатах гистологического анализа удаленных во время вмешательства тканей. Курсы лучевой терапии позволяют несколько облегчить состояние больного, но не всегда являются эффективными.
Химиотерапия
Химиотерапия не всегда оказывается эффективной для лечения каротидных хемодектом. Прием цитостатиков бывает целесообразен только в тех случаях, когда опухоль оказывается чувствительной к применяемым химиопрепаратам.
Прогнозы
При доброкачественных каротидных хемодектомах прогноз заболевания зависит от размеров, распространенности новообразования и его связи с близлежащими тканями и органами. Как правило, своевременно выполненные операции по удалению таких опухолей в 95% случаев бывают успешными, и больной выздоравливает.
Злокачественные каротидные хемодектомы часто бывают тесно спаяны с сонными артериями, и риск летального исхода после проведенной операции достигает 35%.
Более благоприятные прогнозы исхода хирургического лечения наблюдаются при удалении новообразований небольших размеров, но на такой стадии данные образования из-за бессимптомного течения выявляются не всегда.
Продолжительность жизни пациентов со злокачественными хемодектомами определяется агрессивностью, скоростью роста образования и сроками появления отдаленных метастазов. Летальный исход в таких случаях может наступать через год, несколько лет или десятилетий после выявления опухоли.
Хемодектома каротидная является редкой опухолью шеи. Ее близкое расположение по отношению к сонным артериям и нервам во многом предопределяет не только выраженность клинических симптомов, но и успешность хирургического лечения. Именно поэтому обращение к сосудистому хирургу и онкологу должно становиться обязательным при выявлении даже малейшего уплотнения в области шеи.
Источник: https://doctor-cardiologist.ru/xemodektoma-karotidnaya-prichiny-simptomy-principy-lecheniya
Симптомы и лечение атеросклероза сонных артерий и других сосудов шеи
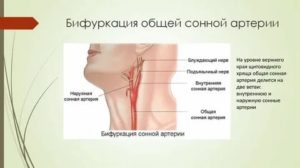
У человека есть два основных вида магистральных артерий шеи – сонные и вертебральные (позвоночные). Обе являются парными. Правая отходит от плечеголовного ствола, левая – от дуги аорты. Далее они на уровне верхнего края щитовидного хряща разделяются на наружную и внутреннюю сонную артерию (НСА и ВСА соответственно).
Общая сонная артерия кровоснабжает кожу головы, язык, мышцы глотки, внутренняя – орган зрения, большие полушария головного мозга и промежуточный мозг (таламус и гипоталамус).
Позвоночные артерии отходят от подключичных и через отверстия в позвонках шейного отдела направляются к головному мозгу, где они формируют так называемый вертебро-базиллярный бассейн, который кровоснабжает спинной и продолговатый мозг, а также мозжечок. ВСА и позвоночные артерии как главные источники питания головного мозга объединены под названием «брахиоцефальные» или «экстракраниальные».
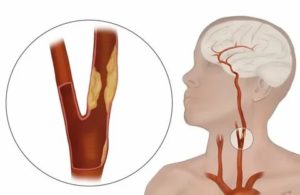
Основную проблему представляет атеросклероз внутренних сонных артерий.
Атеросклероз сонных артерий
Патология представляет собой хроническое сосудистое заболевание, при котором в стенке сонных артерий откладывается холестерин. Со временем формируются бляшки, сужающие их просвет и нарушающие гемодинамику головном мозге.
В международной классификации болезней эта патология находится под шифром I65.2.
Риск ишемического инсульта (смерти участка мозга вследствие прекращения или затруднения поступления крови) при сужении просвета ВСА более, чем на 50 %, возрастает в 3 раза.
Атеросклероз ВСА является причиной примерно 20 % ишемических инсультов.
Атеросклероз сонных артерий входит в структуру так называемой цереброваскулярной болезни, которая наряду с инфарктом миокарда и инсультом занимает ведущие позиции среди причин смерти. Ее распространенность составляет примерно 6000 случаев на 100 000 населения. Особенно часто она встречается у пожилых людей.
Причины и механизм развития болезни
Атеросклероз сонных артерий развивается вследствие множества причин. Перечислим их в порядке значимости:
- Дислипидемия. Представляет собой нарушение обмена липидов, а именно появление высокого уровеня общего холестерина, липопротеидов низкой плотности («плохой холестерин»), а также низкое содержание липопротеидов высокой плотности («хороший холестерин»). Иногда встречается наследственная гиперхолестеринемия.
- Высокое артериальное давление. Постоянно повышенное АД увеличивает риск осложнений любых болезней сердца и сосудов .
- Сахарный диабет. Уже давно известно, что длительная высокая концентрация глюкозы в крови в несколько раз ускоряет развитие атеросклероза.
- Ожирение. У людей с избыточным весом уровень холестерина и триглицеридов в крови намного выше, чем у тех, которые имеют нормальную массу тела. Определить свой индекс массы тела можно здесь.
- Малоподвижный образ жизни – недостаточная физическая активность закономерно ведет к ожирению.
- Курение – компоненты табачного дыма, в том числе и никотин, способствуют образованию в организме свободных радикалов (активных форм кислорода), запускающих перекисное окисление липидов. Такой холестерин откладывается в стенках сосудов.
- Неправильное питание. Избыток в рационе мяса и недостаток овощей, фруктов и рыбы ведут к метаболическому синдрому, который повышает риски фатальных сердечных состояний.
- Стресс приводит к повышению артериального давления и выбросу гормонов, увеличивающих содержание глюкозы в крови.
- Генетическая предрасположенность.
- Мужской пол. У мужчин раньше и быстрее развивается атеросклероз, потому что женские половые гормоны (эстрогены) способны замедлять процесс формирования бляшек.
Сам механизм образования атеросклеротической бляшки довольно сложен и до конца не выяснен.
Стоит отметить, что у любого человека на крупных сосудах имеются отложения холестерина, даже у мертворожденных детей на вскрытии обнаруживают минимальные атеросклеротические изменения в стенках аорты.
На данный момент времени ученые выделяют три основные стадии атеросклероза:
- Образование липидных пятен и полосок. Первым звеном является повреждение эндотелия (внутренней оболочки) артерии, что создает благоприятные условия для проникновения частиц холестерина. Сильнее всего этому способствует высокое АД. Макрофаги поглощают молекулы липопротеида, превращаясь в пенистые клетки.
- Появление фиброзной бляшки. Далее из-за повреждения эндотелия и скопления пенистых клеток выделяются факторы роста, что приводит к усиленному делению гладкомышечных клеток и выработке соединительнотканных волокон (коллагена и эластина). Формируется стабильная бляшка с толстой и плотной фиброзной покрышкой и мягким липидным ядром, сужающая просвет сосуда.
- Формирование осложненной бляшки. Прогрессирование процесса ведет к увеличению липидного ядра, постепенному истончению фиброзной капсулы, разрыву и пристеночному тромбообразованию, почти или полностью закупоривающим просвет артерии.
В случае внутренней сонной артерии пристеночный тромб отрывается и закупоривает более мелкие сосуды (среднюю, переднюю мозговую артерии), вызывая ишемический инсульт.
Любимые места бляшек
Наиболее часто атеросклеротические бляшки располагаются в следующих местах:
- в области бифуркации сонной артерии, т. е. там, где общая сонная разделяется на наружную и внутреннюю;
- в устье ВСА – начальный сегмент ее ответвления от НСА;
- в устье позвоночных артерий;
- в сифоне ВСА (месте изгиба при ее входе в череп).
Это объясняется тем, что в этих местах из-за неровности хода сосуда создается турбулентный (вихревой) поток крови, что увеличивает вероятность повреждение эндотелия.
Симптомы и жалобы больного
Клинические симптомы атеросклероза сосудов шеи возникают, когда просвет артерии сужен более чем на 50 %, и головной мозг начинает испытывать кислородное голодание.
Как показывает практика, есть пациенты и с большей степенью стеноза, которые не предъявляют никаких жалоб и чувствуют себя вполне здоровыми.
Длительная недостаточность кровоснабжения головного мозга называется хронической ишемией или дисциркуляторной энцефалопатией. Ее симптомы:
- быстрое наступление усталости, снижение физической и интеллектуальной работоспособности;
- ухудшение памяти и умственная деградация;
- утрата критического мышления;
- частые перепады настроения;
- нарушение сна – сонливость днем, бессонница ночью;
- головокружение, головная боль, шум в ушах.
Коварство атеросклероза в том, что долгое время он может протекать абсолютно бессимптомно вплоть до развития острых состояний. К ним относятся:
- транзиторная ишемическая атака;
- ишемический инсульт (ОНМК).
Транзиторная ишемическая атака (ТИА) – это резкое ухудшение кровообращения определенного участка головного мозга. Она является предынсультным состоянием. Симптомы:
- головокружение;
- нарушение равновесия, шаткость походки;
- преходящая слепота на 1 глаз;
- нарушение речи;
- онемение, чувство слабости в одной половине лица, руке, ноге и т. д.
При ишемическом инсульте наблюдается практически та же картина, но более тяжелая, с риском летального исхода, также может наступить полный паралич одной половины тела или эпилептический припадок.
Основное отличие ТИА от инсульта состоит в том, что ее симптомы полностью проходят через 24 часа, а в случае с ОНМК остаются надолго, а также требуют проведения специализированных мероприятий.
Если ТИА вовремя не диагностировать и не оказать квалифицированное лечение, то она может перейти в инсульт.
Признаки атеросклероза на УЗИ, доплере и дуплексе
УЗИ – это быстрый и простой способ оценить, в каком состоянии находятся сосуды. Это один из первых инструментальных методов диагностики, который назначается пациенту при подозрении на такой диагноз, как атеросклероз сонных артерий.
Существует 2 метода ультразвукового исследования сосудов:
- допплерография;
- дуплексное сканирование.
При допплерографии можно увидеть только скорость кровотока и определить, нарушен ли он. Дуплексное сканирование позволяет оценить анатомию сосуда, его извитость, толщину стенки и бляшки. Для диагностики атеросклероза сонных артерий назначается именно этот вид исследования, так как он более информативен.
Методы лечения
Лечение атеросклероза сонных артерий представляет собой сложную задачу.
Способ терапии напрямую зависит от степени стеноза сосудов и клинической картины, а именно наличия дисциркуляторной энцефалопатии и перенесенных транзиторных ишемических атак и инсультов.
При небольшом сужении ВСА и незначительной симптоматике, отсутствии острых состояний можно обойтись только лекарственной терапией:
- Статины (Аторвастатин, Розувастатин) – основной вид препаратов, замедляющих прогрессирование атеросклероза. Они снижают концентрацию холестерина в крови. Целевой уровень липопротеидов низкой плотности составляет меньше 1,8 ммоль/л.
- Ацетилсалициловая кислота предотвращает образование тромба на атеросклеротической бляшке. Если у пациента есть язвенная болезнь желудка или 12-перстной кишки, ему предпочтительно назначается Клопидогрель.
- Средства для снижения артериального давления. Пациенту необходимо поддерживать цифры АД на определенном уровне (
Источник: https://cardiograf.com/bolezni/zabolevanie-arteriy/ateroskleroz-sonnyh-arterij.html
Хемодектома: диагностика и лечение
Хемодектома (она же параганглиома) – это опухолевое образование в области шеи, формирующееся из особой ткани – сонного гломуса, расположенного в раздвоении сонных артерий.
Может образоваться также из блуждающего нерва, что бывает довольно редко. Опухоль имеет округлую форму, плотную структуру, поверхность ее гладкая. Проявление заболевания зависит от локализации новообразования.
В данной статье мы поговорим о том, что такое хемодектома, каковы причины её возникновения и как её лечить.
Виды
В ходе исследований были установлены такие виды:
- хемодектома блуждающего нерва;
- каротидная хемодектома.
Оба варианта могут протекать в злокачественной и доброкачественной форме. Доброкачественные имеют тенденцию перерождаться в злокачественные образования. Это происходит в каждом пятом случае, что несет существенную опасность жизни больного.
Злокачественная опухоль отличается быстрым ростом, метастазирует в лимфатические сосуды.
Рассмотрим подробнее каротидную хемодектому
Каротидная хемодектома – опухолевое образование, имеющее рыхлую, мягкую структуру (реже плотное). Размеры ее варьируют от 0,5 до 5 см. Образуется из параганглия — каротидной железы, участвующей в регуляции кровяного давления и обмена углеводов. Локализуется в зоне бифуркации сонной артерии.
Существуют четыре варианта расположения каротидной хемодектомы:
- каротидный узел располагается между внутренней и внешней ветвями сонной артерии;
- опухоль окружает внутреннюю ветвь;
- опухоль охватывает внешнюю ветвь;
- локализуется в области бифуркации и двух ветвей сонной артерии.
Каротидная опухоль способна раздвигать ветви сонной артерии, в результате чего увеличивается угол бифуркации. Это усложняет процесс хирургического удаления новообразования.
Опухоль каротидного тельца примыкает к подъязычному, языкоглоточному и блуждающему нервам, при этом не наблюдается прорастания параневрия. Хемодектомы внушительных размеров способны распространяться в зачелюстное пространство. Огромные опухоли могут добираться до основания черепа и спускаться в средостение.
Можно ли лечить хемодектому народными средствами?
Хемодектому лечат исключительно хирургическим путем. Даже такие методы лечения, как химиотерапия и лучевая терапия бессильны перед этим заболеванием. Применение народных средств при хемодектоме категорически противопоказано.
Профилактика
Конкретные меры для профилактики хемодектомы не применяются, так как этиология данного онкологического заболевания всё еще до конца не изучена. При выявлении у себя даже малейших уплотнений на шее следует незамедлительно обратиться к врачу. Это позволит увеличить шансы на благоприятный исход лечения.







