Приступ боли
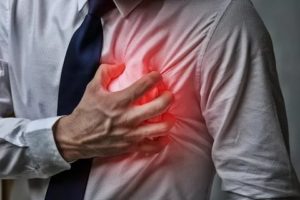
Неожиданные болезненные ощущения в области передней брюшной стенки — это эпигастральная или острая боль в желудке.
Если во внутренних органах происходят отклонения от нормы или какие-либо нарушения, организм подает сигнал появлением боли. Такое ощущение — это симптом патологии, поэтому для его устранения нужно избавиться от причины.
Частым источником эпигастральных болей являются болезни желудка или ближайших к нему органов.
Причины острой боли желудка
Острые колики в желудке еще называют гастралгией. Они возникают внезапно и подобны спазму. Самостоятельно определить первопричину колики сложно.
Это могут быть кратковременные сбои в работе пищеварительной системы, изменения в гормональном фоне, но чаще резкой болью организм сигнализирует о развитии серьезного недуга.
Предположить причину возникновения болезненных ощущений можно, проследив начало приступа: после еды, во время сна, на голодных желудок, ночью.
Главными провокаторами острой боли выступают:
- интоксикация алкоголем;
- неправильное питание со злоупотреблением тяжелой, жирной, жареной, соленой, горькой пищи;
- курение;
- бесконтрольное или длительное лечение медикаментами;
- пищевые, химические и прочие токсические отравления;
- хронические патологии, воспаления, раздражители;
- психоэмоциональные расстройства, постоянные стрессы;
- чрезмерные физнагрузки.
Сильные колики и желудок
Самые частые причины резких болей:
- Кишечные недуги инфекционного характера, которые еще называют кишечным гриппом или гастроэнтеритом. Симптомы: диарея, рвота, жар, пневмония, воспаление горла.
- Гастрит. Резкие колики провоцируются в ответ на рост и развитие хеликобактерий, заселивших орган.
- Обострение язвы желудка. Проявляется недуг в виде кинжальной боли, сопровождающейся понижением АД, повышенным потоотделением с холодной испариной, бледностью кожных покровов.
- Функциональные нарушения в работе органа. Симптомы: давящие боли, запоры, напряжение желудочных мышц, затрудненное пищеварение.
- Токсическое отравление при вдыхании или поглощении вредных химических веществ или лекарственных препаратов. К рези добавляется постоянное подташнивание со рвотой, ослабленность, повышенная потливость, потеря сознания.
- Пищевое отравление. Интенсивность схваткообразных колющих болей зависит от типа раздражителя. Общие симптомы: вялостью, рвотные позывы, жар, диспепсия желудка, сильные боли в голове с головокружением. В первые часы клиническая картина может быть неполной. Часть симптомов может проявиться на 2—5 день интоксикации.
- Физические и/или психоэмоциональные перенагрузки. В желудке расположено большое количество нервных рецепторов, которые мгновенно реагируют на любые внешние расстройства. Помимо спазмов, могут появиться приступы тошноты и диарея.
- Индивидуальная непереносимость определенных продуктов. Сильная резь сопровождается отрыжкой, рвотой, диареей, вздутием.
Колики и другие органы
Вспышки резких болей в желудке могут вызвать патологии близлежащих к нему органов, например:
- Воспаление аппендикса. Недуг характеризуется острой болью в эпигастральной и околопупочной области.
- Инфекционные болезни толстого отдела кишечника (колит). Желудочные спазмы сопровождаются вздутием, диареей со слизью или кровью в кале, бурлением и урчанием в животе, лжепозывами в туалет.
- Неинфекционные патологии в толстом кишечнике (язвенный колит). Болезнь сопровождается кровянистым жидким стулом, артритами, потерей веса, общей ослабленностью.
- Обострение холецистита (воспаление желчного пузыря). Внезапная боль появляется при прощупывании живота в области проекции печени.
- Воспаление поджелудочной железы. Симптомы: острые рези в эпигастрии, усиливающиеся во время трапезы и пальпации живота, подташнивание со рвотой, жаром, учащение пульса, жажда и сухость во рту.
- Ишемическая патология сердца. Острые боли проявляются в загрудинном пространстве с отдачей в эпигастрий. Часто напоминают сильную изжогу.
- Дуоденит, когда поражается слизистая тонкого кишечника. Рези
Острая боль в животе может быть следствием различных заболеванийпроявляются в желудке, подложечной области. Дополнительно возникает слабость, подташнивание со рвотой, жар.
- Расслоение или разрыв брюшной аорты всегда сопровождается кинжальной болью. Нередко исход патологии — летальный.
Физиологические резкие спазмы в желудке вызывают следующие причины:
- Беременность. Колющие желудочные спазмы напоминают простреливание. Провоцируется дискомфорт давлением, оказываемым растянутой маткой. Если боли невозможно терпеть, следует заподозрить разрыв матки или отслойку плаценты, которые требуют незамедлительного вмешательства.
- Длительное сидение в одной позе, чаще в неудобной. В результате происходит диафрагмальный спазм из-за нарушения кровообращения в желудочной области.
У детей и взрослых
Появление спастических, резких болей у женщины может быть спровоцировано следующими проблемами:
- Начало менструации. Обычно не требуется лечения, но если колющая боль прихватывает с такой силой, что невозможно терпеть, следует обратиться за квалифицированной помощью. Дополнительно могут возникнуть другие симптомы: тошнота, рвота, жар, влагалищные выделения с резким неприятным запахом.
- Воспаление придатков, маточной слизистой.
- Разрыв яичников.
- Перекручивание кисты.
- Внематочная беременность.
Острые желудочные боли у мужчин могут сигнализировать о развитии урологических патологий или болезней костно-мышечного аппарата. Например, при простатите и везикулите боли возникают в промежности, внизу живота или справа в боку.
У детей вспышки спастической боли в 5% случаев происходят из-за абдоминальных мигреней, спазмов кишечных сосудов. Первую патологию должен лечить невропатолог, а вторую — гастроэнтеролог.
Что делать при первой помощи?
Грелку прикладывать нельзя, только холод.
Если у человека начался приступ резких болей и длится более 30 минут, следует незамедлительно вызвать бригаду скорой помощи. В ожидании врача больному нужно выполнить следующие действия:
- Лечь в постель, на левый бок и прижав колени к животу.
- Приложить к животу холод. Грелку прикладывать нельзя, так как тепло может ускорить развитие болезни.
- Не пить обезболивающие, слабительные, не есть до приезда скорой, чтобы правильно была установлена причина появления симптома.
- Если боли терпеть невозможно, допускается прием «Нош-пы» или «Спазмалгона», чтобы не допустить болевой шок.
Советы по оказанию помощи:
- Если у человека есть подозрение на кишечную инфекцию, от самолечения лучше отказаться.
- Если развился дисбактериоз, допускается прием «Аципола».
- Если наблюдаются симптомы пищевого отравления, следует делать длительное промывание желудка слабым раствором марганцовки и дать больному активированный уголь.
Другие приемы самопомощи
Предупредить или уменьшить болевой спазм возможно в домашних условиях с помощью народных средств. Популярные рецепты:
- 1 ст. л. ромашки в 250 мл кипятка. После отстаивания в течение получаса выпить тремя заходами за день до начала трапезы.
- 1 ст. л. черники, крыжовника или смородины в 250 мл воды следует прокипятить 10 минут. Выпить отвар четырьмя заходами за день.
- Равные пропорции меда с оливковым маслом. Пить смесь по 1 ст. л. трижды в сутки до еды.
- 1 ст. л. меда в 250 мл свежевыжатого сока из картофеля. Пить дважды в день: утром натощак, вечером перед сном.
Другие способы быстрого купирования спазмов в желудке:
- 2 таблетки активированного угля, если мучают газы.
- Чай с мятой и фенхелем при расстройстве желудка.
- Щадящая диета с легкой, малокалорийной пищей.
- Прием аптечных антацидов: «Альмагель», «Фосфолюгель», «Маалокс».
Обследование и лечение
Диагноз ставится на основании таких методов:
- Гастроскопия. Метод позволяет визуально обследовать слизистую желудка,
Для диагностики и установления причины болей проводят ряд обследованийоценить степень морфологических изменений и поставить диагноз. Для облегчения ощущений во время процедуры допускается ее проведение под воздействием легкого снотворного препарата. Дополнительно берется биопсия, а полученная проба отправляется на гистологический анализ.
- Обследование с помощью видеокапсулы. Метод позволяет более подробно исследовать ЖКТ и оценить его моторную функцию в реальном времени. Недостатки — отсутствие возможности взять биоптат для исследования, дороговизна.
- Биохимические анализы крови, мочи, кала.
- УЗИ. Ультразвук нужно делать для уточнения диагноза и прослеживания сопутствующих патологий.
Лечение колики зависит от причины, ее вызвавшей, например:
- При гастрите и язве нужные обволакивающие средства для защиты слизистой от воздействия агрессивного пищеварительного сока: «Альмагель», «Маалокс».
- При хеликобактериальном поражении желудка назначаются антибиотики, такие как «Метронидазол», «Тетрациклин».
- Осложненные язвы лечатся хирургическим путем.
- При раке желудка нужна операция и химиотерапия или облучение. Если еще нет метастаз, исход — благоприятный.
- Полипы в желудке удаляются разными методами, которые выбираются в зависимости от типа и величины полипа: крупные плоские образования иссекаются при полостной операции, маленькие опухоли на ножке — эндоскопическим путем.
Диета и профилактика
Необходимо обеспечеть обильное питье до 2-х литров простой воды.
При патологиях, сопровождающихся острыми желудочными болями, следует перейти на строгую диету, принципы которой заключаются в следующем:
- исключение тяжелой, жирной пищи и непереносимых продуктов;
- употребление легкой, низкокалорийной пищи в перетертом, полужидком виде с обязательным включением в меню слизневых супов и каш;
- обеспечение дробного питания (до 6 раз в сутки) малыми порциями (до 300 мл) с небольшими перерывами между приемами пищи (не более 2,5 часов);
- обеспечение обильного питья (до 2-х литров простой воды), но не запивать пищу.
Профилактическими мерами является:
- щадящая диета с исключением тяжелых, кислых, острых продуктов;
- выполнение легких физических упражнений на тренировку брюшных мышц;
- отказаться от самолечения медикаментами.
Народные средства
- Регулярно пить сок огурца.
- Настойка зверобоя: 4 ст. л. травы в 500 мл спирта настаивать 3 дня.
- Настой на листьях и стеблях жимолости: 1 ст. л. растения в 250 мл кипятка настаивать 60 минут.
- Свежие листья подорожника. Их нужно жевать при болевых спазмах.
- Теплое оливковое масло с медом (1:1).
- Корень девясила на кагоре: 2 ст. л.
измельченного корня в 700 мл вина кипятить 10 минут. Подходит для лечения гастрит с низкой кислотностью.
- Картофельный сок с медом: пить натощак при гастрите с высокой кислотностью.
- Сок с капусты пить при язве.
- Томатный сок с медом для улучшения пищеварения.
- Отвар льняных семян снимает раздражение желудка.
Источник: TvoyZheludok.
ru
Источник: https://naturalpeople.ru/pristup-boli/
Почему болит? Что такое боль?

Диагностика и лечение болевых ощущений.
LEGION-MEDIA
Боль – это неприятное ощущение разной степени выраженности. Возникает за счет передачи сигнала по нервным волокнам от места возникновения в мозг. Носит защитный характер, говоря организму о повреждении части тела.
Что такое боль
Боль – это неприятное субъективное ощущение, которое можно охарактеризовать разными словами. Она может быть тупой или острой, ноющей или выраженной, жгучей, колющей, режущей, кинжальной, хронической или эпизодической.
Болевыеощущениявозникают благодаря работе специальной системы. На коже, слизистых, внутри мышц и капсул внутреннихорганов есть специальные клетки – рецепторы, получившие название ноцицепторов.
Их задача – передавать нервные импульсы при нарушении целостности, давлении и прочих негативных воздействиях на область, в которой они расположены.Сигналы могут идти от внутренних органов или с поверхности кожи, слизистых.
По нервам сигналы попадают в мозг, где анализируются, организм реагирует на повреждение.
Если человек растянет мышцу голени, то будет инстинктивно щадить ногу при ходьбе, коснувшись горячего, отдернет руку.
Системаболи – это сложный процесс взаимодействия нервныхокончаний, мозга, рецепторов, расположенных во внутренних органах, коже, слизистых оболочках. В основе лежит физиологическая реакция ответа организма на раздражение.
Зачем нужна боль
Боль – одна из древних сигнальных систем. Она лежит в основе выживания, поскольку рождает страх за здоровье и жизнь. Боль учит тому, что можно, а что нельзя, указывает пределы нагрузок на тело человека. Все знают, что упав с дивана, можно удариться, а с крыши – лишится жизни.
Любой контакт с агрессивной жидкостью, горячим или ледяным предметом, удар о поверхность даст болевыеощущения различной интенсивности. Человек инстинктивно избегает того, что опасно и неприятно.
Ребенок учится на личном примере. Мало кто избежит падений, прикосновений к горячему и прочих неприятностей. Но при этом формируется понятие о том, что это больно, значит, опасно. К 2 годам малыш четко разбирается в окружающих его предметах, знает, какие из них могут привести к неприятным ощущениям.
Разновидности боли
Для характеристики болевых ощущений существуют разные классификации. По длительности выделяют острую и хроническуюболь. Первая наблюдается не более трех месяцев, вторая – от трех и более.
По локализации различают:
- висцеральную боль – возникает при патологии во внутреннихорганах (язва желудка, инфаркт, желчекаменная болезнь) или повреждении кожи, слизистых; ее разновидность – соматическаяболь ( в суставах, костях при переломах);
- нейропатическую – появляется, когда поражаются нервные окончания (неврит, полинейропатия, защемление корешков нервов);
- смешанную – включает разные виды боли одновременно, бывает при травмах, ожогах, заживлении крупных ран.
Другая классификация предполагает разделение боли на два типа – физиологическую и патологическую. В первом случае реакция наблюдается в ответ на воздействие раздражителя и прямо пропорциональна его силе. Пример – удар, повреждение кожи.
Патологическая боль подразумевает сильные неприятные ощущения, часто нестерпимые. Она представлена:
- каузалгией – повреждением нервов на периферии;
- невралгией – наличием болей по ходу нервного волокна;
- гиперпатией – чрезмерным восприятием болевого сигнала нервнойсистемой;
- фантомными болями – появляются после удаления конечности (ощущение, что болит нога или рука, которой нет) из-за раздражения окончания нервов.
Отдельный вид – психогеннаяболь. Появляется у впечатлительных, нервных, эмоциональных личностей при уверенности, что будет больно. Воздействия травмирующего фактора на физическом уровне не происходит, но неприятные ощущения все равно возникают.
LEGION-MEDIA
Нужно ли терпеть боль
Терпеть боль нет никакого смысла, особенно, если она выражена при приступе мигрени или ушибе. Исключения, когда нельзя принимать анальгетики и прочие препараты, составляют следующие ситуации:
- Подозрение на аппендицит. До осмотра медицинским работником запрещено использовать какие-либо препараты, чтобы не смазать клиническую картину. Обезболивающее притупят выраженность симптомов, есть риск постановки ошибочного диагноза. Это опасно.
- Беременность. В первый триместр нежелательно принимать никакие препараты, далее – только по согласованию с врачом.
- Аллергия на обезболивающие средства. Лечение в таком случае подбирает доктор.
При подозрении на инфаркт миокарда или приступ стенокардии анальгетики или спазмолитики не будут эффективны. Если позволяет давление, то нужны нитраты. Далее тактику определяет врач или фельдшер.
Что такое болевой порог
Уровень болевогоощущения, который можно вытерпеть, у каждого свой. Он зависит от восприимчивости ноцицепторов, скорости передачи сигнала по нервам, выдержки.
Люди с низким болевым порогом могут плакать и кричать, жалуясь на боль после внутримышечного укола даже безболезненного вещества.
Нередко падают в обморок, увидев шприц или другие предметы медицинского инвентаря.
При высоком болевом пороге человек способен лечить зубы без анестезии, перенести инфаркт на ногах, не обращаться за помощью при трещине в кости.
С какой болью можно справиться дома
Когда причина боли известна и не представляет опасности для человека, то с неприятными ощущениями можно справиться своими силами. Состояния и заболевания, когда можно остаться дома:
- приступ мигрени (вид головной боли) – неприятные, но не опасные симптомы, чем раньше принято обезболивающее, тем быстрее проходит;
- ушиб, ссадина – помогает лед;
- гастрит, обострившийся из-за погрешности в диете – проходит при нормализации питания, приеме ингибиторов протонной помпы;
- длительная физическая нагрузка (ходьба, работа на участке или по дому) – выручают отдых, теплая ванна, расслабляющий массаж;
- перенапряжение глаз после длительной работы за компьютером – нужно дать паузу;
- обострение остеохондроза, не сопровождающееся онемением, нарушением функции конечностей, органов – принять противовоспалительные препараты, миорелаксанты, ограничить физическую нагрузку;
- неудобное положение тела, конечности – нужно принять удобную позу, растереть руку и ногу.
LEGION-MEDIA
Когда идти с болью к врачу
Бывают ситуации, при которых нет угрозы жизни, но не стоит пытаться справиться самостоятельно с проблемой. Это затянет болезнь, смажет клиническую картину. Примеры:
- зубная боль– вызвана воспалением, повреждением нерва, без помощи стоматолога можно остаться без зуба, в тяжелых случаях возникает гнойное расплавление кости челюсти;
- боль в ухе – требует осмотра и консультации на предмет причины и лечения;
- болезненные ощущения в суставах при движении или в покое – связаны с прогрессирующими заболеваниями, терапия замедляет развитие;
- боли в позвоночнике – подразумевают проявления остеохондроза, показано противовоспалительное поддерживающее лечение курсом до полугода;
- слезотечение, резь, боль в глазах – обязателен осмотр офтальмологом, есть риск ухудшения зрения;
- ноющие боли в животе или пояснице – признак хронического процесса в органах, как правило, острые состояния протекают с выраженными по силе болевыми ощущениями;
- боли в пятке – симптомы пяточной шпоры, без лечения не денутся никуда;
- частых головных болях либо сопровождающихся тошнотой, рвотой, не приносящей облегчения – важно исключить повышенное внутричерепное давление;
- боли в горле при ОРВИ, ангине, простуде – нужен осмотр на предмет необходимости назначения антибиотиков, антисептических спреев, пастилок и прочих препаратов.
При сомнениях относительно причины боли лучше посетить врача, чем ждать, пока все пройдет.
При какой боли вызывать скорую
Болевой синдром должен всегда настораживать. Люди, длительно страдающие разными заболеваниями, знают, когда у них начинается очередной приступ и пора вызывать бригаду скорой помощи. Те, кто сталкивается с проблемой впервые, совершают ошибку, откладывая обращение за помощью.
Когда нужно вызывать скорую:
- при обострении желче- или мочекаменной болезни – опасность нагноения, закупорки ходов, нарушения оттока желчи или мочи;
- головной боли с нарушением речи, сознания, парализацией – может быть инсульт, опухоль, метастазы в головном мозге;
- сильной, острой боли за грудиной или в левой половине груди – важно срочно снять ЭКГ, исключить инфаркт;
- если болевые ощущения возникли в левой части живота или над пупком – может быть язва желудка, 12-перстной кишки;
- при болях после травм, сопровождающихся отеком, посинением кожи – это признаки перелома, трещины кости;
- боли в животе снизу справа, сопровождаются тошнотой, рвотой – подозрение на аппендицит;
- тошнота, рвота, жидкий стул, высокая температура, острая боль в животе – симптомы кишечной инфекции, больной способен заразить окружающих его людей;
- боль в груди, под лопаткой, кровь в мокроте – такое наблюдается при туберкулезе, абсцессе, опухли легкого;
- интенсивные боли в пояснице, кровь в моче – признаки движения песка, камня по мочевыделительным путям, нарушения нормального оттока мочи; ·
- если нет данных о наличии болезней, то при выраженной, острой боли любой локализации;
- при беременности даже небольшие болевые ощущения внизу живота – повод для немедленного осмотра с целью исключения угрозы прерывания беременности.
Одышка при боли любой интенсивности и локализации – показание к вызову скорой помощи.
LEGION-MEDIA
Диагностика боли
Диагностика состояния и поиск источника боли начинается с осмотра медицинским работником, сбора жалоб и истории заболевания. Поставив предварительный диагноз, врач или фельдшер направляет больного на обследования.
Больможет быть связана с местом возникновения проблемы. Примеры диагностики в таких случаях:
- инфаркт миокарда – ЭКГ;
- зубная боль – осмотр стоматолога;
- перелом – рентген, КТ области получения травмы;
- холецистит, панкреатит – УЗИ, МРТ органов брюшной полости;
- плеврит – рентген грудной клетки в двух проекциях.
При нейропатической боли ощущения редко возникают в том же месте, что и патология. Симптомы, варианты диагнозов и назначаемые обследования:
- прострелы по задней поверхности бедра и голени – воспаление седалищного нерва – МРТ пояснично-крестцового отдела позвоночника, ЭНМГ (метод, позволяющий оценить работу нервов, скорость проведения импульсов по ним, ответ мышц на стимуляцию) с ног;
- жжение в пальцах ног – диабетическая полинейропатия – ЭНМГ с ног;
- онемение, боли в кистях – шейный остеохондроз – МРТ шейного отдела позвоночника.
Лечение боли
В основе терапии болевого синдрома лежит устранение причины, его вызвавшей. Что и когда может применяться:
- Анальгетики, нестероидные противовоспалительные препараты (НПВС), коксибы. При головной, зубной болях, остеохондрозе и прочих воспалительных процессах.
- Антидепрессанты, антиконвульсанты. Показания – сильные нейропатические болевые ощущения при сахарном диабете, ущемлении нервов.
- Спазмолитики. Актуальны в случае пиелонефрита, камнях в почках, желчном как симптоматическое средство.
- Опиоидные и наркотические анальгетики. Выписываются в порядке строгой учетности онкобольным, а также при травмах, инфаркте миокарде, после операций.
В случае, когда боль вызвана воспаленным аппендиксом, воспалением желчного пузыря на фоне камней, опухолью, показано оперативное лечение.
Как альтернативный и вспомогательный метод в неврологической практике при невритах, нейропатиях, корешковых болях, связанных с остеохондрозом, может применяться акупунктура или акупрессура. Первое предполагает воздействие на точки, расположенные в определенных участках тела, с помощью специальных игл. Второе – стимулирующий эффект достигается нажатием пальцем.
Боль – это защитный механизм. Возникает в ответ на раздражение, повреждение рецепторов, расположенных по всему организму.
Они есть в суставах, внутренних органах, коже, слизистых оболочках. Сигналы проводятся по нервной ткани в мозг.
Острая боль обычно является признаком внезапного состояния, хроническая – синдром длительно текущего процесса.
С любой болью лучше обратиться к врачу. Даже если нет признаков повреждения связок, костей, воспаления внутренних органов. Важно исключить острые процессы, это может сделать только врач.
Источник: https://zen.yandex.ru/media/health7d/pochemu-bolit-chto-takoe-bol-5eb69c429ad7a1537819f032
Резкая боль — причины, опасность, лечение

Внимание! Самолечение может быть опасным для вашего здоровья.
Резкая боль всегда застает врасплох. Чаще всего она возникает в брюшной полости и может быть вызвана различными факторами. Так же часто может наблюдаться резкая боль в голове.
В любом случае она является симптомом серьезных патологий, поэтому в срочном порядке нужно обращаться к доктору, или вызывать «Скорую помощь», если дополнительно присутствуют такие симптомы как тошнота, рвота или головокружение.
Почему появляется резкая боль
Резкая боль – это внезапный болевой дискомфорт острого характера. Он может отличаться различной локализацией. Этот фактор свидетельствует о развитии определенной патологии, которую можно диагностировать только в медицинском учреждении. Именно поэтому при появлении резкой боли следует срочно обращаться к врачу.
Наиболее часто резкие боли возникают в области живота, но и в этом случае очень важным моментом для постановки диагноза является место их нахождения. Иногда возникают физиологические боли острого характера, вызванные перееданием или стрессовыми ситуациями.
Чаще всего резкий болевой синдром в животе провоцируют такие патологии:
- Гастрит.
- Язва желудка или двенадцатиперстной кишки.
- Холецистит.
- Панкреатит.
- Аппендицит.
- Мочекаменная болезнь.
Резкая боль в животе у женщин может возникнуть по причине внематочной беременности или разрыва кисты яичника. В таких ситуациях боли носят настолько острый характер, что часто возникает обморок. У мужчин резкие абдоминальные боли возникают значительно реже. Наиболее часто они могут наблюдаться при обострении простатита.
Опасным симптомом является резкая боль в голове. Она может свидетельствовать о развитии серьезных заболеваний:
- шейный остеохондроз. В этом случае возникает спазм мышц шеи или ущемление корешков нервов;
- воспаление тройничного или затылочного нерва. В этом случае резкая боль всегда кратковременная, но настолько сильная, что иногда заставляет человека застыть в неподвижном состоянии;
- разрыв аневризмы. Изначально возникает боль в одной точке головы, но после этого болевые ощущения охватывают всю голову, и определить конкретное место поражения невозможно.
Резкая боль является неотъемлемым симптомом любой травмы. Помощь пациенту в этом случае оказывает травматолог.
Чем опасна резкая острая боль
Опасность резкой боли в сердце заключается в том, что такой болевой синдром застает человека в самый неподходящий момент. Он может спровоцировать панику, страх за свою жизнь. И первое, что человек делает, — это начинает пить подряд любые медикаментозные средства, вместо того чтобы в срочном порядке вызывать «Скорую помощь».
Следует понимать, что в случае сердечной катастрофы возвращение человека к жизни возможно всего лишь в течение 5 минут. В противном случае наступают необратимые изменения.
Опасной также является резкая боль в животе, когда она сопровождается следующими симптомами:
- Высокой температурой.
- Падением артериального давления.
- Головокружением на фоне увеличения частоты пульса.
- Выраженной слабостью.
- Побледнением кожных покровов.
- Тошнотой и непрерывной рвотой.
- Наличием крови в каловых и рвотных массах.
Эти признаки указывают на развитие серьезных патологий или тяжёлых отравлений, с которыми справиться в домашних условиях невозможно. Кроме того, острая боль в животе может указывать на приступ аппендицита. В этом случае, если не будет проведена своевременная операция, может развиться перитонит с тяжелыми последствиями, а иногда и с летальным исходом.
К грозным симптомам можно отнести резкую боль в голове. Помимо того, что такой болевой синдром свидетельствует о развитии самых различных патологий, он может указывать на внутричерепное кровоизлияние и инсульт. В этом случае исключить тяжелые последствия можно только при немедленном вызове «Скорой помощи».
Какой врач поможет поставить диагноз
Острая боль — это всегда симптом определенных нарушений в работе организма. Самостоятельно оценить тяжесть патологии невозможно, поэтому нужно всегда обращаться за квалифицированной помощью.
Если выраженность боли позволяет пациенту самостоятельно передвигаться, следует сначала обращаться к терапевту, который в срочном порядке проведет осмотр, назначит необходимые анализы и исследования, что позволит быстро получить направление к врачу узкой специальности.
При возникновении приступообразной резкой боли решение, к какому специалисту направить пациента, принимает врач «Скорой помощи»:
- если острая боль проявилась в области живота, точный диагноз может поставить гастроэнтеролог или хирург;
- при болях в сердце следует обращаться к кардиологу или пульмонологу;
- резкая головная боль потребует консультации у невролога;
- пациенты с травмой любой локализации должны быть доставлены к травматологу.
Опасными являются резкие боли в животе у женщин. Они могут указывать на внематочную беременность или разрыв кисти. В этом случае диагностику следует проходить у гинеколога. Острые боли при беременности могут свидетельствовать о самопроизвольном аборте. Поэтому в срочном порядке рекомендуется госпитализация в стационар.
Методы диагностики возможных болезней
Если острая боль возникла в области живота, проводятся современные инструментальные исследования, которые позволяют установить основное заболевание, которое спровоцировало болевой синдром. Кроме того, назначаются лабораторные анализы, по показателям которых можно судить об общем состоянии пациента.
Но перед этим проводится тщательный осмотр больного. При опросе выясняется характер и локализация болей.
Также выполняются измерения артериального давления, частоты пульса и дыхания, температуры тела. При пальпации живота выявляется наличие или отсутствие повышенного тонуса мышц.
Кроме этого, опытный специалист всегда сможет определить состояние и размер определенных органов брюшной полости.
Также проводится прослушивание живота стетофонендоскопом. Это позволит определить наличие свободной жидкости в брюшной полости. Обнаружение патологических шумов будет указывать на наличие сужений в пищеварительном тракте, что часто становится причиной резких болей.
Обязательно назначается УЗИ брюшной полости. Благодаря этому исследованию определяются формы, размеры и структура отдельных органов. Это позволяет подтвердить или исключить наличие определенной патологии.
Рентгенологическое исследование позволяет получить информацию о наличии патологий в органах грудной клетки, а иногда – брюшной полости.
Среди современных методов наиболее распространенной является компьютерная (КТ) или магнитно-резонансная (МРТ) томография. Высокоинформативные способы диагностики позволяют изучить структуры тканей и внутренних органов, поставить точный диагноз.
При возникновении подозрения, что резкие боли являются признаком развития сердечных патологий, обязательно проводится электрокардиограмма. Благодаря этому исследованию можно определить все патологии и повреждения миокарда.
Как справиться с острой внезапной болью самостоятельно
Очень часто возникает вопрос о снятии острой боли. Сам по себе резкий болевой синдром не несет угрозы, но при этом такое состояние вызывает сильный дискомфорт и изнуряет пациента. Безусловно, самостоятельно предпринимать какие-либо действия до постановки диагноза не рекомендуется. В противном случае можно усугубить состояние и затруднить установку причины возникновения резкой боли.
Для снятия острой боли часто назначаются нестероидные противовоспалительные средства или анальгетики – Ибупрофен, Темпалгин, Аспирин, Анальгин, Парацетамол и др. Очень важно следить за тем, чтобы не превысить суточную дозу лекарства. Поэтому нужно внимательно изучить инструкцию к применению препарата.
Если головные боли вызваны спазмами шейных мышц, что вызывает затруднения в оттоке венозной крови от мозга, рекомендуется выполнить простые физические упражнения. Помогут снять боли наклоны шеи или растирание воротниковой зоны. Также эффективными являются теплые ванны, которые позволяют расслабиться. Показаны и холодные компрессы на зону, где возник болевой синдром.
При резкой боли в груди необходимо принять Валидол, который обладает сосудорасширяющим действием. Но после этого, даже если боли притупились, необходимо срочно вызвать «Скорую помощь».
Если острые боли возникают в животе, следует отказаться от приема каких-либо лекарственных препаратов, так как они могут навредить органам пищеварительной системы и усугубить тяжесть состояния. Все, что нужно, — вызвать «Скорую помощь» и прилечь, заняв позу, которая позволяет снизить болевые ощущения.
по теме
Источник: https://bolit.net/o-boli/78-rezkaja-bol.html
Можно ли умереть от головной боли? Невролог — о симптомах и лечении мигрени

Чем отличается мигрень от другой головной боли, почему в отношении ее не работают простые анальгетики, правда ли, что болезнь сопутствует таланту и можно ли от нее умереть, GO.TUT.BY рассказала доцент кафедры неврологии и нейрохирургии БелМАПО, кандидат медицинских наук Кристина Садоха.
Кристина Садоха. Специалист 32 года занимается изучением и лечением первичной головной боли, защитила кандидатскую диссертацию, посвященную мигрени. из личного архива
Как отличить мигрень от другой головной боли
Некоторые ученые считают, что хотя бы один раз в жизни каждый человек переносит приступ мигрени. Но не всегда то, что кто-то называет мигренью, ею является.
— Если у кабинета врача сидит человек и жалуется, что у него сейчас мигренозный приступ, будьте уверены, что голова у него болит совсем по другой причине, — говорит Кристина Садоха. — Потому что человек во время приступа мигрени не пойдет в поликлинику.
Он просто не сможет этого сделать. Боль настолько сильна и мучительна, что она полностью «выключает» человека из его обычной деятельности.
Всемирная организация здравоохранения неслучайно включила мигрень в число девятнадцати заболеваний, вызывающих наибольшую социальную дезадаптацию.
Фото носит иллюстративный характер. pixabay.com
Во время приступа обязателен полный покой. Человек и сам стремится закрыться в темной комнате, опустить шторы, выключить все телефоны, лечь, надеть повязку на глаза и замереть. Никого не слышать, ничего не видеть, ни о чем не знать… От обычных движений — ходьбы, подъема по лестнице, поворота головы и даже легкой эмоции — становится еще хуже.
Боль описывают по-разному — будто по голове методично ударяют молотом или вбивают гвоздь, будто череп раскалывается надвое.
— Особенности мигренозной боли — она очень интенсивная, пульсирующая и сосредоточена, как правило, в одной половине головы, чаще в лобно-глазнично-височной части, — объясняет Кристина Садоха. — Приступ обязательно сопровождается тошнотой, рвотой, свето- или звукобоязнью. Если ни одного из этих симптомов-спутников нет — у вас не мигрень.
Вначале появляются знаки приступа (они всегда одни и те же): вялость, апатичность, раздражительность, беспокойство или, наоборот, эйфория.
У некоторых возникает ярко выраженная тяга к определенной еде, например к сладкому или острому. Либо начинают беспокоить неприятные ощущения в животе.
Одной из пациенток Кристины Садоха приближение мигрени «прогнозировал» запах дыма. Дыма, понятно, нигде вокруг не было, это ложное обонятельное ощущение.
Ряд предвестников головной боли называют аурой. Это могут быть зрительные нарушения — вспышки молнии перед глазами, искаженные предметы, слепое пятно, которое мигрирует в пространстве и увеличивается в размерах.
У некоторых — ощущение, словно мурашки по ноге или руке; онемение отдельных частей тела. Могут появиться затруднения разговорной речи или, наоборот, пациент плохо понимает обращенные к нему реплики.
Продолжается аура от 30 минут до часа, затем появляется и нарастает головная боль, сопровождающие ее тошнота, рвота, звукобоязнь и другие симптомы.
Приступ мигрени длится от нескольких часов до трех суток. Последняя фаза сопровождается сонливостью, слабостью, апатичностью. Больные часто ощущают страх, что это повторится.
У кого и почему случается мигрень
Что такое мигрень, не понаслышке знали Цезарь, Пикассо, Бетховен, Дарвин, Фрейд, Кэррол, Булгаков и еще много известных талантливых людей. Высказывали даже предположение, что эта болезнь — спутница гениальности.
Еще один штрих к портрету пациента с мигренью — повышенная эмоциональность, тревожность и впечатлительность. Неудивительно, что женщин среди жертв этой болезни в полтора раза больше, чем мужчин.
Вероятно, из-за того, что представительницы слабого пола склонны ярче описывать свои ощущения, мигрень долго считалась особенностью мнительных и экзальтированных барышень с большой фантазией и склонностью драматизировать события.
Но в последние годы ученые пришли к выводу: дело не столько в психологических реакциях, сколько в наследственности. Выявлен патологический генный маркер в 19-й хромосоме, который «виновен» в возникновении мигрени. В 75% случаев недуг передается по материнской линии.
Фото носит иллюстративный характер. pixabay.com
— Некоторые пациенты поначалу это отрицают: ни мама, ни бабушка головной болью не страдали, — рассказывает специалист. — А потом выясняется, что патология в роду все-таки была, например, ею страдала тетя или двоюродная сестра.
И дремал бы, возможно, ответственный за мигрень ген годами, если бы не образ жизни.
Провоцирует заболевание, как правило, чрезмерность в любой деятельности: умственный труд без отдыха, физические нагрузки, превышающие возможности организма, бурные эмоции, длительное психическое напряжение, слишком долгое путешествие или более продолжительная, чем обычно, работа за компьютером. Даже в отношении сна склонным к приступам мигрени важно соблюдать принцип золотой середины: избыточный сон для них так же вреден, как и недосыпание.
Играет роль и то, что мы едим. Продукты-триггеры у каждого страдающего мигренью свои. У одних это кофе, а у других помидоры, орехи, сыр или яйца. Все строго индивидуально. У одной из пациенток Кристины Садоха приступ был четко связан с употреблением шампанского.
Если устанавливается связь возникновения приступа с употреблением конкретных продуктов, лучше исключить их из рациона, рекомендует врач.
Почему частые приступы могут привести к инсульту
Мигрень — участь молодых. В 75% случаев она стартует в 17−25 лет, а разгар болезни приходится на 25−35 лет. И бытует представление, что болезнь безобидна. От нее, мол, еще никто не умирал.
Перетерпи, отлежись, и все нормализуется.
«Несерьезность» недуга часто связывают с тем, что во время приступа жизненно важные показатели, артериальное давление и сердечная деятельность, несмотря на очень плохое самочувствие, часто в пределах нормы.
Однако современные неврологи не видят оснований для оптимизма: снижается кровоток, ткани головного мозга переживают кислородное голодание, нарушается их питание, и чем чаще это происходит, тем вероятнее накопление негативных изменений. Считается, что приступы не реже одного раза в месяц способны в конечном итоге привести к инсульту. Это подтверждает и мировая статистика: каждый третий инсульт в молодом возрасте — мигренозный.
Фото носит иллюстративный характер. pixabay.com
— Вот и недавно был такой случай в моей личной клинической практике, — делится опытом доктор. — У 38-летнего мужчины после приступа развился инсульт в затылочной части головного мозга. А в медицинской неврологической литературе описан мигренозный инсульт даже у девочки 16 лет.
Как же заподозрить грозное осложнение? Один из тревожных признаков — если нарушения зрения, речи, движений, предшествующие головной боли, продолжаются больше часа. В такой ситуации лучше вызвать скорую. МРТ головного мозга, желательно по сосудистой программе, поможет выявить или исключить угрожающее жизни осложнение.
Как лечить мигрень
Тот, кто испытал приступ мигрени, как правило, испробовал на себе все возможные виды самопомощи — от стягивания головы тугой повязкой и горячей ванны до полного арсенала обезболивающих, которые есть в ближайшей аптеке. Кристина Садоха против народных методов:
— Дело в том, что изменения в головном мозге во время приступа происходят этапно. На первом сужаются мелкие сосуды, на втором расширяются крупные сосуды, на третьем отекают стенки сосудов, а на четвертом идет обратное развитие этих симптомов.
Головная боль появляется во время 2-й и 3-й фаз. И любые согревающие манипуляции (горячие ванны и компрессы), сосудорасширяющие лекарственные средства (спазмолитики) в данном случае противопоказаны.
Наоборот, чтобы стало легче, нужно предупредить расширение сосудов, вызывающее и усугубляющее головную боль.
Прием простых анальгетиков, парацетамола, анальгина, цитрамона, аспирина, аскофена и других нестероидных противовоспалительных средств (диклофенака) также чаще разочаровывает пациентов.
Фото носит иллюстративный характер. unsplash.com
Для купирования приступов мигрени разработаны специальные средства — триптаны, обладающие сосудосуживающим эффектом и выпускающиеся в основном в виде таблеток, аэрозолей, инъекций. Прием их вместе с противорвотными препаратами помогает снять тяжелые симптомы, но, как подчеркивает невролог, подбирать их необходимо индивидуально — что подходит одному пациенту, не всегда работает у другого.
Кроме того, снять симптомы приступа — только часть терапии, подчеркивает специалист. Об этом многие пациенты даже не подозревают, считая, что прием таблеток во время головной боли это и есть лечение.
Если мигрень посещает хотя бы раз в месяц, необходим курс профилактического лечения, которое в идеале должно продолжаться два месяца.
Требуется и так называемая базисная терапия, которая устраняет последствия приступов, — снижения кровотока в области головного мозга, кислородного голодания и нарушения обменных процессов. Для назначения полноценного лечения нужно обратиться к врачу-неврологу или терапевту.
Полностью избавиться от мигрени невозможно, констатирует доктор. Однако надолго забыть о ней — реально. В ответ на просьбу привести пример успешного лечения врач рассказала о своей пациентке, у которой приступы случались каждый месяц и продолжались до трех суток, а после назначенного лечения она уже четыре года живет без мигрени.
В лечении и профилактике мигрени очень важно, как ведут себя в организме гормоны. У многих женщин приступ нередко предшествует менструации. Во время беременности у одних приступы учащаются, а у других, наоборот, пропадают. Может спровоцировать патологию и длительное применение противозачаточных средств.
— Рекомендую женщинам, страдающим мигренозными приступами, проконсультироваться у гинеколога или эндокринолога, проверить уровень половых гормонов и гормонов щитовидной железы, — говорит врач. — Были случаи, когда после корректировки гормонального статуса приступы самопроизвольно исчезали.
После менопаузы у некоторых женщин приступы мигрени уходят без лечения, констатирует врач. Правда, не у всех. И приводит несколько клинических примеров из своей практики, когда к ней обращались пациентки старше 55 лет. По убеждению доктора, страдающим этой патологией в любом возрасте требуется постоянное внимание к себе, контроль за эмоциями, интеллектуальными и физическими нагрузками.
Источник: https://news.tut.by/go/609128.html







