Бледный ребенок: на что маме стоит обратить внимание?

Бледная кожа у ребенка часто становится причиной беспокойства родителей. Они начинают бить тревогу, предполагая, что у малыша анемия. Однако, признак нередко является наследственным фактором, и проблем со здоровьем у ребенка нет.
Если ребенок бледный, но его ничего не беспокоит, у него хороший аппетит и сон, причиной бледности кожи может быть недостаток витамина D. Но в случае, если кроха капризничает, быстро устает — лучше обратиться к врачу за консультацией.
Причины
Постоянная бледность может являться причиной малокровия, анемии. В крови содержится малое количество гемоглобина, кровяных телец, из-за чего происходит нехватка кислорода в тканях.
Внимание! Ребенок с анемией быстро устает, даже при незначительной нагрузке возникает одышка, частое сердцебиение, головокружение, крошатся зубы.
Зачастую малокровие развивается посредством неправильного питания. Если грудничку в 4-5 мес. не вводят прикорм, то у него отмечается недостаток железа. У ребенка постарше возникает анемия из-за малого употребления фруктов, мяса, печени. Также возможно расстройство всасывания железа в ЖКТ, что провоцирует болезнь.
У ребенка бледное лицо может быть и по другим причинам:
- Инфекционные патологии – при небольшом увеличении температуры тела отмечается побледнение кожи, а при высоких показателях сосуды расширяются, вызывая напротив, покраснение.
- Отравление – проявляется рвотой, поносом, обезвоживанием организма. Кожный покров бледнеет, возникает чувство жажды, ребенок капризный и неспокойный.
- Наследственность – светлый тон лица может быть причиной генетики. В данном случае капилляры находятся глубоко в коже.
- Коллапс – сосудистая недостаточность проявляется остро. Для болезни свойственно понижение тонуса сосудов.
- Испуг и боль – происходит повышение адреналина, а вместе с тем спазмирование сосудов и побледнение кожи.
- Лейкоз – из-за проблем с кроветворением, дерма становится восковидного тона. На раннем этапе развития недуга, бледность – единственный признак заболевания.
- Понижение температуры тела – при переохлаждении отмечается сужение капилляров и уменьшение притока крови к коже.
Бледное лицо и синяки под глазами часто становятся признаками аллергической реакции. Нередко данная симптоматика указывает о почечной недостаточности либо нарушении мочеиспускательной системы. Светлый цвет кожи может свидетельствовать о наличии порока сердца, болезни Крона.
Цвет кожи здорового ребенка
Оттенок кожи придает пигмент меланин, тонус капилляр, и конечно же гемоглобин. У абсолютно здорового ребенка эпидермис бледно-красного либо смугловатого цвета. Однако, если бледный ребенок, но гемоглобин в норме, то причиной может являться слишком тонкая кожа с низкой степенью пигмента.
Диагностика возможных заболеваний
Определить анемию сможет опытный специалист. Однако самостоятельно получится проверить, если:
- подвести кроху к окну, опустить нижнее веко и внимательно осмотреть; внутренняя часть века при наличии малокровия бледная, в нормальном состоянии она ярко-розового оттенка с алыми прожилками кровеносных сосудов;
- после чего проверить рот и десну – если анемия у ребенка, они также будут бледными; слегка надавить на ноготь малыша, недолго подержать, опустить; как скоро вернется естественный цвет – при малокровии это происходит медленно.
Внимание! Зачастую бледность образуется из-за железодефицитной анемии. Болезнь не несет опасности, но требует определенного лечения: диеты, приема Ферлатума или Сорбифера.
Профилактика бледности у детей
Предупредить бледность лица получится, если выполнять соответствующие меры:
- ежедневно гулять на свежем воздухе;
- не допускать переохлаждений;
- исключить стрессы, переживания;
- принимать витамины, микроэлементы.
Точная схема лечения составляется после получения результатов анализов. Родители, в свою очередь, должны обеспечить ребенку правильное питание. Полезно употреблять продукты с большим содержанием железа (гречку, орехи, морскую капусту). В рацион нужно включить гранаты, яблоки.
Когда стоит обращаться к врачу?
Метод устранения бледности кожи напрямую обуславливается причиной, вызвавшей образование признака. Обязательно нужно обратиться к педиатру в случае, если:
- оттенок лица у ребенка изменился внезапно;
- имеются кровяные вкрапления в стуле;
- возникла рвота, одышка;
- побледнело не только лицо, но и губы, слизистые оболочки.
Все вышеуказанные проявления могут быть признаками серьезной болезни, требующей немедленных действий.
Если ребенок бледный, и это вызвано наследственностью, это вполне нормальное и не опасное состояние. Когда изменение кожи произошло внезапно и сопровождается иной симптоматикой, следует произвести диагностику и определить причину.
Понравился наш контент?
Подпишитесь на канал в Яндекс Дзене.
Источник: https://razvitie-vospitanie.ru/zdorovie/blednost-u-rebenka-prichiny-simptomy-zabolevanij-lechenie.html
Белое пятно на коже у ребенка: что это значит, и почему оно появилось?

Появление белых пятен на коже у детей может быть обусловлено различными факторами — от совершенно безобидных до опасных для здоровья ребенка. Для исключения развития тяжелых осложнений, при появлении первых признаков обесцвечивания кожи нужно немедленно показать малыша врачу. Почему образуются белые пятна на лице и теле? Как вылечить и предупредить их возникновение?
Почему у ребенка возникают белые или светлые пятна на коже?
При нарушении выработки и распределения пигмента меланина, отвечающего за здоровый цвет кожи, на ней появляются светлые участки различного размера. Эта проблема может быть косметической и решаться с помощью простых способов. Однако зачастую она свидетельствует о развитии в организме ребенка какого-либо патологического процесса.
Грибковая инфекция
Если у ребенка на коже появились светлые пятна, это может указывать на наличие отрубевидного лишая – грибкового инфекционного заболевания (как выглядит место поражения инфекцией, можно увидеть на фото). Для него характерны следующие признаки:
- локализация в области спины с постепенным распространением на грудь, плечи, шею;
- отсутствие болезненных ощущений;
- четкие границы;
- воспаление лимфатических узлов, находящихся рядом;
- приобретение более темного оттенка в холодное время года и осветление в летний период;
- наличие чешуек на поверхности пятен.
При появлении этих симптомов нужно как можно скорее показать ребенка врачу. Такое заболевание в запущенных формах требует длительного и комплексного лечения.
Причины неинфекционного характера
Появление белых пятен на коже у детей также могут вызывать факторы неинфекционного характера. Большинство из них совершенно безобидны и не требуют специального лечения. Однако в ряде случаев участки кожи обесцвечиваются на фоне развития опасных заболеваний, которые требуют незамедлительного принятия лечебных мер. К таким заболеваниям относятся болезни, приведенные в таблице ниже.
| Фактор, провоцирующий обесцвечивание кожи | Механизм развития болезни | Степень опасности для детского здоровья |
| Гипомеланоз | Относится к малоизученным патологиям. Вызван перенесенными болезнями инфекционной этиологии и выявляется через несколько месяцев после рождения. | Может поражать нервную систему, провоцировать нарушение умственного и физического развития. |
| Розовый лишай | Появляется на фоне вирусных заболеваний. | Исчезает самостоятельно. |
| Витилиго | Является следствием:
| Пятна, преимущественно возникающие на лице, руках и коленях, не причиняют болезненных ощущений. На данный момент не существует способов полного излечения витилиго. |
| Белый питириаз | Появляется в результате перенесенных дерматитов, кожных воспалений, неправильного использования мази на основе глюкокортикостероидов. | Является косметической проблемой и не несет угрозы детскому здоровью. |
| Беспигментный невус | Относится к врожденным синдромам и отличается единичным расположением на теле. | |
| Туберозный склероз | Является наследственной патологией. | Может привести к умственной отсталости и нарушению работы внутренних систем. |
| Дефицит витаминов Е, D и кальция в пище | Возникает в результате неполноценного питания. | В запущенной форме может провоцировать сбой в работе внутренних органов. |
Какие методы диагностики существуют?
При появлении светлых пятен на теле или лице ребенка нужно немедленно показать врачу-дерматологу. В большинстве случаев для постановки диагноза достаточно визуального осмотра места поражения. Однако при подозрении на наличие тяжелых патологий маленькому пациенту могут назначить дополнительные диагностические исследования:
| Способ диагностики | Описание | Цель проведения |
| Сбор анамнеза | Анализ жалоб, оценка особенностей внутриутробного развития, изучение истории болезни, опрос родителей на предмет наличия генетических заболеваний | Постановка предварительного диагноза, определение направления дальнейшего обследования, выяснение причины появления пятен |
| Физикальное обследование | Осмотр | Визуальная оценка поражения, определение интенсивности клинических проявлений |
| Инструментальные обследования | УЗИ органов пищеварения, желчевыводящих путей, печени | Проверка состояния внутренних органов |
| Диагностика центральной нервной системы | Подтверждение или опровержение симптомов туберозного склероза | |
| Компьютерная или магнитно-резонансная томография головного мозга | ||
| Электрокардиография | ||
| УЗИ органов мочеполовой системы | ||
| Лабораторные исследования | Гистология | Выявление гипомеланоза |
| Анализ кала на яйца глист | Диагностирование паразитарных инфекций | |
| Микроскопия чешуек кожи | Определение лишая | |
| Соскоб на грибковые инфекции |
Как избавиться от белых пятен?
При разработке схемы лечения врач учитывает фактор, спровоцировавший возникновение пятен. Решение проблемы носит комплексный подход. Кроме устранения внешних признаков этого явления, требуется обязательное лечение основного заболевания, на фоне которого появились пятна. Назначает лечение врач после постановки окончательного диагноза.
Общие рекомендации
При появлении на коже у ребенка депигментированных участков рекомендуется:
- сократить до минимума пребывание малыша на улице по время пика солнечной активности;
- оградить от стрессовых ситуаций;
- включить в ежедневный рацион большое количество свежих овощей, фруктов и ягод;
- регулярно заниматься спортом;
- строго соблюдать назначенные врачом дозировки и продолжительность приема лекарственных средств.
Медикаментозные препараты
Кроме того, специалист обязательно оценивает риск возникновения каких-либо негативных явлений во время приема следующих групп лекарств:
| Основное заболевание | Группа лекарственных средств | Свойства препаратов |
| Лишай | Салициловая кислота | Противогрибковое и противовоспалительное |
| Мази на основе березового дегтя | Ранозаживляющее и бактерицидное | |
| Антигистаминные препараты | Успокаивающее, противоотечное и противозудное | |
| Витилиго (не поддается лечению) | Кремы местного действия, фотосенсибилизаторы, препараты, стабилизирующие работу эндокринной системы и печени, медикаменты на основе псоралена с последующим воздействием на кожу ультрафиолетовых лучей, спиртовая настойка экстракта плаценты | Повышают чувствительность к свету, восстанавливают обмен веществ, нормализуют тон кожи |
| Гипомеланоз | Витамины группы B | Иммуностимулирующее |
| Иммуностимуляторы | ||
| Фотосенсибилизаторы | Усиливают действие света, запускают в организме цепочку физико-химических процессов | |
| Кортикостероидные мази | Противовоспалительное |
Средства народной медицины
Наиболее эффективные способы народной медицины для устранения депигментированных участков кожи в результате витилиго и лишая:
- протирание отваром укропа, петрушки, или зверобоя;
- аппликации со смесью серной мази, березового дегтя и гусиного жира;
- компрессы с прополисом и оливковым маслом или маслом жожоба и лаванды;
- примочки из яблочного уксуса или раствора полыни.
Профилактические меры
Во избежание появления у ребенка светлых участков на коже нужно соблюдать ряд правил:
- исключить пребывание малыша под палящими лучами солнца;
- использовать головной убор и солнцезащитные средства во время прогулок;
- обеспечить достаточное поступление в организм с пищей витамина А, D и кальция;
- оградить от контакта с детьми, зараженными лишаем.
Источник: https://www.deti34.ru/simptomy/kozha/svetloe-pyatno-na-kozhe-u-rebenka.html
Бледные ручки у новорожденного
Видели ли вы когда-нибудь только что родившегося малыша? Если нет, то не удивляйтесь, когда после рождения вам на живот положат маленького человечка багрового, иногда даже синюшного оттенка. Такой цвет кожи обусловлен тем, что сосуды еще не научились слаженной работе.
Но уже через сутки кожа здорового доношенного младенца приобретает красивый розовый окрас. Она чрезвычайно нежна, поскольку, находясь в утробе матери, тело крохи было покрыто особой смазкой, плотной по консистенции. Смазка защищала малыша от сморщивания во время длительного пребывания в околоплодных водах. Поэтому нормальным считается розовый чистый кожный покров.
Но случаются и другие варианты нормы. Например, временная или постоянная мраморность кожи. Это состояние, когда рисунок внешних покровов неоднородный, словно тело покрылось пятнами красно-синих оттенков. Почему так происходит? И где граница нормального состояния? Какие признаки служат сигналом о проблемах со здоровьем?
Физиологическая мраморность
У новорожденного ввиду анатомических особенностей сосуды и капиллярная система располагаются близко к коже. Кроме того, вегетососудистая система еще незрелая, поэтому терморегуляция неспособна пока срабатывать должным образом. Вот и получается, что любой перепад температуры или эмоциональный всплеск в виде плача, провоцируют появление на теле мраморного рисунка.
Часто необычный окрас наблюдается при переодевании ребенка, смене подгузника, выходе на прогулку или во время купания. Наиболее отчетливо мраморность просматривается на ручках и ножках.
Еще одной из причин подобного состояния, неопасной для здоровья малыша, является наследственно-конституциональная предрасположенность. Это означает, что если у одного из родителей имеется вегетососудистая дистония, один из признаков которой — холодные конечности, ребенок может получить такую особенность по наследству.
Необычный рисунок на теле появляется вследствие несовершенства терморегуляции, когда есть перепад температуры, например, при купании
Еще одна теория возникновения мраморной кожи заключается в перекармливании. Считается, что чрезмерное потребление пищи (в нашем случае молока или молочной смеси) способствует увеличению объема крови. Эластичности сосудов не хватает, чтобы справиться с большим потоком, в результате чего они расширяются.
А поскольку кожный покров у новорожденных намного тоньше, чем у взрослых, и сосуды расположены недалеко от поверхности, нам четко видно сосудистый рисунок. При переедании ребенок склонен к частым срыгиваниям и большому набору веса.
Если имеются такие признаки, уменьшите порции во время кормления или увеличьте интервал между приемами пищи.
В 95% случаев изменение цвета кожных покровов у месячного ребенка не должно вызывать никаких опасений. Как правило, к 6-месячному возрасту нервная система укрепляется и сосуды приспосабливаются к быстрому сужению и расширению.
Патологическая мраморность: причины
Если при физиологических «узорах» достаточно согреть кожу для их исчезновения (растереть ножки, потеплее одеть малыша), то в патологическом случае характерный рисунок остается независимо от перепада температур и проводимых согревающих действий.
Патологическая мраморная кожа, как правило, не единственный симптом, указывающий на проблему. Присмотритесь к малышу. Есть ли такие сопутствующие тревожные признаки:
- синий носогубный треугольник;
- запрокидывания головы;
- повышенная или пониженная температура;
- обильное выделение пота;
- ребенок находится в возбужденном состоянии или, наоборот, слишком вялый;
- кожа бледная.
Если вы заметили у своего ребенка какие-либо из перечисленных признаков, это повод детально обследовать сердце и сосудистую систему. Подобные симптомы могут указывать на:
- врожденные аномалии сосудов и сердечные пороки;
- внутричерепное повышенное давление;
- перинатальную энцефалопатию;
- рахит;
- развитие анемического состояния;
- генетические заболевания: синдром Дауна, синдром Эдвардса;
- врожденные болезни: генерализованная флебэктазия, сифилис.
Большое влияние на развитие многих перечисленных заболеваний оказывает внутриутробная гипоксия или асфиксия во время родовой деятельности.
Длительные и сложные роды приводят к недостаточному поступлению кислорода в головной мозг, а также в другие жизненно важные органы и ткани.
Обычно дети, перенесшие гипоксию, рождаются с неврологическими нарушениями разной степени и требуют к себе особого внимания со стороны докторов.
«Побольше свежего воздуха» — под таким девизом следует выводить на прогулку свое любимое чадо. Тогда организм будет в полной мере насыщаться кислородом
Врожденная генерализованная флебэктазия (синоним — врожденная телеагиоэктатическая мраморная кожа, ВТМК) — редкое заболевание, при котором сеть капилляров расширена с рождения.
Просвечивающийся через кожу рисунок напоминает физиологическую мраморную кожу, но отличается более интенсивным окрасом и постоянным присутствием. Поражение характеризуется возможным появлением язв и атрофических рубцов на теле.
Как правило, патология встречается у детей, проживающих в странах с холодным климатом.
Нуждается ли мраморная кожа в лечении?
Возрастная — нет. Если состояние ребенка удовлетворительное, врачи не находят никаких патологий, то задача родителей заключается лишь в том, чтобы помочь сформировать своему малышу здоровый сосудистый тонус. Сделать это несложно:
- Выполняйте массаж, уделяя особое внимание верхним и нижним конечностям; он отлично разогревает и улучшает циркуляцию крови по самым мелким сосудам.
- Регулярно и много гуляйте на свежем воздухе в любую погоду, кроме экстремально жаркой или холодной.
- Не делайте из крохи «комнатное растение», стремясь даже в летнее время натянуть на него носочки и закрывая все форточки. Конечно, переохлаждение опасно, но было бы неплохо освоить техники закаливания и внедрять их в жизнь по мере взросления малыша.
- Важную роль играет плавание в бассейне или ежедневные купания в ванной.
о тепловой защите новорожденного – основной профилактики мраморности кожи у младенца:
Если же мраморный цвет обусловлен наличием патологии сосудов, все действия и меры, направленные на лечение, обсуждаются с лечащим врачом. Обязательно проходят тщательное обследование, консультируются у кардиолога, невролога и педиатра.
Итак, необычный рисунок кожного покрова в младенчестве — вполне обычное явление, если оно временно и проходит к полугодию жизни. Но если вас смущает наличие других косвенных признаков, указывающих на то, что что-то не так, обратитесь за медицинской помощью.
Источник: https://detishki.ahuman.ru/blednye-ruchki-u-novorozhdennogo/
Белое пятно на коже у ребенка: что это значит, почему появляется и как лечить
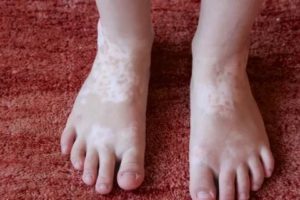
Белые пятна различных размеров появляются на теле у ребенка в области шеи, плеч, верхней части спины, иногда затрагивают голени. Для них нехарактерны зуд или болевые ощущения.
Локальное исчезновение пигмента нередко вызывает панику у родителей.
В большинстве случаев такие бесцветные образования не представляют опасности, однако для уточнения диагноза лучше обратиться за профессиональной врачебной консультацией.
Причины появления
Возникновение белых пятен происходит вследствие нарушенной выработки специального пигмента меланина, который отвечает за насыщение кожи цветом.
Снижение уровня тирозина также негативно влияет на нормальную работу меланоцитов. Дефект особенно проявляется у людей с темной или загорелой кожей и вызывает дополнительный дискомфорт.
Процесс обесцвечивания кожи запускается по следующим причинам:
- разрушение, истощение или отсутствие пигментных клеток,
- спазмы кровеносных сосудов,
- перенесенные заболевания вирусной или грибковой природы,
- образование чешуек сверху поврежденного участка кожи,
- сбой в работе эндокринной системы.
Существует ряд патологий, проявляющихся наличием белых пятен у ребенка. Некоторые беспигментные образования могут исчезать самостоятельно по мере взросления.
Витилиго
Болезнь характеризуется быстрой потерей кожного пигмента на открытых участках тела. Иногда заболевание затрагивает область подмышечных впадин, места вокруг родинок, шрамов или рубцов. Чаще всего развивается у молодых людей до 25—30 лет. Патологические изменения кожи могут временно приостановиться, однако в дальнейшем период стабильности снова сменяется быстрым образованием белых пятен.
Считается, что витилиго развивается на фоне аутоиммунных заболеваний, когда собственная защитная система организма начинает атаковать меланоцитарные клетки и разрушать их. Также появляется у людей с проблемами сердечно-сосудистой системы, пищеварительного тракта, щитовидной железы. У новорожденных детей белые пятна витилиго могут сформироваться из-за недоразвитого иммунитета.
Болезнь нельзя вылечить полностью, основные методы терапии направлены на улучшение внешнего вида кожных покровов:
- Кортикостероиды и физиотерапевтические процедуры (лазерная терапия, плацентарная терапия) усиливают обменные процессы, активизируют меланоциты. Используются с целью повторной пигментации пораженного участка.
- Фотохимиотерапия в сочетании с приемом Псоралена в таблетках. Во время процедуры происходит облучение пораженных участков ультрафиолетом.
- Депигментация уменьшает интенсивность цвета здоровой кожи. Применяется в случае обширного поражения покровов. Заключается в использовании специальных осветляющих препаратов.
Если диагноз поставлен ребенку, важно соблюдать дополнительные профилактические меры: избегать прямого попадания ультрафиолета, не допускать стрессовых ситуаций, использовать средства защиты от солнца.
Идиопатический каплевидный гипомеланоз
Первые признаки болезни могут появиться у детей в первые месяцы или годы жизни после перенесенного тяжелого инфекционного заболевания.
Для каплевидного гипомеланоза характерно образование бледных пятен размером 2—5 мм, поражающих кожу рук, плеч или голеней.
При этом пятна не имеют четких границ, практически сглажены со здоровой кожей. В некоторых случаях отмечается шелушение поверхности.
Механизм протекания болезни до конца не выяснен, но в детском возрасте может вызвать нарушения в центральной нервной системе и спровоцировать задержку развития у ребенка. Врач ставит точный диагноз на основании гистологического анализа кожи.
Лечить каплевидный гипомеланоз проще на начальной стадии. Медикаментозное воздействие заключается в приеме ретиноидов (витамина А), использовании мази на основе пимекролимуса. Возможно назначение специальных процедур: пилинга, криомассажа.
Грибковые инфекции
Депигментация кожи и образование белых пятен происходит вследствие заражения грибковой инфекцией. Вещество, вырабатываемое грибками семейства Malassezia, препятствует попаданию ультрафиолета на кожу, а также замедляет процесс выработки меланина.
Отрубевидный (разноцветный) лишай
Болезнь развивается на фоне усиленного размножения грибка и проявляется в виде пятен белого или красно-коричневого цвета овальной или круглой формы с шелушащейся поверхностью. Распространяется в области спины, шеи, бедер, живота.
Влажный и теплый климат, жирная кожа, чрезмерная потливость провоцируют рост патогена. Отрубевидный лишай не считается опасным для здоровья, однако может сопровождаться раздражением кожных покровов и воспалением лимфатических узлов.
Для лечения детей используют салициловую кислоту, мази на основе березового дегтя, антигистаминные препараты, противогрибковые мази (Миконазол, Клотримазол), шампуни с сульфидом селена (если пострадала кожа на голове).
Эти средства обладают противовоспалительными и бактерицидными свойствами, дополнительно устраняют зуд и отечность. Курс лечения белых пятен, вызванных отрубевидным (разноцветным) лишаем, продолжается в течение 2 недель.
Розовый лишай Жибера
Этот вид заболевания не относится к заразным, характеризуется единичным пятном светло-розового цвета, которое появляется в результате вирусных инфекций при ослабленном иммунитете. После его исчезновения остаются белые пятна. Возбудитель патологии пока не выявлен. Считается, что поражение может вызвать герпесный вирус.
Бляшка образовывается на любом участке кожи, а также по ходу естественных складок. Для лечения розового лишая назначают антибиотики, противоаллергические средства, болтушки, обтирания яблочным уксусом и салициловой кислотой. Дополнительно принимают витаминные комплексы и препараты кальция.
Кожные проявления проходят через 1,5—2 месяца.
Белый питириаз
Болезни свойственно появление овальных бледно-розовых пятен в области лица, плеч, шее. Образования с нечеткими границами, нередко имеют корочку. На начальной стадии форма может быть выпуклой и иметь более выраженный красноватый оттенок.
Через некоторое время пятно приобретает белый цвет, становится плоским. На развитие заболевания влияет атопический дерматит или наследственная предрасположенность.
Возрастную группу белого питириаза составляют дети и подростки 3—16 лет, однако патология может возникнуть с самого рождения.
Депигментированные зоны становятся видны в летнее время на фоне загорелой кожи. Ближе к зиме пятна бледнеют, но появляется шелушение и сухость кожных покровов. Для здоровья детей болезнь не опасна.
Терапия заключается в смазывании пораженных участков препаратами с небольшим содержанием стероидов, увлажнении кожи. Гигиену пятен выполняют при помощи средств без раздражающих веществ.
Цвет эпителия возвращается через несколько месяцев.
Белый (простой) лишай лица
Возбудителем болезни является стрептококк. Бледно-розовые пятнышки, покрытые мелкими чешуйками, появляются вокруг рта, на щеках и подбородке у детей младшего и подросткового возраста.
В результате загара кожи белые пятна не так заметны, болезнь больше проявляется в осенне-весенний период, может сопровождаться зудом. В детских коллективах возможно заражение эпидемического характера.
Терапия заключается в нанесении дезинфицирующих средств на кожные образования.
Беспигментный невус
Депигментированный невус является врожденным, отличается единичным расположением на туловище, нижней части живота, иногда локализуется на лице, руках или ногах. Белое родимое пятно на коже у ребенка не требует специального лечения и не вызывает дискомфорта. Бесцветную родинку достаточно легко дифференцировать от болезни витилиго по стабильному размеру образования.
Плохое питание
Обесцвеченные участки могут свидетельствовать о недостатке полезных веществ и минералов в организме, в частности, кальция, витаминов Е и D. В этой ситуации помогает сбалансированное питание, прием витаминных комплексов и биологически активных добавок. Необходимые БАДы назначает врач.
Другие причины
Среди прочих заболеваний, которые могут вызвать белые пятна у ребенка, выделяют красную волчанку, псориаз, частичный альбинизм. Опасным считается развитие туберозного склероза.
Это аутосомно-доминантная наследственная патология, способная спровоцировать умственную отсталость и нарушения внутренних систем. Бесцветные образования размером до 3 см локализуются на лице, руках или ногах.
При появлении первых признаков депигментации необходимо обратиться за врачебной помощью для определения точного диагноза и назначения соответствующей схемы лечения.
Оцените свои шансы против коронавируса. Пройдите наш тест
Внимание!
Администрация сайта советует вам не заниматься самолечением, и в любых спорных ситуациях обращаться к врачу.
Источник: https://fr-dc.ru/kozhnye-zabolevaniya/chto-delat-esli-na-kozhe-u-rebenka-poyavlyayutsya-belye-pyatna
О каких диагнозах расскажут ногти ребенка?

Болезни ногтей у детей встречаются редко, чаще причиной нарушений становится повреждение ногтевой пластины или кожи вокруг нее. Все мамы знают, как «любит» ребенок есть, ковырять ногти, отрывать заусенцы. Патологические изменения вызывают как болезни или травмы ногтевой пластины и кожи вокруг нее, так и проблемы со здоровьем внутренних органов.
В норме ногти ребенка нежно-розового цвета с ярко-выраженной белесой лункой у основания. Какие факторы меняют их окраску? На что может указывать определенный цвет?
Белый
Иногда на ногтях рук или ног у ребенка появляются пятна белого цвета. Такое состояние в медицине называют лейконихия.
Различают несколько ее форм:
- тотальная, вся ногтевая пластина становится белой;
- полосовидная, образуются поперечные белые полосы;
- точечная, на ногтях у ребенка появляются точки белого цвета;
- ограниченная, проявляется в виде удлиненных пятен небольшого размера.
В народе считают, что белые пятна возникают из-за чрезмерного употребления витаминов и минералов, но на самом деле это не так.
Причинами белых пятен на ногтях у ребенка становятся длительные незначительные травмы, механические повреждения ростковой зоны, привычка грызть ногти.
На ногах такие изменения могут появиться из-за неправильно подобранной обуви. Белые пятна на ногтях у ребенка могут быть проявлением грибковой инфекции (онихомикоза).
Из системных заболеваний лейконихию вызывают железодефицитная анемия, патологии печени, сердца, интоксикации, нарушение переваривания белков, псориаз, экзема.
Сами по себе белые пятна, полоски на ногтях у ребенка не требуют лечения.
В большинстве случаев это временный косметический дефект, исчезающий по мере отрастания ногтевой пластины. Если они появляются снова, нужно обратиться к врачу, пройти обследование, выяснить их причину.
Желтый
Желтый цвет почти всегда является признаком онихомикоза. У детей такое заболевание встречается гораздо реже, чем у взрослых. Но исключать его нельзя. Еще желтая окраска характерна для псориаза.
Проверить ребенка на грибок
Кроме этого желтый цвет ногтей у ребенка провоцируют отклонения в работе печени с нарушением обмена билирубина, желтуха, патологии эндокринной и лимфатической системы, хроническое воспаление слизистой околоносовых пазух.
Красный
Красная окраска ногтей у ребенка связана с воспалительными процессами в мягких тканях ногтевого ложа, нарушением оттока крови в капиллярах, расширением мелких сосудов. Часто она наблюдается при высокой температуре, лихорадке.
Красные или коричневые полоски или черточки – это последствия повреждения мелких сосудов под ногтевой пластинкой, которые случаются в результате травмы.
Черный
Одна из распространенных причин черного цвета – бытовые травмы. Например, если ребенок прищемил палец с ногтем межкомнатной или входной дверью. После сильного ушиба происходит отек, кровоизлияние в мягкие ткани ногтевого ложа, образуется гематома. Спустя 10 часов ноготь у ребенка становится черным или синим в зависимости от тяжести травмы.
Чтобы помочь малышу, сразу после ушиба приложите на больное место холодный компресс или поставьте пострадавший пальчик под струю холодной воды из крана.
Образовавшаяся гематома рассасывается в течение 4 – 6 недель.
Изменение структуры
Поверхность ногтевой пластины в норме ровная и гладкая на ощупь.
Но при некоторых физиологических или патологических состояниях на ней появляются рельефные полоски, точечные углубления, выпуклости, бороздки. Почему так происходит, и о каких нарушениях это говорит?
Точечные углубления
Точечные углубления на ногтевой пластине выглядят так, как будто ее поверхность истыкана иглой. Эти множественные ямки называют синдромом наперстка. Они являются характерным признаком псориаза. Также точечные углубления могут быть связаны с кожными заболеваниями (экзема, дерматоз, инфекции), очаговой алопецией (выпадение волос).
У младенцев точечные вмятины на ногтевой пластине считаются физиологической нормой, по мере взросления малыша они самостоятельно исчезают.
Поперечные бороздки
Поперечные рельефные полоски на ногтях у ребенка называют линии Бо. Они представляют собой линии глубиной до 1 мм, не отличающиеся по цвету от здоровой ногтевой пластинки.
Образуются из-за повреждений ногтевого матрикса (места образования ногтя).
Их причиной может стать недостаток питательных веществ, нарушение обмена веществ, механические травмы, удары в районе лунки, прием некоторых лекарственных препаратов. У детей линии Бо появляются после высокой температуры.
У младенцев линии Бо считаются физиологической нормой. Они появляются в возрасте от 4 до 14 недель, а затем по мере отрастания ногтевой пластины исчезают.
Их образование связано с физиологическими изменениями и перестройками в детском организме во время родов.
Продольные бороздки
Продольные или вертикальные полосы на ногтях у ребенка обычно не представляют опасности. Выглядят как параллельные бороздки, проходящие от кутикулы до конца свободного края ногтевой пластины. При детальном рассмотрении с близкого расстояния при хорошем освещении, можно заметить, что они есть у каждого человека.
Если продольные полосы сильно выражены, то это говорит о нехватке витаминов группы B, цинка, железа, магния, механических повреждениях ногтевого матрикса.
При сочетании вертикальных полос с обесцвечиванием, потерей блеска, ломкостью и деформациями ногтя у ребенка нужно обратиться к врачу. Это может сигнализировать о хронических болезнях дыхательных путей, периферических сосудов, псориазе, железодефицитной анемии, красном плоском лишае.
Расслаивание
Довольно часто родители сталкиваются с тем, что у ребенка слоятся и ломаются ногти. Почему так происходит?
Это отклонение вызывает:
- неправильное подстригание ногтей;
- недостаток микроэлементов, витаминов (витамина A, E, B2, кальция, фосфора, магния, цинка);
- механические повреждения. Например, на руках ногти слоятся, если ребенок их грызет или сосет пальцы, на ногах – если носит натирающую или сдавливающую кончики пальцев обувь;
- проблемы со здоровьем (железодефицитная анемия, нарушение функции надпочечников, онихомикоз).
В большинстве случаев справиться с расслаиванием помогает коррекция питания, прием витаминно-минеральных комплексов, втирание в ногтевую пластину растительных масел, богатых витаминами A и E.
Но если его причина в проблемах со здоровьем, понадобится обследование и сдача анализов.
Отделение ногтевой пластины
Нередки ситуации, когда у ребенка слезают ногти на руках или ногах. Такая неприятная картина пугает родителей, ведь они не понимают, с чем это связано.
Отделение ногтя от ложа называют онихолизисом. Его причиной в 60 % случаев становятся травмы. Если малыш ударил, ушиб, придавил верхнюю фалангу пальца, нарушается питание ногтя и сцепление с ногтевым ложем. Образуются пустоты, над которыми ноготь становится непрозрачным и жёлтым.
У маленьких детей ногти способны слазить даже из-за незначительной травмы, ведь ногтевые пластины у них очень тонкие, мягкие.
При случайной травме ногти отслаиваются у ребенка только на пострадавшем пальчике. Если же они отходят на всех пальцах, то причина, скорее всего, в том, что малыш их грызет. Такая вредная привычка часто становится причиной того, что родителям кажется, как будто у ребенка не растут ногти.
Если эта проблема вас беспокоит, проследите за малышом. Объясните ему, что так делать нельзя. Возможно, для избавления от нее понадобится помощь психолога.
К другим факторам, приводящим к тому, что у детей слазят ногти, относятся:
- грибковая инфекция;
- контакт ногтевой пластины с агрессивными химическими веществами, средствами бытовой химии;
- гнойное воспаление околоногтевых валиков;
- недавно перенесенные инфекционные болезни (энтеровирусная инфекция);
- нарушение кровоснабжения и питания конечностей;
- системные болезни (гиперкератоз, псориаз, экзема);
- прием некоторых лекарственных препаратов.
Если у ребенка сошел ноготь в результате травмы, то после отслоения поврежденной ногтевой пластины вскоре вырастет новый здоровый ноготок. Главное следить, чтобы на протяжении этого периода не попала инфекция.
При появлении покраснения, воспаления нужно обратиться к врачу.
Гнойное воспаление
Нарыв на пальце возле ногтя у ребенка – распространенная проблема, которая называется паронихия. Чаще всего воспаляются околоногтевые валики и мягкие ткани пальцев с тыльной стороны. Нарыв может быть последствием откусывания ногтей, оторванного заусенца, вросшего ногтя, ранки, царапины, попадания занозы под ноготь ребенка или пореза на коже вокруг пальца.
Вовремя необработанные антисептиком повреждения становятся входными воротами для инфекции. Присутствующие под ногтями у детей микробы проникают в кожу, распространяются вглубь мягких тканей.
Ноготь может нарывать даже у грудничка. Воспаление развивается из-за сосания пальца, срывания заусенцев, неаккуратного маникюра или педикюра. Кожа у малышей очень тонкая и нежная, иммунитет развит слабо, поэтому даже незаметная глазу мамы травма способна превратиться в нарыв.
Если у ребенка воспалился, загноился ноготь и палец, малыш пожалуется на боль, усиливающуюся при надавливании. Боль носит пульсирующий характер. Кожа над нарывом становится упругой и лоснящейся. Родители могут заметить, что у ребенка опух и гноится палец у ногтя. Скопление гноя выглядит как шишка или волдырь с просвечивающейся желто-зеленой жидкостью.
Что делать, если у ребенка нарывает ноготь? Первая помощь заключается в антисептической обработке (перекись, фуркоцин).
Если присутствует гной, нарыв увеличивается в размерах, нужно срочно обратиться к детскому хирургу. Иначе инфекция распространится вглубь вплоть до костей пальца, что очень опасно.
Врач очистит ткани пальца от гнойного содержимого, обработает антисептиками, антибиотиками. Назначит перевязки с подходящей по возрасту антибактериальной мазью для дальнейшего домашнего лечения.
Если у детей плохие ногти с явными признаками патологических процессов, нужно не затягивать, а обратиться к врачу для постановки точного диагноза. Лечение ногтей проводит дерматолог, подолог, хирург, миколог.
Дополнительная информация и запись по телефону +7 (985) 489-45-86.
Источник: https://g2f.ru/stati/o-kakix-diagnozax-rasskazhut-nogti-rebenka







