Можно ли делать прививки ребенку? Польза и вред прививок

- Мифы о прививках. Или откуда взялось мнение что прививки опасны?
- Вызывают ли прививки детям аутизм?
- Состав прививок — опасные химические вещества.
- Побочные действия прививок или реакция на прививку.
- Как помочь ребенку пережить это кризисное время?
- Какие могут быть реакции после прививки?
- Что делать в случае возникновения поствакцинальных реакций?
- Как выяснить — можно ли делать прививку вашему ребенку?
- В каких случаях возможен временный отказ от прививок, медотвод, добровольный отказ от профилактической вакцинации.
- Какие и в каком возрасте детям делают прививки? Таблица. Список прививок до года.
В последнее десятилетие особо ожесточенно идут незримые войны приверженцев вакцинации и антипрививочников. И у тех и у других есть свои аргументы о пользе и вреде прививок. Антипрививочники массово отказываются от вакцинации сами и призывают других одуматься. Утверждают, что категорически нельзя делать прививки. Аргументируют свой отказ о вреде компонентов прививок, исследованиях о связи с аутизмом, и даже всемирном заговоре…
Врачи почти единогласно призывают прививать детей, ведь только благодаря всеобщей иммунизации удасться на года и десятилетия защитить общество от опасных смертельных болезней.
В тоже время Всемирная Организация Здравоохранения бьет тревогу: согласно их данным — отказ от прививок спровоцировал эпидемию кори в 2019 году. Так что же несет с собой вакцинация? Нужно ли делать прививки или вакцинация может нанести непоправимый вред здоровью?
Мифы о прививках. Или откуда взялось мнение что прививки опасны?
Еще в 60-70 годах прошлого столетия ВОЗ приступило к осуществлению всеобщей иммунизации. C помощью прививок все эти годы искоренялись самые опасные болезни — часто смертельные для детей — коклюш, корь, полиомиелит, столбняк, дифтерия и т.д.
Вызывают ли прививки детям аутизм?
В связи с участившимися случаями обнаружения аутизма у детей в 80-90 годах, медики в разных странах мира с помощью своих исследований пытались найти этому объяснение.
В 1998 детский врач Эндрю Уэйкфилд провел исследование на основании здоровья своих 12 маленьких пациентов с аутизмом.
Результаты его исследования были опубликованы в журнале The Lancet, где утверждалось о связи прививок с развитием аутизма у детей.
Позже статья была „разгромлена ” другими врачами — слишком мало пациентов для статистики, выводы слишком поспешны и малоправдоподобны.
Доктор Эндрю Уэйкфилд спешно отозвал свою статью, которая уже успела наделать много шума среди массы народа. А некоторых убедить в опасности вакцинации.
Совсем недавно в 2015 году проводилось дополнительное исследование на эту тему среди 100.000 детей. Как оказалось риск возникновения аутизма у ребенка выше в том случае, если у него в семье уже кто-то был с данным заболеванием. Вакцинирован ребенок или нет — не имеет, с генетикой не поспоришь.
Состав прививок — опасные химические вещества
В составе вакцин содержаться вещества, вызывающие большое количество споров. Такие как ртуть, алюминий, формальдегид, фенол. Что служит дополнительным аргументом для противников вакцинации.
Исключить их из вакцин или заменить на какие-то другие вещества пока невозможно, они служат как дополнительные компоненты для лучшего усвоения вакцины организмом и улучшения иммунизации. Но не стоит паниковать, их количества настолько малы, что неспособны навредить человеку.
- Ртуть — с 2011 года исключена почти из всех вакцин.
- Формальдегид — это название обычно ассоциируется с веществом, выделяемым при курении сигарет. Он содержится в вакцинах в ничтожных количествах. Кстати, некачественная мебель, ДСП, ламинат и др. выделяют его в воздух вашей комнаты в гораздо более значительной степени.
- Фенол — один из составляющих пробы Манту (диагностика туберкулеза). Ваш кишечник ежедневно вырабатывает в 600 раз больше фенола!
- Алюминий — содержание в вакцине примерно 0,001 мг. Человек вместе с пищей ежедневно употребляет около 40 мг.
Побочные действия прививок или реакция на прививку
Повышение температуры, общее недомогание, плохой сон и аппетит, капризы… Также возможны реакции в районе места укола: покраснение, уплотнение, местное повышение температуры, болезненность.
Прививка — это небольшой толчок по иммунной системе, организм вынужден бороться, чтобы выработался иммунитет.
Подобные симптомы появляются не у всех детей и не от всех вакцин. И обычно через 1-2 дня ребенок уже прекрасно себя чувствует.
Как помочь ребенку пережить это кризисное время?
Необходимо смотреть по самочувствию ребенка. Если нет температуры и самочувствие в норме, достаточно общих рекомендаций. В этом случае никаких особых действий предпринимать не нужно. Не кормить, если нет аппетита. Давать больше жидкости — это поможет быстрее очистить организм от чужеродных веществ.
Снизить количество времени просмотра телевизора, планшета и т.д. Следует больше проводить времени на свежем воздухе — сон в коляске на улице — лучшее решение. Ребенка не перегревать, не купать в горячей воде (гигиенический душ допустим). Конечность, в которую была произведена вакцинация, не нагружать.
Какие могут быть реакции после прививки?
- Слабо выраженные реакции — температура тела до 37,5, отсутствие симптомов интоксикации (понос, рвота)
- Реакции средней силы — температура тела от 37,6 до 38,6, возможно небольшое расстройство стула.
- Сильные реакции — лихорадка выше 38,6, выраженные проявления интоксикации.
Как лечить ОРВИ у детей в домашних условиях?
В редких случаях после иммунизации живыми вакцинами возможны:
- вакцина от кори — кореподобная сыпь
- против паротита — одно или двухстороннее увеличение слюнных желез
- против краснухи — лимфоденит заднешейных и/или затылочных лимфоузлов
- БЦЖ — формирование папулы с гнойным содержимым (является нормой)
Что делать в случае возникновения поствакцинальных реакций?
- Прием жаропонижающих средств (ибупрофен, парацетомол) в жидкой лекарственной форме.
- Место прививки нельзя греть, накладывать спиртовые компрессы, применять разогревающие мази.
- Можно использовать — Траумель гель, Троксевазин гель.
Как выяснить — можно ли делать прививку вашему ребенку?
Вакцинация это первое серьезное воздействие на иммунитет ребенка после его рождения. И чтобы выработать должный иммунный ответ к каждой сделанной прививке, ребенок должен быть абсолютно здоров!
Всегда перед прививкой ребенка осматривает врач, который допускает к вакцинации. Если вас что-то настораживает в здоровье или поведении вашего ребенка — сообщите педиатру. Мама как никто другой знает все нюансы своего ребенка.
Обратите внимание в каких случаях возможен временный отказ от прививок:
- Если у ребенка есть признаки начинающегося ОРВИ или он недавно был перенесен
- Повышена температура тела
- Расстройство стула (понос, дисбактериоз), пищеварения
- Аллергические реакции
- При прорезывании зубов
Обязательно перед каждой прививкой сдавайте анализ крови и мочи! Во избежание осложнений после введения вакцин.
Прививку после болезни можно делать:
- Если был легкий насморк, расстройство стула или пищеварения — ждем не менее 7 дней.
- После ОРЗ или ОРВИ — 2 недели.
- После тяжелых бактериальных осложнений ОРЗ (бронхит, пневмония, и т.д.) — не менее 30 дней.
Важно понимать! Если ребенок не здоров, анализы крови и мочи не соответствуют норме, есть аномалии в развитии или индивидуальные особенности (например возможная аллергия) — дополнительная нагрузка на иммунитет способна вызвать негативные последствия.
Под дополнительной нагрузкой следует понимать как вакцинацию, так и любую инфекцию. Как говориться — береженного Бог бережет.
Медотвод или когда делать прививку ребенку нельзя?
- Новорожденному, если его вес меньше 2 кг
- Тяжелые аллергические реакции на медицинские препараты, вакцины
- Врожденные или преобретенные пороки нервной системы
- Врожденный или приобретенный иммунодефицит
- Серьезные побочные действия после последней прививки
Какие прививки делают детям и в каком возрасте?
Проведение бесплатной вакцинации ребенка проводится в поликлинике у вашего педиатра согласно графику прививок.
Какие прививки нужно сделать ребенку до года?
- В 1 день после рождения — гепатит Б, прививают малыша в роддоме.
- Также в первые (от 3 до 7) несколько дней жизни ребенка ставится БЦЖ (против туберкулеза) — вакцинируют тоже в роддоме
- В 1-2 месяц — гепатит Б
- В 2 месяца -вакцина от пневмококковой инфекции (превенар)
- В 3 месяца — АКДС -коклюш, дифтерия, столбняк + прививка от полиомелита
- В 4,5 месяцев — АКДС + полиомиелит + пневмококк
- В 6 месяцев — полиомиелит + АКДС + пневмококк
- В 12 месяцев — КПК (корь, краснуха, паротит) В некоторых странах СНГ (в частности в России ) до года ребенку дополнительно делают диагностику туберкулеза — реакция Манту
Дополнительные прививки по вашему желанию (от ветрянки, ротовируса) не входят в календарь прививок и их можно получить на платной основе.
Отказ от профилактических прививок
Источник: https://mamina-kr0xa.ru/mozhno-li-delat-privivki-detyam-polza-i-vred-privivok/
Вакцинация запрещена – опасно: Кому нельзя делать прививки

Делимся экспертным мнением о сложной проблеме вакцинации и рассказываем, кому прививки запрещены. Есть целый ряд категорий из разряда «опасно для здоровья».
Пока в России вопрос, делать или не делать прививку, остаётся добровольным выбором каждого человека. Однако уже предпринимаются шаги для того, чтобы изменить такую ситуацию.
Напомним, что Минюст недавно опубликовал проект обновлённого КоАП: новая редакция кодекса предполагает штрафы от 5000 до 7000 рублей за отказ от обязательной вакцинации.
Ну а несколько сенаторов под предводительством вице-спикера Совфеда Николая Фёдорова предложили расширить список обязательных прививок и перекрыть вход в детсады, школы и вузы невакцинированным детям и подросткам.
Но нельзя забывать, что дело состоит не только в том, что вопрос о добровольности вакцинации тесно пересекается с вопросом гражданских прав человека (на что уже указывают авторитетные эксперты), но и затрагивает область здоровья. Ведь далеко не каждому можно и нужно делать прививку.
Напомним, что Минюст недавно продемонстрировал новый вариант КоАП, который предполагает денежную ответственность за несделанные прививки.
Как объяснил в комментарии «РИА Новости» заместитель министра юстиции Денис Новак, новый вид штрафов, впрочем, не коснётся тех, кто откажется от вакцины по ряду причин; кроме того, штрафовать будут не всех, а определённый круг лиц – к примеру, тех, кто перед поездкой в эпидемиологически неблагоприятную страну (чаще всего это африканские государства) не поставил себе ряд прививок. Под обязательство поставить прививку подпадут и медицинские работники…
Так кому нужна прививка и где есть противопоказания? © Christoph Hardt/Geisler-Fotopres Geisler-Fotopress/Globallookpress.
Эксперты против
Впрочем, даже столь «выборочное» склонение к вакцинации вызвало возмущение ряда экспертов. К примеру, академик РАН Александр Чучалин в интервью журналу «Наука и жизнь» напомнил, что доныне прививки всегда были добровольным выбором каждого человека.
Учёный отметил, что ряд разрабатываемых против коронавируса лекарственных средств не только не были зарегистрированы, но и ещё не прошли через официальную процедуру разрешения. В связи с этим разговоры об их готовности к применению «выглядят преступно», посчитал Чучалин.
Такое мнение поддержала в эфире телеканала Царьград и Александра Машкова-Благих, руководитель акции «Иммунный ответ».
«С учётом того, что практически нет контроля, производитель не несёт ответственности, в случае поствакцинального осложнения – которое ещё надо доказать, а это отдельная трагическая история, – ты получишь тысячу рублей к инвалидности», – раскрывает подноготную нынешних реалий эксперт.
Идея о том, что прививать нужно всех поголовно в обязательном порядке, а на «отказников» воздействовать штрафами, в обществе одобрения не встретила. Точно так же, как довольно сомнительным кажется упомянутое предложение, чтобы не допускать к гарантированному, казалось бы, государством образованию тех детей, кто не прошёл процедуру вакцинации.
«С медицинской точки зрения прививать всех поголовно – конечно, нонсенс. Потому что даже в Советском Союзе, где считалось, что прививали всех поголовно, было огромное количество медицинских отводов.
Потому что любой врач знает, что ребёнка нельзя прививать, не осмотрев, не обследовав, если он переносил какие-то респираторные заболевания или имеются аллергические реакции.
У такого ребёнка прививка может вызвать побочные эффекты, которые называются на самом деле поствакцинальными осложнениями», – пояснил в эфире телеканала Царьград доктор медицинских наук, профессор Владислав Шафалинов.
Кому нельзя делать прививки
Действительно, у прививок существует целый ряд противопоказаний и делать их кому-то не просто нельзя – опасно для здоровья! Завкафедрой эпидемиологии и доказательной медицины Сеченовского университета, главный эпидемиолог Минздрава России Николай Брико в интервью «РГ» называл такие противопоказания и отмечал, что перед вакцинацией стоит пройти специальное обследование.
По словам Брико, нельзя прививаться тем, кто недавно переболел любым недугом в острой форме. Таким пациентам стоит подождать две-четыре недели, прежде чем решиться на прививку.
Тем же, кто страдает хроническими болезнями, вакцинироваться можно только тогда, когда болезнь находится в стадии ремиссии.
При этом разрешение на процедуру должен дать лечащий врач, который оценит степень рисков и потенциальной пользы.
Не стоит пытаться сделать прививку тем, у кого на вакцину уже наблюдалась негативная реакция организма.
Среди таких неприятных, а то и опасных «побочек» могут быть аллергия, судороги, температура, отёк в месте укола (если он достиг диаметра более 8 см), сильное покраснение опять-таки в месте укола.
Противопоказанием для маленьких детей является также их сильный крик во время прежней процедуры вакцинации: это может быть свидетельством того, что препарат действует на ребёнка негативно. Запрещены прививки, по словам Брико, также при различных видах иммунодефицита.
Итак, подведём итоги:
Прививка запрещена тем, кто находится в острой фазе какой-либо болезни: ОРВИ, гастрит, обострение язвы желудка и двенадцатиперстной кишки, ОРЗ и так далее.
Даже насморк, понос, повышение температуры – серьёзные основания для того, чтобы отложить вакцинацию до более благоприятного времени. Нельзя прививаться тем, кто по каким-то причинам принимает лекарства, угнетающие иммунитет.
Кстати, некоторые виды вакцин нельзя применять и беременным женщинам.
Осторожно, но можно прививаться людям с хроническими болезнями. Им перед вакцинацией нужно обязательно посоветоваться с врачом и уточнить, стоит ли идти на риск.
Пожизненный запрет на прививки тоже существует. Он касается, правда, небольшой группы людей. К ним относятся те, кто проявляет аллергическую реакцию на любые компоненты вакцины.
Также нельзя прививаться тем, кто страдает болезнями, вызывающими угнетение иммунитета (по словам экспертов, чаще всего такой запрет касается так называемых живых вакцин – то есть в случаях, когда человеку вводят активных возбудителей недуга).
Кроме того, запрещено вакцинироваться онкобольным. АКДС противопоказана тем, у кого в анамнезе есть заболевания, сопровождающиеся судорогами.
Источник: https://tsargrad.tv/articles/vakcinacija-zapreshhena-opasno-komu-nelzja-delat-privivki_258819
Акдс — эту прививку нельзя пропустить: польза и осложнения после введения вакцины

АКДС – противоречивая вакцина для родителей по причине развития побочных эффектов. До 90% побочных эффектов можно избежать при правильной постановке вакцины от дифтерии и при дальнейшем уходе за ребенком. Вакцина АКДС от коклюша, столбняка и дифтерии проводится бесплатно, по Национальному календарю прививок в странах СНГ. От нее можно отказаться только с помощью письменного заявления.
Необходимо помнить, что отказ от АКДС, то есть прививки от дифтерии, коклюша, столбняка, оставит ребенка незащищенным, а вышеперечисленные болезни являются смертельно опасными.
Разновидности АКДС или DTP и график прививок
В современной практике врачи используют два типа вакцин АКДС:
- Ацеллюлярная или бесклеточная. Относительно дорогостоящая вакцина, которая назначается детям, переболевшим коклюшем. В составе препарата – антигены коклюша, столбнячный и дифтерийный анатоксины. Прививка за счет бесклеточного компонента позволяет снизить риск побочных реакций, связанных с ЦНС. Недостатком является отсутствие массового производства и дешевых аналогов препарата.
- Клеточная. В ее состав входят мертвые микроорганизмы коклюша, анатоксины против столбняка и дифтерии.
Врачи рекомендуют делать 3 прививки от инфекций на 1 году жизни: в 2, 4, 6 месяцев. Ревакцинация проводится в 18 месяцев, а затем в 6 лет.
Повторно привиться от дифтерии следует в 16-летнем возрасте, а затем повторять вакцину каждые 10 лет. С 16-летнего возраста вакцину делают без коклюшевого компонента, только от дифтерии и столбняка.
Активно применяются вакцинные препараты АКДС:
- Инфанрикс (Бельгия),
- Инфанрикс ИПВ, совместно с вакциной от полиомиелита (Бельгия),
- Пентаксим (Франция) АКДС совместно с вакциной от полиомиелита и гемофильной палочки (хиб-инфекция),
- Инфанрикс Гекса , ацеллюлярная, по составу защищает от коклюша, дифтерии, столбняка, гемофильной палочки, полиомиелита, гепатита В.
- Гексаксим по составу защищает от коклюша, дифтерии, столбняка, гемофильной палочки типа В, полиомиелита, вирусного гепатита В.
Препараты для ревакцинации бельгийского производства:
- Бустрикс,
- Бустрикс Полио.
Как подготовить ребенка к вакцинации
Существует алгоритм действий, который позволяет подготовить малыша первого года жизни к вакцине от дифтерии, коклюша и столбняка:
- За 3-4 дня исключить алергенные продукты. В 2-х и 4-месячном возрасте это витамин Д. С 6-месячного возраста это любой тип прикорма.
- Перед вакцинацией врач назначает детям антигистаминное средство (Лоратадин, Алерон), иногда дополняет его глюконатом кальция. Средство принимают по предписанию последующие 3 дня после вакцинации.
- Через 1-2 часа после введения вакцины ребенку дают Парацетамол или Ибупрофен в возрастных дозах (10 мг/кг).
- В день вакцинации покупайте ребенка, если это запланировано. После прививки от купания нужно воздержаться в течение дня.
Что происходит после введения вакцины
Введение в организм анатоксинов (дифтерии и столбняка) ведет к образованию антитоксических антител, которые нейтрализуют действие токсинов и препятствуют клиническим проявлениям дифтерии и столбняка. Впоследствии при попадании бактерии в организм (дифтерии или столбняка) выработанных антител хватает для преодоления инфекции без тяжелого течения и выраженных симптомов.
Как применять вакцину от дифтерии коклюша и столбняка
Разовая доза вакцины АКДС составляет 0,5 мл. Перед использованием ампулу нагревают вручную до достижения температуры тела, а затем встряхивают до получения однородного раствора.
Нельзя использовать ампулу с препаратом в таких ситуациях:
- нарушена целостность ампулы,
- истек срок годности препарата,
- хранение препарата было неправильным, под прямыми солнечными лучами в помещении с температурой выше +5 градусов,
- препарат в ампуле поменял вид, стал желтым, появился осадок.
Родители ребенка имеют право осмотреть целостность упаковки, маркировку на ампулах, срок годности вакцины. Медсестра должна занести в журнал факт вакцинации, серию и номер вакцины, дату проведения процедуры.
Прививка делается внутримышечно, предварительно область введения протирают спиртом. Детям до 1,5 лет вводят вакцины в бедро, детям старшего возраста – в срединную треть плеча.
Действия родителей после прививки от дифтерии, столбняка и коклюша
Рекомендуется пребывание родителей с ребенком в течение 30 минут – 1 часа на территории больницы. Так профилактируются генерализованные аллергические реакции, отек Квинке, анафилактический шок. Медицинский персонал сможет оказать помощь в случае развития побочных эффектов.
Рекомендуется не кормить ребенка в первые 1,5 часа после вакцинации, чтобы профилактировать расстройства стула (диарею).
Дома ребенка не рекомендуется купать в течение одного дня, необходимо отказаться от прогулок в течение 1 дня. Через 6 часов после прививки и приема жаропонижающего средства, Парацетамол или Нурофен стоит дать повторно, не дожидаясь повышения температуры.
Рекомендуется измерять температуру тела ребенка раз в три часа. Если она повышена до 38,5 градусов Цельсия, а препараты (Ибупрофен, парацетамол) не помогают в течение 20 минут, необходимо вызвать скорую помощь для ранней профилактики фебрильных судорог.
Ревакцинация
Вакцинация АКДС состоит из 4 доз, а ревакцинация проводится с 6-летнего возраста. Ее выполняют с помощью препарата АДС: дифтерийно-столбнячной вакцины без коклюшевого компонента.
С 16 лет рекомендуется введение препарата АДС-м с половинной дозой антигенов. Ревакцинацию взрослых рекомендуется делать при помощи вакцины от дифтерии АД-м с половинной дозой антигена.
Если нет информации о вакцинации АКДС в детстве или она не проводилась, то подросткам можно начинать вакцинацию с препарата АДП-м с половинной дозой антигена и без коклюшевого компонента. В таком случае вакцина вводится троекратно.
Интервал между первой и второй прививкой – 30-45 дней, а между второй и третьей – 6-12 месяцев.
Лица, контактирующие с больным дифтерией
Если человек контактировал с больным дифтерией, то необходима ревакцинация. Можно не проводить ревакцинацию в случае если последняя доза анатоксина от дифтерии вводилась менее 5 лет назад.
Если у человека были сделаны все вакцины, но последняя доза дифтерийного анатоксина вводилась более 5 лет назад, то выполняется АДС-м с половинной дозой бактериального агента.
Если не было сделано ни одной вакцины АКДС в детстве, но человек контактировал с больным дифтерией, необходимо провести вакцинацию дифтерийным анатоксином 2 раза с интервалом в 30 дней. Это делается до получения результатов бакпосева на палочку Леффлера или дифтерийную палочку.
Кроме того, пациентам из последней группы назначаются антибиотики (Эритромицин) для химиопрофилактики.
Вакцинация тех, кто переболел дифтерией, взрослых
Пациенты, которые переболели дифтерией, должны получить повторный полный курс прививок препаратами АКДС, АДС, АДС-м в зависимости от возраста. Первая прививка делается спустя 6 месяцев после перенесенного заболевания.
Действия объясняются тем, что после перенесенного заболевания у пациента не всегда формируется иммунитет, а в случае его формирования он непродолжительный.
Прививка АКДС взрослым
Для детей старше 6 лет отсутствует массовое производство бесклеточной или ацеллюлярной вакцины АКДС. Поэтому количество побочных реакций возрастает. Все вакцины вводятся в дозировке 0,5 мл внутримышечно в плечо.
Нельзя делать вакцину АКДС в ягодичную мышцу по причине близкого расположения седалищного нерва и высокой вероятности его повреждения.
Все вакцинные препараты детям старше 6 лет вводятся на фоне жаропонижающих средств. Антипиретики уменьшат воспаление и боль в месте введения препаратов. У маленьких детей они дополнительно профилактируют фебрильные судороги.
Основные противопоказания и побочные реакции
Нельзя вводить препарат в таких случаях:
тяжелые осложнения в виде анафилаксии от предыдущей вакцинации,
- аллергия на любой из компонентов вакцины,
- прогрессирующие патологии ЦНС (гидроцефалия, эпилепсия, эпистатус с судорогами 2 раза в месяц или чаще),
- острое заболевание или обострение хронического.
Врач решает о дальнейших сроках введения вакцины, подборе альтернативной защиты при абсолютных противопоказаниях.
Побочные эффекты
АКДС – реактогенная вакцина, которая вызывает незначительные побочные эффекты в 90% случаев. Побочные эффекты развиваются в течение первых трех дней после постановки прививки и пропадают до конца первой недели. Если эффект появился на 4 день – он не относится к действию вакцины.
Максимальное количество побочных реакций дает коклюшевый компонент.
Допустимые или нормальные проявления действия АКДС:
- Повышенная температура тела до 3 дней. Наиболее распространенная реакция, которая поддается купированию жаропонижающими препаратами. Если температура тела выше 38 градусов – нужно давать жаропонижающие препараты (Нурофен, Ибупрофен, Парацетамол, Панадол беби).
- Покраснения и болезненность вместе укола. Проходит самостоятельно.
- Болезненность во время движений ногой или рукой в зависимости от места укола. С 3 дня можно массировать ногу или руку, выполнять обтирания полотенцем. Эффект проходит к 5 дню самостоятельно.
- Головная боль, слабость, нарушение сна, плач, снижение аппетита.
- Расстройства пищеварения, диарея. Ребенку можно дать активированный уголь или другие сорбенты (Энтеросгель, Атоксил).
- Кашель при поступлении коклюшного компонента прививки. Проходит самостоятельно через 3-4 дня.
- Крапивница. Проходит самостоятельно или после приема антигистаминных препаратов.
Если у ребенка после введения АКДС наблюдалась тяжелая реакция и переносимость вакцины, от полноценной АКДС стоит отказаться в пользу АДС. О тяжелой реакции свидетельствует отказ от еды, повышение температуры тела более 39 градусов.
Возможные осложенения
Крайне редко у детей развиваются следующие осложнений после введения вакцины от дифтерии, коклюша и столбняка АКДС:
- аллергические реакции: анафилаксия, атопический дерматит, отек Квинке,
- коллапс из-за снижения артериального давления,
- судорожный синдром,
- менингиты, энцефалиты у 1 на 500 тысяч привитых, энцефалопатии (1 случая на 300 тысяч привитых),
- шишка в месте введения препарата.
Большинство из возможных осложнений развивается по причине неправильного хранения или транспортировки средства. Если препарат надежный, проверен медицинским учреждением, вероятность осложнений не более 2%.
Эти состояния требуют неотложной медицинской помощи. Далее врач составляет индивидуальный график вакцинации с подбором препаратов или фиксирует абсолютное противопоказание с отказом от введения вакцины. Количество осложнений от ацеллюлярной вакцины АКДС не превышает 7-10% клинических случаев. А 85% возможных осложнений – оборотны, хорошо поддаются своевременному лечению.
Загрузка…
Источник: https://prof-medstail.ru/bolezni/akds-pochemu-nelzya-propuskat-etu-privivku-osobennosti-vakcziny-pobochnye-effekty-i-grafik-immunizaczii
Правда о побочных эффектах вакцины!

Вы можете подумать, что легко интерпретировать данные из Системы отчетности о побочных эффектах вакцины (VAERS), Управления по контролю за продуктами и лекарствами (FDA): сколько людей заявило, что они получили побочные эффекты, и как они их получили? К сожалению, ответы намного сложнее, чем это. И это не из-за какого-то массового заговора от имени Большой Фармы, так что воздержитесь от теории заговора.
Это потому, что так много данных нужно пройти, так много переменных и так мало бремени доказательств, что разговоры о побочных эффектах от вакцин – это очень сложный вопрос.
По данным Института общественного здравоохранения Блумбурга имени Джона Хопкинса, VAERS ежегодно получает около 11 000 отчетов. FDA утверждает, что 85% этих отчетов включают легкие реакции, варьирующиеся от «легкой лихорадки или покраснения и отека в месте инъекции», но 15% включают более серьезные проблемы, такие как «госпитализация, угрожающие жизни события и смертельные случаи».
Более того, как утверждает FDA, каждый год «более десяти миллионов прививок делается детям в возрасте до одного года, обычно в возрасте от 2 месяцев до 6 месяцев… естественные события включают лихорадку, судороги, синдром внезапной детской смерти (СВДС), рак, врожденные пороки сердца, астма и другие состояния.
Некоторые дети случайно сталкиваются с нежелательным явлением вскоре после вакцинации. На основании данных VAERS, как правило, невозможно определить, является ли конкретное неблагоприятное событие результатом сопутствующего заболевания или вакцинации, даже если это событие происходит вскоре после вакцинации».
Но если вы зайдете в Интернет и войдете в группы по вакцинации, вы обнаружите груды разгневанных родителей, которые утверждают, что их дети получили побочных эффектах от вакцинации.
Опять же, бремя доказывания невелико, и в основном это мнение и гипотеза, а не узаконенные медицинские диагнозы.
В то время как наличие у ребенка какого-либо неблагоприятного медицинского события ужасно, эти родители часто готовы наброситься на любого, кто с ними не согласен.
ДОВОЛЬНО. Вакцины безопасны, и они работают.
Во-первых, давайте проведем различие между реакциями на вакцины и побочными эффектами от вакцинации: побочные реакции на вакцины происходят, по словам доктора Селины Мур, которая работала в детской больнице Майами, и в настоящее время практикует в Бока-Ратон, Флорида, после иммунизации существует «нежелательный эффект». К ним относятся болезненность, покраснение и лихорадка. Побочные эффекты, говорит она, «немного отличается», и включают такие вещи, как анафилаксия и синдром Гийена-Барре.
Доктор Мур рассказывает, что за все время своей практики – целых 14 лет – она видела двух пациентов, пострадавших от прививок, и одного во время пребывания в резиденции. Этот подросток пострадал от более ранней, теперь уже измененной рецептуры вакцины АКДС, которая в детстве вызывала энцефалит.
У другого ребенка, по ее словам, развилась «идиопатическая тромбоцитопения пурпура» примерно через десять дней после его вакцины КПК. Несмотря на то, что [он] полностью выздоровел в течение недели после этого, это квалифицируется как побочный эффект вакцины согласно Таблице травм вакцины CDC ».
В то же время, доктор Мур говорит, что если вы считаете новорожденных, она каждый день посещает пациентов с ослабленным иммунитетом, так как дети в возрасте до 28 дней не могут быть вакцинированы.
Другие дети с ослабленной иммунной системой в ее практике включают получателей трансплантации органов, детей, получающих химиотерапию, детей, рожденных с нарушениями иммунодефицита, и слабых с медицинской точки зрения детей.
Заражение болезнями, предупреждаемыми с помощью вакцин, включая корь, коклюш или ветряную оспу, может привести к госпитализации или убить этих детей.
Доктор Слотер-Атиемо напоминает людям, что риск серьезной травмы от вакцины составляет один на миллион (в буквальном смысле): то же самое, говорит она, как и «от других видов лекарств или терапевтических методов лечения».
Доктор Эми Бакстер, доктор неотложной медицинской помощи детям, и доктор Роб Дарзинкевич, доктор медицинских наук, главный медицинский директор Hazel Health, сказали, что они никогда не сталкивались с ребенком, получившим вакцину в отделении неотложной помощи.
Тем не менее, доктор Бакстер говорит, что она «непосредственно ухаживала за» одним ребенком, который умер от ветряной оспы, тремя детьми, которые умерли от мениногоккемии, и двумя от гриппа.
Оба доктора сказали, что они столкнулись со многими детьми с ослабленным иммунитетом – доктор Бакстер насчитывает их «в тысячах», а число случаев коклюша «в сотнях».
Таким образом, в то время как фактические побочные эффектых от вакцин происходят, они редки – чрезвычайно редки, нельзя сказать, что они не случаются.
Но когда их риск равен одному на миллион, а риск, как говорит д-р Слотер-Атиемо, такой же, как и от любого другого лечения или терапии, они на самом деле не являются причиной для отказа от вакцинации, особенно когда так много детей могут быть вакцинированным и полагаться на прививки других, чтобы сохранить их здоровье.
Когда вы прививаете своих детей, вы не только принимаете решение, чтобы сохранить их здоровье. Вы также принимаете решение, чтобы все люди вокруг были здоровы. Риск истинных побочных эффектов от вакцины невелик.
Необходимость в общем иммунитете имеет первостепенное значение для защиты наиболее уязвимых из нас. Когда мой муж заболел коклюшем, моему сыну было четыре месяца. Он и я были привиты.
Несмотря на то, что мы жили с моим мужем, мы не болели.
Мой муж сломал ребро от кашля. Девять лет спустя он все еще страдает от изнурительных приступов астмы. Болезнь могла убить моего сына. Он был в порядке. Я тоже. Вакцины защищали нас.
У одного из моих сыновей была реакция на прививку КПК: у него появилась сыпь и лихорадка, что свидетельствует о полном заболевании. Мы все равно сделали ему вторую дозу КПК.
Потому что это была реакция на прививку, а не побочный эффект – редкая, но, тем не менее, такая, от которой он не пострадал. Теперь он никогда не заразится корью.
Оно того стоит.
Возможные осложнения после вакцинации
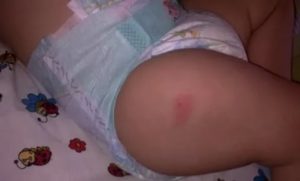
Вакцинация считается одним из самых эффективных методов профилактики опасных болезней.
Исследования подтверждают, что именно она помогла человечеству побороть некоторые смертельные инфекции, а также снизить процент осложнений, появляющихся вследствие перенесенных заболеваний.
Однако на вопрос, делать ли маленьким детям прививки, современные мамы всё чаще отвечают отрицательно. А те, кто соглашается на вакцинацию, испытывают массу переживаний.
К сожалению, опасения нынешних родителей не беспочвенны. С каждым годом все большее количество семей сталкиваются с различными осложнениями после введения вакцины.
При этом ни родители, ни медики не могут предугадать и предотвратить появление негативной реакции в детском организме. Разобраться в ситуации, сопоставить все возможные риски и предполагаемую пользу от прививок помогают специалисты.
Они подтверждают, что все существующие вакцины могут нести угрозу.
Распространенные причины нетипичной реакции организма на вакцину
Препараты могут быть опасными и стать причиной возможных осложнений у любого ребенка при:
- Несоблюдении производственного процесса, отсутствии контроля над качеством. В этом случае схожие побочные реакции можно отметить у всех пациентов, привитых вакциной одной и той же серии.
- Нарушении правил перевозки и хранения. Препараты для вакцинации должны постоянно находиться в определенном температурном режиме. В случае несоблюдения этого условия может произойти не только снижение эффективности вакцины, но и изменение её свойств, способное привести к серьезным осложнениям.
- Вакцинации без соблюдения техники её проведения. Ложно рассчитанная доза препарата или неправильное его введение вызывают осложнения, проявляющиеся острыми воспалительными или аллергическими реакциями, а также лимфаденитом, охватывающим всю лимфатическую систему.
Возможные осложнения от прививок, появляющиеся по вине медиков, могут не только доставлять неудобства детям и их мамам, но и приводить к необратимым последствиям. Но, к счастью, такие ситуации встречаются довольно редко. Их можно легко избежать, обратившись к квалифицированному врачу, заслужившему доверие пациентов.
Когда осложнения после вакцинации считаются безопасными?
Мамы должны понимать, что все вводимые детям прививки воспринимаются их организмом, как инородная смесь. Поэтому иногда негативные реакции возникают даже в случаях, когда манипуляция была произведена без каких-либо ошибок и нарушений.
Поскольку вакцинация — это внедрение ослабленных вирусов или их частичек, иммунная система распознает в ней потенциальную опасность. Чтобы побороть мнимую болезнь, тело вырабатывает защитные антитела. Именно они и становятся причиной возможных негативных реакций.
Осложнения после вакцинации, не представляющие опасности для детей:
- рост температуры тела, вплоть до 39,5 °С;
- гиперемия в месте введения иглы;
- слабость, сонливость;
- снижение аппетита;
- беспричинное беспокойство у грудничков.
Эти неприятные реакции обусловлены активизацией работы иммунной системы. Они совершенно безопасны и проходят самостоятельно без какого-либо лечения. Но для облегчения состояния разрешается давать ребенку препараты, устраняющие негативные симптомы (спазмолитики, жаропонижающие, антигистаминные).
Мамам не стоит переживать из-за легкого недомогания, появляющегося:
- в первые трое суток при введении неживой вакцины (против гриппа, столбняка, коклюша, гемофильной инфекции);
- с 5 по 14 день при использовании живых штаммов (от краснухи, туберкулеза, кори, паротита).
О всех возникших реакциях следует незамедлительно сообщать лечащему врачу. Это позволит не только предотвратить развитие возможных осложнений, но и выработать индивидуальную тактику для вакцинации ребенка в дальнейшем.
Плановая вакцинация и возможные осложнения после неё
Начиная с рождения, все дети получают определенный комплекс вакцин. Плановые манипуляции осуществляются по графику, учитывающему вес, возраст и состояние иммунной системы малыша. Однако в некоторых случаях возможны небольшие временные отклонения или вовсе отмена определенных вакцин.
График введения прививок и возможные реакции
- Сразу после рождения всем детям делают прививку от гепатита В, поражающего печень и считающегося одним из самых опасных. Вирус может существовать за пределами человеческого организма более недели, поэтому риск заразиться им непомерно велик. А вероятность развития осложнений после прививки от гепатита, наоборот, минимальна.
В месте укола возможно появление легкой гиперемии, реже — рост температуры. Повторно вакцина вводится по достижении 1 и 2 месяцев и, как правило, не доставляет хлопот ни детям, ни их родителям.
- Следующей в списке является БЦЖ. Первую вакцинацию делают в роддоме, плановая ревакцинация проводится в 7 и 14 лет.
Практика показывает, что прививка от туберкулеза — более проблемная и требует особого контроля. Она может спровоцировать боль, припухлость и гиперемию в области укола на протяжении 2-4 месяцев, но осложнений в виде повышенной температуры или слабости после неё, как правило, не возникает.
При появлении отека диаметром более 5 см следует незамедлительно показаться врачу. При повышенной чувствительности к препарату от повторной вакцинации лучше отказаться. В противном случае возможно появление более серьезных осложнений (сыпи, эритрем, абсцессов, язв, лимфаденита, а также БЦЖ-инфекций, иногда приводящих к летальному исходу).
- В 2 месяца малышам делают прививку от пневмококковой инфекции. Повторно вакцина вводится в 4,5 месяца и в 1 год и 3 месяца. Как правило, она не провоцирует серьезных осложнений. Среди возможных реакций можно отметить тошноту, понос, отечность, красноту, повышение температуры тела, слабость и нарушение сна.
- По достижении 3 месяцев дети получают самую опасную прививку — АКДС, направленную на борьбу со столбняком, дифтерией, коклюшем и полиомиелитом. Повторная доза вакцины вводится в 4,5 и 6 месяцев, ревакцинация — в полтора года. После манипуляции может появиться недомогание, сонливость и повышение температуры.
Помимо ухудшения самочувствия, АКДС иногда становится причиной инфекционно-токсического шока, нефроза, пневмонии, инфаркта миокарда, остановки сердца, энцефалопатии, судорог и паралича. Наряду с АКДС, ревакцинация от полиомиелита делается в 1 год и 8 мес, затем — в 14 лет.
- В 3 месяца дети получают ещё одну, менее опасную вакцину против гемофильной инфекции. Ревакцинация проводится в 4,5, 6 месяцев и 1,5 года. Осложнения после прививки проявляются исключительно в виде местных реакций: легкой болезненности, уплотнения на коже и повышенной температуры.
- В 1 год малышам рекомендована вакцинация от кори, краснухи и эпидемического паротита. Ревакцинация проводится после 6 лет. Осложнения от этой прививки появляются не сразу, на 5-6 день возможно повышение температуры, конъюнктивиты, риниты, отечность и высыпания.
- С 6 до 7 лет деткам делают АДС — прививку от столбняка.
Сразу после неё могут наблюдаться кратковременные и не опасные осложнения в виде общего недомогания, жара, аллергических реакций. Ревакцинация АДС осуществляется в 14 лет и, как правило, не вызывает никаких патологических реакций.
- В зависимости от региона проживания, детям от 6 месяцев и взрослым может быть рекомендована прививка от гриппа. Серьезных осложнений она не вызывает, но нередко является причиной отечности и болезненности в месте укола.
Чего опасаться?
Специалисты всего мира в один голос твердят: прививаемый ребенок должен быть не просто здоров! Он не должен иметь никаких противопоказаний к введению конкретной вакцины. Поэтому мамам не стоит торопиться подписывать разрешение на вакцинацию, просто измерив температуру малыша и убедившись в отсутствии простуды.
Некоторые вялотекущие хронические болезни, а также индивидуальные особенности могут стать основополагающей для развития осложнений. Так, детям, страдающим иммунодефицитом, заболеваниями ЦНС, а также имеющим прогрессирующие новообразования, делать прививки можно только после подробной консультации с врачом.
На что обратить особое внимание?
Перед проведением вакцинации нужно постараться предусмотреть все возможные осложнения. Мамам рекомендуется убедиться, что ребенок не ел продуктов, способных спровоцировать тошноту и диарею, а также не перемерзал и не утомлялся в последнее время. Особых событий или изменения режима в этот период лучше не планировать.
После вакцинации следует обеспечить ребенку полный покой и обильное питье. За местом укола нужно тщательно наблюдать, отслеживая любые изменения. В зависимости от особенностей конкретной вакцины, за ним необходимо ухаживать, согласно рекомендациям врача.
Похожие посты
Источник: https://mamsy.ru/blog/vozmozhnye-oslozhneniya-posle-vakcinacii/







