“Болезнь поцелуев”: есть ли прививка от мононуклеоза и когда можно проводить вакцинацию после заболевания?

Инфекционный мононуклеоз является острым вирусным заболеванием, при котором возникает лихорадка, изменяется состав крови, а также поражается печень, селезенка и лимфатические узлы. Его распространение происходит воздушно-капельным путем ― как правило, через слюну.
Также известны случаи заражения в результате переливания крови. Возбудителем заболевания является ДНК-геномный вирус Эпштейна-Барр (ВЭБ), являющийся особой формой герпеса. Многих интересует, можно ли защититься от мононуклеоза прививкой, а также, какие правила вакцинации требуется соблюдать после перенесения данного заболевания.
Есть ли прививка от инфекционного мононуклеоза?
Вопрос относительно прививок против инфекционного мононуклеоза является очень актуальным. На сегодняшний день отсутствует специфическая вакцина для защиты именно от этого заболевания. Однако достаточно эффективной в этом плане является иммунизация против вируса Эпштейна-Барр, являющегося возбудителем мононуклеоза.
Учитывая, что мононуклеоз передается через тесные бытовые контакты и человеческую слюну, рекомендуется постоянно соблюдать действенные профилактические меры:
- укреплять иммунную систему и придерживаться здорового образа жизни;
- не прикасаться руками к своему лицу (особенно это относится к области рта и носа) во время посещения популярных общественных мест;
- ни при каких условиях не пользоваться чужими гигиеническими и бытовыми предметами (зубными щетками, посудой и др.);
- возвращаясь домой, всегда очень тщательно мыть руки (предпочтительнее всего, с использованием антибактериального мыла).
Полезно знать и о том, как проводится лечение мононуклеоза. Эффективной в данном случае является терапия, носящая общеукрепляющий и симптоматический характер. В качестве вспомогательных методов можно принимать настойки для укрепления иммунитета, теплые отвары для смягчения горла, а также безопасные растительные средства с жаропонижающими свойствами.
На протяжении первых месяцев необходимо минимизировать физические нагрузки, поскольку существует риск разрыва селезенки. Также нельзя допускать переохлаждения организма. В осложненных ситуациях на фоне ослабленной иммунной системы рекомендуется прием антибиотиков.
Носителями вируса ВЭБ являются около 90% населения планеты, это первый человеческий патоген, связь которого была установлена с развитием онкологического процесса.
Последние новости о создании вакцины для защиты от ВЭБ
Вирус Эпштейна-Барр ― это один из наиболее распространенных патогенов, поражающих человека.
Помимо инфекционного мононуклеоза, вирус также причастен к развитию таких заболеваний:
- лимфогранулематоз;
- некоторые разновидности лимфом;
- герпес;
- гепатит;
- рассеянный склероз;
- общий вариабельный иммунный дефицит;
- синдром хронической усталости и других.
В настоящее время уже существует вакцина, предназначенная для защиты от вируса ВЭБ. Ее основу составляет главный гликопротеид вируса. После тестирования было отмечено ее благоприятное воздействие. В исследовании, которое проводилось бельгийскими учеными, принимал участие 181 доброволец.
Введение вакцины происходило с интервалом в один, а затем пять месяцев. Спустя 30 дней после финального введения инъекции у 98,8% исследуемых были сформированы антитела к вирусу, которые сохранялись более восемнадцати месяцев. Сейчас активно продолжаются клинические испытания вакцины против ВЭБ.
Можно ли делать прививки после мононуклеоза?
После перенесения мононуклеоза запрещается сразу делать прививки. Необходимо дождаться полного восстановления организма.
Ведущий специалист внимательно оценивает состояние пациента, уделяя особое внимание следующим важным показателям:
- уровню температуры тела;
- очищению миндалин от налета;
- нормализации естественных объемов печени и селезенки.
Также следует учесть, что даже если перечисленные показатели находятся в пределах нормы, серьезным препятствием для вакцинации являются множественные поражения лимфатических узлов, а также присутствие мононуклеаров в составе крови.
Проведение любой вакцинации допустимо только после абсолютного выздоровления.
В наибольшей степени инфекционному мононуклеозу подвержены подростки.
Когда можно проводить вакцинацию?
Профилактическое прививание от различных заболеваний допускается выполнять, как минимум, спустя месяц после перенесения мононуклеоза. В некоторых индивидуальных случаях этот период может увеличиваться до трех и более месяцев, поэтому перед иммунизацией необходимо обязательно проконсультироваться с доктором.
по теме
Об инфекционном мононуклеозе в Школе доктора Комаровского:
Нередко, ВЭБ в детском возрасте проходит бессимптомно, но вирус на всю жизнь остается в организме человека и в подростковом возрасте может проявлять себя инфекционным мононуклеозом, а в крайне агрессивных случаях провоцировать развитие нескольких видов онкологии.
Работа над созданием вакцины на сегодняшний день идет активно и весьма успешно. Но пока она недоступна к массовому использованию, следует уделять максимальное значение профилактическим мероприятиям по предупреждению такого коварного заболевания как инфекционный мононуклеоз.
Источник: https://vactsina.com/privivki-i-ukolyi/mononukleoz.html
У ребенка инфекционный мононуклеоз: что это за болезнь и как ее лечить

Чаще инфекционному мононуклеозу подвергаются дети 3-4 лет и взрослые от 40 до 50 лет. Болезнь известная как вирусная инфекция или «болезнь поцелуев», которая вызывается вирусом Эпштейна-Барра. Это вирус из семейства герпесвирусов.
Заражение происходит через слюну, к примеру, при поцелуе, в результате чего болезнь и получила такое название. Переносчиками инфекции могут быть телесные контакты, грязные игрушки, пол, посуда. Также можно заразиться через переливание крови, если донор носитель вируса.
Дети мужского пола болеют чаще чем женского. В основном пик заболеваемости возникает в осенние и зимние месяцы, когда снижается общий иммунитет организма и происходит повышенное контактирование в закрытом помещении – это могут быть детские сады, школы и транспорт.
Описание полной картины болезни с осложнениями
Инфекция у младенцев характеризуется неспецифичными симптомами, горло начинает краснеть, возникает тонзиллит с гнойниками, отек лимфатических узлов и миндалин, возникающий по всему телу, а также типичное изменение картины крови с резким увеличением лейкоцитов. Характерным признаком заражения является увеличенная печень и селезенка.
Болезнь может сопровождаться:
- бронхитом;
- назофарингитом;
- трахеитом;
- пневмонией;
- гипоплазией костного мозга.
Однако не всегда можно наблюдать эти классические симптомы. У младенцев, железистую лихорадку Пфайффера трудно диагностировать, потому что симптомы, носят неспецифический характер, в связи с тем, что они идут наряду с другими инфекционными заболеваниями.
К классическим симптомам часто присоединяются повышение температуры с ежедневным нарастанием, ломота в теле, головная боль. Выделяют три различные формы болезни. Эти формы градиента подразделяются в зависимости от основной модели заражения:
- отек лимфатических узлов (гландулярная форма);
- сыпь;
- воспаление печени.
Набухание лимфатических узлов
При гландулярной форме, наблюдается набухание лимфатических узлов, возникающее по всему телу. Лимфатические узлы становятся подвижными и безболезненными. Типичные места, где можно нащупать опухшие лимфатические узлы, — это область шеи, пах и подмышки.
Кроме того, при такой форме течения селезенка может очень сильно набухать, что в крайних случаях может даже привести к разрыву органа. Помимо отека лимфатических узлов и селезенки можно наблюдать описанный выше тонзиллит с серым налетом.
Сыпь
Помимо типичных признаков и жалоб железистой лихорадки Пфайффера, примерно в 3% случаев развивается сыпь.
Как правило, возникает сыпь на 4 – 6 день после начала заболевания. Такую сыпь называют экзантемой, которая напоминает пятна краснухи.
Бактериальная пневмония у ребенка
Типичная локализация сыпи — под выемкой конечностей и лицо. Тем не менее, сыпь также может генерализоваться и распространяться по всему телу. В некоторых случаях может возникнуть сильный зуд, сыпь поражает слизистую оболочку на жестком небе, показывая картину мелких кровоизлияний в полости рта.
Кроме того, на боковом краю языка часто встречаются белые пятна. Медики говорят об оральной лейкоплакии. Пятна многоразличные по форме и размерам, сопровождающие развитием кашля, осиплостью и дискомфортом при глотании пищи.
Если при железистой лихорадке Пфайффера страдает печень и желчный пигмент билирубин больше не поглощается, он переходит в другие ткани и вызывает у пострадавших пожелтение кожи (желтуха).
Воспаление печени
Третья редкая форма болезни влияет на работу печени, что в свою очередь может привести к гепатиту. Железистая лихорадка Пфайффера, или инфекционный мононуклеоз, — это заболевание, передающееся высокоинфекционным вирусом герпеса человека-4.
Вирус находится в слюне больного и остается высокоинфекционным даже в течение длительного времени после болезни. В народе железистая лихорадка Пфайффера также называется «болезнь поцелуев», потому что передача чаще всего происходит после контакта с инфекционной слюной.
Таким образом, вирус может быть просто передан через поцелуй. Или когда соска или столовые приборы ребенка используются мамочками или бабушками.
Типичные симптомы мононуклеоза
Симптоматика мононуклеоза довольно явно выражена:
- Повышенная утомляемость.
- Затрудненное носовое дыхание.
- Сильное выделение слизи.
- Головная боль.
- Лихорадка.
- Выраженная слабость в ногах.
- Сосуды горла переполнены кровью.
- Отказ ребенка от еды.
- Отек языка и век.
- Светобоязнь.
- Сухой ринит.
- Тошнота и диарея.
Диагностика мононуклеоза
Точную диагностику трудно сделать в стертой или атипичной форме инфекционного мононуклеоза, ведь она искажается характерно клинической картиной болезни. Острая болезненная форма имеет разные симптомы, поэтому чтобы подтвердить диагноз нужно сделать анализ крови.
Диагноз можно поставить на основе типичной клиники в сочетании с соответствующим лабораторным исследованием. При заражении железистой лихорадкой Пфайффера происходит типичное увеличение лейкоцитов. Среди лейкоцитов с долей 50-80% лабораторный анализ показывает так называемые мононуклеарные клетки, подгруппу лейкоцитов.
Анализ крови производится на специфическое антитело к вирусу Эпштейн – Барра. Также назначаются моспот-тесты, которые выявляют вирус в слизистой больного ребенка.
Другие исследования для диагностики вируса
- Клинический анализ крови выявляет повышенную концентрацию эритроцитов, показателей СОЭ и лейкоцитов.
- Биохимический анализ показывает атипичные элементы, мононуклеары, пораженные клетки печени, дисплазию костного мозга, лимфостаз.
- УЗИ органов брюшной полости покажет увеличенную селезенку и печень.
Что делать, если ребенка укачивает
Опасность заражения при железистой лихорадке Пфайффера
Симптомы зависят не только от возраста, но и от инкубационного периода, то есть периодом между заражением вируса Эпштейна – Барра и вспышкой лихорадки Пфайффера. В то время как у подростков и взрослых инкубационный период составляет около 50 дней, это время значительно короче у младенцев и детей, примерно с 10 до 14 дней.
После заражения здоровые и иммунокомпетентные дети имеют пожизненный иммунитет к этому заболеванию. После первичной инфекции вирус заселяет носовую и глотательную полости и может время от времени реактивироваться и выводиться.
Таким образом, в этот период существует опасность заражения. Как правило, болезнь с железистой лихорадкой Пфайффера длится около 3-4 недель. Однако часто для восстановления прежней работоспособности ребенку требуются месяцы. Поскольку инфекция у маленьких детей проходит безвредно, их организм обычно восстанавливается быстрее.
Терапия, прогноз и профилактика
Железистая лихорадка Пфайффера — это вирусная инфекция вирусом Эпштейна-Барра, поэтому она может лечиться только симптоматически. К жаропонижающим и болеутоляющим относят ибупрофен. Дозировку необходимо согласовать с педиатром, потому что функция печени ослабевает.
Пациент всю жизнь остается носителем вируса Эпштейна — Барра, поэтому может произойти повторная вспышка болезни. У иммунодефицитных пациентов прогноз благоприятный, и болезнь излечивается без последствий. Единственный способ профилактики — избегать носителей этого вируса.
В большинстве случаев железистой лихорадки Пфайффера у младенцев течение мягкое или бессимптомное. Вначале жизни ребенку помогают материнские антитела, которые все еще находятся в крови. Однако в тяжелых клинических условиях могут возникнуть некоторые опасные осложнения.
Важно, чтобы при тяжелой инфекции мама ребенка соблюдала физическую осторожность. Селезенка может набухнуть и, в худшем случае, разрываться. Также может быть почечная недостаточность, менингоэнцефалит или воспаление сердца.
Чтобы предотвратить это, ребенок в плохом состоянии должен проходить клинический контроль, соблюдать постельный режим, получать достаточное количество жидкости.
Детям категорически запрещено давать ацетилсалициловую кислоту, так как стоит большая вероятность развития синдрома Рея. Симптоматическое лечение происходит в домашних условиях, если отсутствуют нижеприведенные осложнения, при которых ребенка нужно госпитализировать в больницу.
- температура тела превышает показатель 39,5 С;
- выраженная интоксикация с мигренозной болью обмороком, диареей и рвотой;
- первичные осложнения с присоединением инфекционной болезни;
- явный полиаденит (воспаление лимфоузлов больше 2,5 см), что угрожает асфиксией.
Все остальные случаи ограничиваются постельным режимом и четко поставленной терапии для уменьшения симптомов, во избежание развития осложнений, согласно инструкциям врача.
Иммунотерапия острых респираторных заболеваний у детей
1). Чтобы купировать гипертермичный и болевой синдром назначают Ибупрофен, Нурофен, или Панадол.
2). К системным глюкокортикоидам относят Преднизолон, который имеет противовоспалительное действие и способствует уменьшению лимфатических узлов.
3). Вопрос о применении противовирусных препаратов остается дискуссионным. Каждый врач решает сам о назначении данных препаратов. Терапия может включать такие препараты: Ацикловир, Гроприносин.
4). Применяют антисептические растворы, если ребенок может полоскать горло. Применяются также отвары ромашки, календулы, шалфея. Для совсем маленьких продаются спреи, такие как Декасан, Аквагрин, Хлоргексидин, Мирамистин.
5). При рините нос промывают морской водой, которую можно приобрести в каждой аптеке.
6). Применяют антигистаминные средства (Супрастин, Фенкарол, Кларитин, Цитрин) для купирования признаков интоксикации, чтобы в бронхах не возникли спазмы.
7). Во избежание осложнений врач может, назначить препараты для печени – Карсил, Эссенциале.
8). Возможно назначение имунопротекторов – Виферона или Анаферона, Гамма-интерферона.
9). Для разгрузки печени назначается слабоминеральная вода Ессентуки – 20, Владикавказская или Нарзан. Вода повышает аппетит, освежает и имеет легкое слабительное действие. Такую воду рекомендуется давать детям после 1 года.
Ни в коем случае не давайте ребенку столовую лечебную минеральную воду, только с разрешения врача!
10). Ребенку исключают употребление сладкой, жареной и жирной пищи и организуют щадящую диету. Не исключаются овощи на пару и фрукты.
11). Что касается сыпи, то она не обрабатывается. По истечению времени сыпь сама проходит.
Когда можно посещать садик и школу
Родители смогут вздохнуть с облегчением, когда после лечения в клиническом анализе крови исчезнут показатели к мононуклеарам. Повторный анализ назначают после 10 дней лечения. Так как мононуклеоз – это поражение лимфоидной системы, которая строит иммунную систему, то лейкоциты при этой болезни уменьшаются.
При посещении школьного или дошкольного учреждения нужно знать наверняка, что лейкоциты пришли в норму. Для быстрого восстановления организма ребенка после мононуклеоза, нужно оградить его от возможных болезней. Первым шагом послужит – постоянные прогулки на свежем воздухе и проветривания жилых комнат.
Источник: https://medprior.ru/rebenka-infekcionnyj-mononukleoz/
Что такое инфекционный мононуклеоз
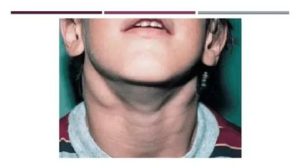
В настоящее время диагноз «инфекционный мононуклеоз» ставится довольно редко. При этом само заболевание очень распространенное. По статистике, более 65% людей к 35 годам уже переболели им. Предотвратить инфекционный мононуклеоз невозможно.
Инфекционный мононуклеоз – это острое респираторное вирусное заболевание, которое вызывается вирусом Эпштейна-Барр (ВЭБ, вирус герпеса 4 типа). Назвали этот вирус в честь вирусолога из Англии профессора Майкла Энтони Эпштейна и его ученицы Ивонны Барр, которые выделили и описали его в 1964 году.
Однако на инфекционное происхождение мононуклеоза указал ещё в 1887 году русский врач, основатель русской педиатрической школы Нил Фёдорович Филатов. Он первым обратил внимание на лихорадочное состояние с сопутствующим увеличением всех лимфатических узлов организма больного человека.
В 1889 году немецкий учёный Эмиль Пфайффер описал аналогичную клиническую картину мононуклеоза и определил его как железистую лихорадку с поражением зева и лимфатической системы. На основании появившихся в практике гематологических исследований были изучены характерные изменения состава крови при этом заболевании.
В крови появились особые (атипичные) клетки, которые были названы мононуклеарами (monos – один, nucleus – ядро). В связи с этим, другие учёные, уже из Америки, назвали его инфекционным мононуклеозом. А вот уже в 1964-ом М. А. Эпштейн и И.
Барр получили герпесоподобный вирус, названный в их честь вирусом Эпштейна-Барр, который позднее с высокой частотой обнаруживали при этом заболевании.
Мононуклеары – это одноядерные клетки крови, к которым относятся также лимфоциты и моноциты, выполняющие, как и остальные разновидности лейкоцитов (эозинофилы, базофилы, нейтрофилы), защитную функцию организма.
Как можно заболеть инфекционным мононуклеозом?
Источником возбудителя инфекционного мононуклеоза является больной человек (особенно в самый пик заболевания, когда наблюдается высокая температура), человек со стёртыми формами болезни (болезнь протекает в лёгкой степени, со слабо выраженной симптоматикой, либо под видом ОРЗ), а также человек без каких-либо симптомов болезни, на вид абсолютно здоровый, но являющийся при этом вирусоносителем. «Подарить» возбудителя инфекционного мононуклеоза больной человек здоровому может различными путями, а именно: контактно-бытовым (со слюной при поцелуе, при использовании общей посуды, белья, предметов личной гигиены и т.п.), воздушно-капельным, при половом контакте (со спермой), при переливании крови, а также от матери к плоду через плаценту.
Заражение инфекционным мононуклеозом происходит, как правило, при тесном контакте, поэтому жить больным и здоровым людям совместно, мягко говоря, нежелательно.
Из-за этого часто происходят вспышки заболевания в общежитиях, интернатах, лагерях, детских садах и даже внутри семей (кто-то из родителей может заразить ребенка и, наоборот, ребенок может быть источником инфекции).
Заразиться мононуклеозом также можно в скученных местах (общественный транспорт, крупные торговые центры и т.д.). Важно отметить, что ВЭБ не живет в организмах животных, поэтому и передать вирус, вызывающий инфекционный мононуклеоз, они не способны.
Как проявляется инфекционный мононуклеоз?
Инкубационный период (отрезок времени от момента попадания микроба в организм до проявления симптомов болезни) при инфекционном мононуклеозе длится до 21 дня, период болезни до 2 месяцев. В разное время могут наблюдаться следующие симптомы:
- слабость,
- головная боль,
- головокружение,
- боль в мышцах и суставах,
- повышение температуры тела (простудоподобное состояние с интоксикацией),
- повышенное потоотделение (как следствие высокой температуры),
- боли в горле при глотании и характерные белые налеты на миндалинах (как при ангине),
- кашель,
- воспаление,
- увеличение и болезненность всех лимфоузлов,
- увеличение печени и/или селезёнки.
Как следствие всего вышеперечисленного, увеличение чувствительности к ОРВИ и прочим респираторным заболеваниям, частые поражения кожного покрова вирусом «простого герпеса» (вирус простого герпеса 1 типа), обычно в области верхней или нижней губы.
Лимфоузлы входят в состав лимфоидной ткани (ткани системы иммунитета). Также в нее входят миндалины, печень и селезенка. Все эти лимфоидные органы поражаются при мононуклеозе.
Лимфоузлы, находящиеся под нижней челюстью (подчелюстные), а также шейные, подмышечные и паховые лимфоузлы, можно прощупать пальцами. В печени и селезенке увеличение лимфоузлов можно наблюдать с помощью УЗИ.
Хотя, если увеличение значительное, его также можно определить путем пальпации.
Результаты анализов при инфекционном мононуклеозе
По результатам общего анализа крови при инфекционном мононуклеозе можно наблюдать умеренный лейкоцитоз, иногда лейкопению, появление атипичных мононуклеаров, увеличение количества лимфоцитов, моноцитов и умеренно ускоренную СОЭ.
Атипичные мононуклеары обычно появляются в первые дни болезни, особенно в разгар клинической симптоматики, но у некоторых больных это происходит позднее, только через 1 – 2 недели.
Контроль крови проводится также через 7 – 10 дней после выздоровления.
Результат общего анализа крови девочки (возраст 1 год 8 месяцев) на начальной стадии болезни (31.07.2014г.)
| Тест | Результат | Ед. измерения | Должные значения |
| Гемоглобин (Hb) | 117,00 | г/л | 114,00 – 144,00 |
| Лейкоциты | 11,93 | 109/л | 5,50 – 15,50 |
| Эритроциты (Эр.) | 4,35 | 1012/л | 3,40 – 5,10 |
| Гематокрит | 34,70 | % | 27,50 – 41,00 |
| MCV (средний объем Эр.) | 79,80 | фл | 73,00 – 85,00 |
| MCH (содержание Hb d 1 Эр.) | 26,90 | пг | 25,00 – 29,00 |
| MCHC (средняя концентрация Hb в Эр.) | 33,70 | г/дл | 32,00 – 37,00 |
| Расчетное распределение шириныэритроцитов | 12,40 | % | 11,60 – 14,40 |
| Тромбоциты | 374,00 | 109/л | 150,00 – 450,00 |
| MPV (средний объем тромбоцитов) | 10,10 | фл | 9,40 – 12,40 |
| Лимфоциты | 3,0425,50 | 109/л% | 2,00 – 8,0037,00 – 60,00 |
| Моноциты | 3,1026,00 | 109/л% | 0,00 – 1,103,00 – 9,00 |
| Нейтрофилы | 5,0142,00 | 109/л% | 1,50 – 8,5028,00 – 48,00 |
| Эозинофилы | 0,726,00 | 109/л% | 0,00 – 0,701,00 – 5,00 |
| Базофилы | 0,060,50 | 109/л% | 0,00 – 0,200,00 – 1,00 |
| СОЭ | 27,00 | мм/ч |
Источник: https://azbyka.ru/zdorovie/chto-takoe-infekcionnyj-mononukleoz
Инфекционный мононуклеоз у детей: что нужно знать родителям об этой патологии
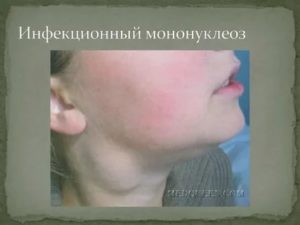
Инфекционный мононуклеоз или моноцитарная ангина в настоящее время диагностируется все чаще, даже в развитых европейских странах и, несмотря на малую устойчивость вируса в окружающей среде.
Это заболевание представляет собой инфекционный процесс, который проявляется:
- увеличением различных групп лимфоузлов (генерализованной лимфоденопатией);
- лихорадкой;
- гнойной ангиной;
- гепатоспленомегалией (увеличением печени и селезенки);
- характерными изменениями показателей гемограммы (клинического анализа крови).
У детей раннего возраста (до двухлетнего возраста) эта патология регистрируется крайне редко, поэтому часто не диагностируется.
В подростковом возрасте этот инфекционный процесс может принимать форму длительного, даже изнурительного заболевания со стойким снижением иммунной реактивности, а при несвоевременной диагностике и лечении может принимать хроническое течение.
Чаще болеют инфекционным мононуклеозом дети от 3 до 16 лет.
Важно знать, что антитела к данному виду вируса крайне агрессивны и при определенных условиях могут вызвать сложные болезни:
- сахарный диабет;
- ревматоидный артрит;
- тиреоидит;
- СКВ.
Поэтому при диагностировании этой патологии необходимо выполнять все рекомендации по лечению и реабилитации.
Чем вызывается болезнь и как происходит заражение
Возбудителями инфекционного мононуклеоза считаются вирусы Эпстайна-Барра (В-лимфотропные) и относятся к группе вируса герпеса человека.
Подробнее о возбудителе и формах болезни можно прочитать в этой статье: «Острый мононуклеоз — современный взгляд на проблему»
Как и все виды вирусов герпеса, возбудитель мононуклеоза, может длительное время находится в клетках человека после инфицирования в виде вялотекущей (латентной) инфекции. Поэтому инфицированный человек является носителем вируса в течение всей жизни.
Чаще всего это заболевание развивается у девочек в возрасте от четырнадцати до шестнадцати лет, а у мальчиков в 16-18 лет.
У ВИЧ-инфицированных пациентов активация этого вида вируса может происходить в любом возрасте, поэтому анализы на СПИД считаются на сегодняшний день обязательным обследованием пациентов с инфекционным мононуклеозом.
Этот патологический процесс характеризуется спорадическими случаями заболеваемости (без возникновения эпидемий), в связи с незначительной контагиозностью вируса и заражение происходит только при близком контакте с источником инфекции, поэтому этот инфекционный процесс часто называют «болезнь поцелуев».
Инфицирование мононуклеозом происходит воздушно-капельным путем (чаще со слюной), контактно-бытовым путем или при переливаниях крови.
Инкубационный период при инфекционном мононуклеозе может длиться от нескольких дней до нескольких месяцев (от 4 – 15 дней до двух — трех месяцев) и сопровождается поражением лимфоидной ткани:
- лимфоузлов;
- селезенки;
- миндалин носоглотки.
В дальнейшем заболевание может протекать с последующим поражением печени (гепатит).
Признаки заболевания
Инфекционный мононуклеоз начинается остро с лихорадки (повышением температуры тела до 38-40°С) и признаков общей интоксикации.
Симптомы приобретают наибольшую выраженность в течение 2 — 4 дней.
С первых дней заболевание появляется:
- недомоганием и общей слабостью;
- головными болями;
- болевым синдромом при глотании;
- болями в мышцах и суставах.
Воспаление носоглотки и небных миндалин может появиться с первых дней заболевания или позже в виде катарального воспаления, лакунарной ангины (реже с язвенно-некротическими налетами).
Региональная (генерализованная) лимфаденопатия – увеличение и воспаление лимфоузлов разных групп:
- подчелюстных и заднешейных;
- подмышечных;
- паховых;
- локтевых.
Лимфоаденопатия наблюдается практически у всех больных. Также часто поражаются мезентеральные (брыжеечные) лимфоузлы брюшной полости с картиной острого мезаденита – с выраженными болями в животе, рвотой.
Лихорадка может длиться от недели до трех.
У 25% пациентов мононуклеоз проявляется кожной сыпью мелкопятнистого, папулезного (кореподобного), розеолезного или петехиального характера, а также герпетическая сыпь в виде генитального или орального герпеса.
Элементы сыпи могут возникать с 3-5 дня от начала заболевания и держатся 1-3 дня с бесследным исчезновением.
С 3-5-го дня заболевания отмечается увеличение печени и селезенки – этот симптом появляется у большинства пациентов и может держаться до месяца и более.
Диагностика инфекционного мононуклеоза
Определение и уточнение данной инфекции проводят на основании:
- сбора жалоб и анамнеза заболевания, в том числе и эпидемиологический анамнез;
- осмотра пациента и наличия характерных признаков заболевания;
- пальпации и перкуссии печени и селезенка, определения состояния других лимфоидных органов;
- анализ крови.
Характерные изменения крови
В периферической крови у больных инфекционным мононуклеозом проявляется:
- лейкоцитозом с нейтрофилезом со сдвигом влево;
- повышение СОЭ;
- развивается мононуклеарная реакции (увеличение моноцитов и наличие атипичных мононуклеаров).
Изменения в крови может сохраняться несколько месяцев (от трех до шести).
Для уточнения диагноза при стертых и вялотекущих формах обязательно проводятся серологические способы.
Лечение
Специфического лечения на сегодняшний день инфекционного мононуклеоза нет.
Это связано с отсутствием современного, доступного и эффективного противовирусного лекарственного средства, поэтому терапия направлена на облегчение симптомов и профилактику развития осложнений.
При тяжелом течении болезни назначают Ацикловир или Гропринозин, Цитовир.
Симптоматическое лечение:
- для снижения температуры (парацетамол или ибупрофен);
- для облегчения носового дыхания в виде регулярного промывания носа растворами с морской водой, закапывания раствора протаргола, реже (только по назначению врача) применяются сосудосуживающие капли в нос со смягчающими компонентами («Ринонорм», «Тизин»);
- для профилактики бактериальной инфекции (фарингита и ангины) — полоскание зева и носоглотки антисептическими растворами (фурациллином, стоматидином, настойками ромашки, шалфея и календулы);
- для уменьшения интоксикации — обильное питье, сорбенты, внутривенные капельные инфузии (при тяжелой форме инфекции).
Применение аспирина при инфекционном мононуклеозе может спровоцировать тяжелые поражения печени и головного мозга и развитие синдрома Рея – этот факт необходимо учитывать родителям до обращения за медицинской помощью.
Лечение и контроль осуществляет только лечащий врач – инфекционист.
Важно помнить, что инфекционный мононуклеоз – сложное и серьезное заболевание, поэтому самолечение в данном случае может привести к тяжелому течению заболевания и/или развития осложнений.
Возможные осложнения инфекционного мононуклеоза
При инфекционном мононуклеозе осложнения возникают редко, но они могут быть очень тяжелыми и проявляться в виде:
- гематологических осложнений (тромбоцитопении, аутоиммунной гемолитической анемии);
- неврологических заболеваний (энцефалита, параличей черепных нервов, поперечного миелита, полиневритов, менингоэнцефалитов) или психозов;
- разрыва селезенки;
- гепатита;
- кардиологических осложнений (миокардита и перикардита);
- осложнений со стороны органов дыхания — обструкции дыхательных путей и/или интерстициальной пневмонии.
Особенности реабилитации ребенка после инфекционного мононуклеоза
После перенесенного мононуклеоза ребенок должен находиться на диспансерном учете у участкового педиатра и детского инфекциониста.
Первое о чем необходимо знать родителям: организм малыша после перенесенного заболевания долго восстанавливается:
- дети капризничают;
- быстро утомляются;
- отмечается стойкое снижение аппетита;
- склонность к инфекционным заболеваниям.
Эти признаки могут проявляться в течение нескольких месяцев.
Во время реабилитации после перенесенного инфекционного мононуклеоза не стоит планировать дальние поездки за границу и «на море», особенно в страны с активным солнцем.
Инсоляция категорически противопоказана детям, перенесшим это заболевание — возбудитель инфекционного мононуклеоза имеет онкогенную активность и может спровоцировать развитие онкологических заболеваний (чаще лимфомы и лимфогранулематоз).
Поэтому малыш, планово обследуется и длительно наблюдается у врача-гематолога, с обязательной сдачей анализов крови и мочи, биохимических анализов крови.
При необходимости специалистами назначаются УЗИ селезенки, печени и других органов.
Важно соблюдать диету – длительное время из рациона ребенка исключаются жирные и жареные продукты, копчености, аллергены и все продукты, увеличивающие нагрузку на печень и пищеварительный тракт.
Восстановление иммунной системы организма проводятся в виде курсов:
- витаминотерапии с приемом витамино-минеральных комплексов;
- иммуномодулирующих средств (по назначению и под контролем иммунограммы)
- растительных адатогенов (настоек эхинацеи, женьшеня и лимонника).
Плановые прививки переносятся, ограничиваются физические нагрузки и подъемы тяжестей.
Необходимо помнить, что инфекционный мононуклеоз требует внимательного отношения к ребенку и выполнения всех рекомендаций врача, соблюдения диеты и охранительного режима от 3 до 6 месяцев.
Источник: https://zen.yandex.ru/media/mirmam/infekcionnyi-mononukleoz-u-detei-chto-nujno-znat-roditeliam-ob-etoi-patologii-5da0abd21ee34f7325299243
Инфекционный мононуклеоз: профилактика и восстановление после заболевания
Большинство людей беспокоит вопрос: можно ли предупредить болезнь и оградить собственный дом и своих родных от этой опасности? Опытные врачи с многолетней лечебной практикой, а также санПиН (санитарные правила и нормы) станут главными помощниками в этом вопросе.
Отдельное внимание следует уделить такому заболеванию, как инфекционный мононуклеоз, профилактика которого чрезвычайно важна, поскольку болезнь зачастую атакует молодёжь и детей.
Естественно, что инфекционный мононуклеоз может проявиться даже при неукоснительном следовании всем рекомендациям специалистов, однако если придерживаться их советов, это минимизирует возможные осложнения.
Простые рекомендации по профилактике
Инфекционный мононуклеоз – это заболевание, провоцируемое вирусом Эпштейна – Барр. Можно сказать, что зачастую оно проходит в невыраженной форме и исчезает через несколько недель без лечебной терапии. Но приятного в этом недуге мало, так как он предполагает довольно обширную симптоматику:
- жар;
- тошнота;
- рези в горле;
- ослабленность;
- утрата аппетита;
- боли мышц и головы;
- ухудшение самочувствия.
Худшее при мононуклеозе в том, что главная группа риска – это молодёжь, которая нередко склонна игнорировать предписания врачей в отношении постельного режима, столь нужного при подобном заболевании. Хотя можно сказать, что в основной массе случаев исход заболевания благополучен, важно помнить: после мононуклеоза вероятны тяжелейшие осложнения со стороны ЦНС, печени, лёгких и селезёнки.
Профилактика мононуклеоза не располагает специфическими мерами, а неспецифическое предупреждение заболевания сводится к повышению иммунологической сопротивляемости человека. Молодым людям с этой целью можно посоветовать придерживаться следующих элементарных правил.
Во-первых, избегать поцелуев. К сожалению, в мире не практикуются «антипоцелуйные» кампании с целью профилактики мононуклеоза, хотя они бы существенно помогли. Обмен слюной – самый распространённый вариант вирусного заражения, вот почему заболевание нередко именуют «поцелуйным». Можно с огромной долей вероятности защитить себя от вируса, если не обмениваться лишний раз поцелуями.
Во-вторых, не стоит есть чужой пищи либо пить из посуды другого человека. Как бы ни хотелось думать о подобном, но если есть одно блюдо на двоих с носителем вируса, то возрастает вероятность употребить пищу с частичкой его заражённой слюны.
Когда достоверно известно, что кто-то из знакомых болен мононуклеозом, следует с осторожностью относиться к его посуде и пище.
В-третьих, не стоит забывать о более серьёзных вещах. Симптоматика мононуклеоза чрезвычайно схожа с признаками гепатита, стрептококковой ангины и ВИЧ-инфекции.
Нередко люди считают, что у них мононуклеоз, который и сам пройдёт даже без обращения в медучреждение, однако ситуация оказывается намного серьёзнее, и упущенное время не лучшим образом скажется на эффективности дальнейшего лечения.
Вот почему с появлением первых признаков заболевания лучше уточнить диагноз у доктора.
Нелишним будет добавить и такое предостережение: если диагноз мононуклеоза всё-таки подтверждён, то лучше проявить осторожность и не совершать резких движений. У больного мононуклеозом можно наблюдать увеличение селезёнки, при этом возрастает риск её разрыва.
Именно поэтому специалисты рекомендуют как можно меньше её напрягать, даже в том случае, если у пациента нет жалоб на самочувствие. Лучше воздержаться в этот период от подъёма и переноса тяжестей, а также от контактных видов спорта.
Нужно поберечь себя, по крайней мере, до тех пор, когда доктор констатирует, что селезёнка уже в норме.
Профилактические мероприятия
Как уже упоминалось, инфекционный мононуклеоз – заболевание вирусной природы, которому сопутствует лихорадка, ангина, полиаденопатия и наличие в крови атипичных мононуклеаров. Инфекционный мононуклеоз имеет инкубационный период 4-45 дней, однако зачастую он составляет от 7 до 10 суток.
При появлении симптоматики мононуклеоза следует известить ЦГСЭН о заболевании в течение 12 часов.
Вполне вероятно, что может понадобиться госпитализация. Клиническими показаниями к этому послужат такие состояния:
- беременность женщины;
- пациенты с осложнёнными, тяжёлыми формами мононуклеоза;
- детский возраст заболевшего (до 3 лет), средняя тяжесть состояния ребёнка.
Вдобавок может проводиться госпитализация пациента исходя из эпидемиологических показаний. Как правило, это касается детей в закрытых коллективах, например, дома ребёнка, интернаты, санатории.
Что же до контактных лиц, то они не изолируются. Однако за ними ведётся медицинское наблюдение на протяжении 20 дней.
В отношении очага инфекции профилактика инфекционного мононуклеоза сводится к учащённому проветриванию помещения, его обязательной влажной уборке и дезинфекции.
Восстановление после заболевания
Сколько времени понадобится для полного выздоровления? Это не такой скорый процесс и сроки выписки из больницы, как и полного восстановления трудоспособности у взрослых, а также возможности детей пойти в школу либо детское дошкольное заведение, определяются клиническими показаниями. Как правило, принимая решение о выписке, врач обращает внимание на такие моменты:
- показатели температуры тела;
- исчезновение налёта с миндалин;
- нормализация объёмов селезёнки, печени.
Однако даже если все эти показатели в рамках нормы, но сохраняется полиаденопатия и мононуклеары в крови, это является серьёзным препятствием к выписке из стационара. Поэтому ответ на вопрос, в какой момент возможен допуск в коллектив, однозначен: после полного выздоровления.
В случае когда сохраняются остаточные изменения в составе периферической крови, пациент пребывает под диспансерным наблюдением от 6 месяцев до года.
К тому же для таких лиц обязателен контрольный анализ крови, который проводят, соответственно, по истечении 6 и 12 месяцев.
Если наблюдается общая ослабленность как у взрослых, так и у детей, то по врачебным показаниям проводят введение иммуноглобулина.
Польза прививания
Прививка от мононуклеоза является весьма действенным методом в профилактике заболевания. То, насколько эффективны подобные прививки, наглядно демонстрируют исследования бельгийских учёных.
Они утверждают, что доктора имеют дело с инфекционным мононуклеозом ежедневно, и огромное количество людей испытывает на себе его негативные последствия, такие как продолжительная ослабленность и хроническая усталость.
К тому же этот вирус связывают с определёнными типами лимфом, поражающих детей с ослабленной иммунной защитой.
Учёные Брюсселя провели исследование на 181 инфицированном добровольце. Одной части пациентов были сделаны прививки от вируса, а прочим ввели плацебо. Прививки продублировали через 5 месяцев.
В процессе эксперимента было выявлено, что вакцинация не препятствовала бессимптомному инфицированию, тем не менее развитие мононуклеоза прекращалось в 78% случаев.
А уже через месяц после повторной дозы вакцины у 98,8% людей формировались антитела к вирусу, активные в течение 18 месяцев.
Несмотря на неоднозначность отношения специалистов к вакцинации против мононуклеоза, интерес к этой теме стремительно растёт. Хотя в этом вопросе и существуют некоторые неясные моменты, это не отменяет того факта, что прививки помогают значительно уменьшить количество осложнений, вызванных вирусом Эпштейна – Барр.
Источник: https://nashainfekciya.ru/virus/mono/infekcionnyj-mononukleoz-profilaktika.html







